RESUMO
Racional:
A obesidade é um grande problema de saúde. Bypass gástrico com uma anastomose (OAGB) é operação de perda de peso restritiva e disabsortiva que carrega as mesmas características do bypass gástrico em Y-de-Roux em seu status de mecanismo de perda de peso, mas seus resultados permanecem controversos.
Objetivo:
Descrever a técnica e os resultados do OAGB e seus efeitos na perda de peso e na remissão de comorbidades.
Método:
Revisão retrospectiva de todos os pacientes que foram submetidos a OAGB de janeiro de 2017 a janeiro de 2018. As características basais dos pacientes foram registradas. O acompanhamento de rotina foi de 1, 3, 6 e 12 meses.
Resultados:
Um total de 51 pacientes foi submetido a OAGB-HGM. A idade média foi de 43,8±9,3 anos, o peso médio foi de 125±31 e o IMC médio de 55,8±12 kg/m2. Em relação às comorbidades, 64,7% apresentavam diabete melito tipo 2 (DM2), 43,1% hipertensão arterial sistêmica (HAS) e 51% dislipidemia. O IMC diminuiu para 48,4±1,3 a 31±4,4 em 12 meses (p=0,0001) e a redução média foi de 65% de perda de excesso de peso (EWL) em 12 meses de seguimento. Houve melhora nos valores do colesterol total (CT) (p=0,348); triglicéridos (TGC) (p=0,0001); LDL (p=0,06), HDL (p=0,029) e A1C (p=0,405). A remissão do DM2 ao seguimento de 12 meses após a operação foi de 57% (p=0,124), remissão da HAS 37% (p=0,040) e remissão da dislipidemia de 43% (p=0,967).
Conclusões:
OAGB-HGM é procedimento comumente realizado e seguro. Resultados de curto prazo parecem promissores; no entanto, o acompanhamento em longo prazo é necessário para avaliar as complicações e possíveis efeitos nutricionais
DESCRITORES:
Obesidade; Bypass gástrico; Anastomose
ABSTRACT
Background:
Obesity is a major health problem. One anastomosis-gastric bypass (OAGB) is a restrictive and malabsorptive weight loss surgery that carries the same characteristics of Roux-en-Y gastric bypass in its status as a weight loss mechanism; but, its results remain controversial.
Aim:
To describe the technique and outcomes of OAGB and its effects on weight loss and remission of comorbidities.
Methods:
Retrospective review of all patients who underwent OAGB procedure from January 2017 to January 2018. Patients’ baseline characteristics were recorded. The routine in follow-up were at 1, 3, 6 and 12 months.
Results:
A total of 51 patients underwent OAGB. The mean age was 43.8±9.3 years, mean weight was 125±31 and mean BMI was 55.8±12 kg/m2. With regard to comorbidities, 64.7% had type 2 diabetes mellitus (T2DM), 43.1% systemic arterial hypertension (SAH) and 51% dyslipidemia. The BMI decreased for 48.4±1.3 to 31±4.4 at 12 months (p=0.0001) and we obtained an average decreased of 65% excess weight loss (EWL) at 12 months of follow-up. There was improvement in the values of total cholesterol (CT) (p=0.348); triglycerides (TGC) (p=0.0001); LDL (p=0.06), HDL (p=0.029) and A1C (p=0.405). Remission of T2DM al 12 months follow-up after surgery was 57% (p=0.124), remission of SAH 37% (p=0.040) and remission of dyslipidemia of 43% (p=0.967).
Conclusions:
OAGB is a commonly performed and safe procedure. Short term results appear promising; however, long-term follow-up is necessary to evaluate complications and possible nutritional effects.
HEADINGS:
Obesity; Anastomosis; Gastric bypass
INTRODUÇÃO
A obesidade é um grande problema de saúde. Sabe-se que leva à inúmeras comorbidades, como doenças cardiovasculares, síndrome metabólica e aumento da mortalidade. Portanto, a cirurgia bariátrica foi introduzida como tratamento de escolha para obesidade mórbida e demonstrou ser eficaz no controle do peso e na remissão de comorbidades99 Noria SF, Grantcharov T. Biological effects of bariatric surgery on obesity-related comorbidities. Can J Surg. 2013;56(1):47-57..
Segundo a pesquisa bariátrica mundial, o número total de procedimentos bariátricos/metabólicos realizados em 2016 foi de 685.874. O procedimento cirúrgico bariátrico/metabólico primário mais realizado foi a gastrectomia vertical, seguida da derivação gástrica em Y-de-Roux (RYGB) e, em terceiro lugar, derivação gástrica com uma anastomose (OAGB)22 Angrisani L, Santonicola A, Iovino P, Vitiello A, Higa K, Himpens J, et al. IFSO Worldwide Survey 2016: Primary, Endoluminal, and Revisional Procedures. Obes Surg. 2018;28(12):3783-94..
O OAGB é procedimento restritivo e malabsorptivo para perda de peso que apresenta as mesmas características do desvio gástrico em Y-de-Roux em seu status de mecanismo de perda de peso. No entanto, possui outras vantagens, pois é considerada técnica mais simples, com pequena curva de aprendizado e menor tempo operatório, e resultados semelhantes em termos de perda de peso e remissão de comorbidades66 Jamal W, Zagzoog MM, Sait SH, Alamoudi AO, Abo'ouf S, Alghamdi AA, et al. Initial outcomes of one anastomosis gastric bypass at a single institution. Diabetes, Metab Syndr Obes Targets Ther. 2019;12:35-41..
Este estudo teve como objetivo descrever a técnica e os resultados do OAGB e seus efeitos na perda de peso e na remissão de comorbidades em curto prazo.
MÉTODO
Revisamos retrospectivamente todos os pacientes submetidos ao OAGB no Hospital Geral do México, Cidade do Mexico, México, de janeiro de 2017 a janeiro de 2018. Os pacientes eram elegíveis para o OAGB se tivessem índice de massa corporal (IMC) de 40 kg/m2 ou IMC entre 35-40 kg/m2 com comorbidades relacionadas à obesidade.
As características basais dos pacientes, como IMC e dados bioquímicos, foram registradas. Dados perioperatórios (duração operatória, tempo de internação) e complicações foram avaliados. O primeiro acompanhamento pós-operatório foi realizado um mês após a operação. O acompanhamento de rotina foi agendado em 3, 6 e 12 meses. A remissão do diabete melito tipo 2 (DM2) foi definida como níveis plasmáticos de glicemia de jejum inferiores a 126 mg/dl, além dos valores de HbA1c inferiores a 6,5% sem o uso de terapia antiglicêmica.
Técnica cirúrgica
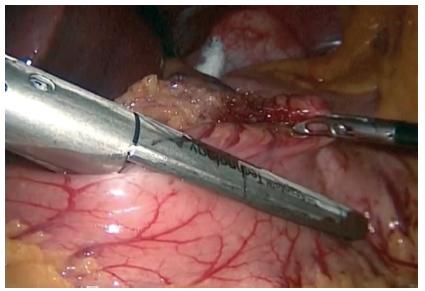
A operação ocorre com os pacientes em anestesia geral. Pneumoperitônio é induzido pela inserção de uma agulha de Veress na região subcostal esquerda, até atingir pressão intra-abdominal de 14 mmHg. A inserção do primeiro trocarte óptico (12 mm) a meio caminho entre o xifóide e o umbigo, ligeiramente à esquerda da linha média, é seguida pela inserção do restante dos trocárteres com visão. O procedimento é iniciado pela dissecção do ângulo esofagogástrico (His, Figura 1).
Confecção da bolsa gástrica
Inicialmente, é feita a identificação da parte mais baixa da incisura angular do estômago até 5 cm de piloro; a dissecção é iniciada na gordura perigástrica até atingir o omento menor. A parte da gastrectomia do procedimento é iniciada pelo grampeamento horizontal do estômago, usando um grampeador de 45 mm no nível da incisura direcionado para a grande curvatura sem seccioná-la (Figura 2), continuando com o grampeamento vertical alto até o ângulo esofagogástrico. O tamanho da sonda usada para criar a bolsa OAGB é 36 Fr e a medida do comprimento adequado da bolsa gástrica é aquele no qual ele se projeta na borda hepática.
Medição e restrição intestinal
A primeira parte do jejuno no ligamento duodenojejunal (Treitz) é identificada para elevar o omento maior e o cólon transverso, medindo todo o comprimento do intestino delgado. Em nossa técnica, o comprimento do cabo biliar (excluído) é calculado através de porcentagens. Uma exclusão de 30% do comprimento total do intestino é realizada em pacientes com obesidade grau II ou III, 35% em pacientes com qualquer grau de obesidade e DM2, e 40% em pacientes com superobesidade ou em operações de revisão.
Anastomose
A gastrostomia é realizada na parte inferior da bolsa gástrica, na face anterior gástrica e a enterotomia na porção antimesentérica do intestino. A anastomose gastrojejunal é feita usando um grampeador de 45 mm a 3,5 mm de comprimento. A abertura da enterotomia é fechada usando PDS 3-0 em dois planos. Teste de vazamento com azul de metileno é realizado no final do procedimento. Por fim, se segue a remoção dos trocárteres sob controle visual e o fechamento da pele com fio cirúrgico absorvível. Os pacientes iniciam deambulação e dieta líquida 24 h após a operação e recebem alta hospitalar após 24 h.
A identificação do ligamento duodenojejunal (Treitz) e todo o comprimento do intestino delgado é medido
RESULTADOS
Um total de 51 pacientes foi submetido à OAGB como procedimento primário (43 mulheres e oito homens). A idade média foi de 43,8±9,3 anos (19-52), o peso médio foi de 125±31 e o IMC médio de 55,8±12 kg/m2 (31-77). Quanto às comorbidades, 64,7% apresentavam DMT2, 43,1% hipertensão arterial sistêmica (HAS) e 51% dislipidemia. Todos os pacientes completaram com sucesso o acompanhamento de um ano para perda de peso. As características basais estão apresentadas na Tabela 1.
Dentro de 30 dias após o OAGB, não foi relatada mortalidade, vazamento anastomótico ou sangramento. O IMC diminuiu de 48,4±1,3 para 31±4,4 aos 12 meses (p=0,0001) e obtivemos diminuição média de 65% de perda de excesso de peso (EWL) nos 12 meses de seguimento. Houve melhora nos valores de colesterol total (CT) (de 169±42 para 154±27; p=0,348); triglicerídeos (TGC - de 151±74 para 97±58; p=0,0001); LDL (de 106±29,2 para 87±21; p=0,06), HDL (de 39,8±8,6 para 48±9,9; p=0,029) e A1C (de 6,03±1,5 para 5,56±0,7; p=0,405, Tabela 2) . A remissão do DM2 nos 12 meses de seguimento após a operação foi de 57% (p=0,124), remissão de HAS 37% (p=0,040) e remissão de dislipidemia de 43% (p=0,967).
Endoscopia gastrointestinal foi realizada em todos os pacientes. Antes do procedimento cirúrgico, nove (17,6%) apresentavam algum grau de esofagite; quatro (7,4%) esofagite A e cinco (9,8%) esofagite B. Na endoscopia de controle 12 meses após o procedimento, a esofagite de novo não foi relatada; esôfago normal foi relatado em 100% dos pacientes que apresentavam esofagite A no pré-operatório; entre aqueles com esofagite grau B, esôfago normal foi relatado em quatro e um evoluiu para esofagite C. Dois (3,9%) apresentaram refluxo biliar e outros dois (3,9%) úlceras anastomóticas gastrojejunais no pós-operatório.
DISCUSSÃO
O bypass gástrico com uma anastomose tem sido apresentado como opção de tratamento cirúrgico para pacientes obesos, a fim de reduzir o tempo de operação e evitar eventuais complicações pós-operatórias. Tem sido relatado que os resultados deste procedimento em termos de perda de peso, redução do IMC e melhora das comorbidades são bastante semelhantes ao RYGB e à gastrectomia vertical. No entanto, é possível risco potencial de complicações relacionadas ao refluxo biliar, mesmo com modificações da técnica, que a fim de evitá-lo, são introduzidas33 Braguetto I, Csendes A. Single anastomosis gastric bypass (One anastomosis gastric bypass or mini gastric bypass): the Experience With Billroth Ii Must Be Considered and Is a challenge for the next years. ABCD Arq. Bras. Cir. Dig;.2017;30(4):267-71.. Conforme descrito para a técnica RGYB simplificada11 Aires B, Palermo M. Original Article - Technique simplified laparoscopic gastric bypass with gastrojejunal linear mechanical anastomosis?:ABCD Arq. Bras. Cir. Dig 2016;29:91-4., o OAGB tem sido associado à diminuição do tempo cirúrgico, complicações pós-operatórias e a curva de aprendizado necessária para sua realização.
No estudo da IFSO Oriente Médio Norte da África 2019, o tamanho da sonda usado para criar a bolsa OAGB variou de 32 a 40 Fr, com a de 36 Fr sendo mais usada em 67%55 Haddad A, Fobi M, Bashir A, Al Hadad M, ElFawal MH, Safadi B, et al. Outcomes of One Anastomosis Gastric Bypass in the IFSO Middle East North Africa (MENA) Region. Obes Surg. 2019;3-8.. Em nosso grupo, os resultados foram obtidos com a de 36 Fr, sem sintomas de estenose ou disfagia.
Embora o uso da drenagem tenha sido relatado em até 44% dos grupos, não encontramos complicações sem o seu uso. Foi relatado que apenas 28% dos cirurgiões mediram todo o comprimento do intestino delgado55 Haddad A, Fobi M, Bashir A, Al Hadad M, ElFawal MH, Safadi B, et al. Outcomes of One Anastomosis Gastric Bypass in the IFSO Middle East North Africa (MENA) Region. Obes Surg. 2019;3-8.; no entanto, acreditamos que é importante conhecê-lo para evitar complicações nutricionais em longo prazo. Carbajo44 Carbajo MA, Luque-de-León E, Jiménez JM, Ortiz-de-Solórzano J, Pérez-Miranda M, Castro-Alija MJ. Laparoscopic One-Anastomosis Gastric Bypass: Technique, Results, and Long-Term Follow-Up in 1200 Patients. Obes Surg. 2017;27(5):1153-67. relatou 70% de EBWL no seguimento de 12 anos em sua população de pacientes, onde ultrapassou 50% do comprimento total do intestino delgado. No presente estudo, com a exclusão percentual do intestino delgado, obtivemos diminuição média de 65% do EBWL aos 12 meses de acompanhamento. Uma revisão sistemática dos estudos da OAGB revelou que EBWL% média de PEP aos 12 meses variou entre 55-88%66 Jamal W, Zagzoog MM, Sait SH, Alamoudi AO, Abo'ouf S, Alghamdi AA, et al. Initial outcomes of one anastomosis gastric bypass at a single institution. Diabetes, Metab Syndr Obes Targets Ther. 2019;12:35-41..
O presente estudo mostrou melhora metabólica após OAGB entre pacientes com DM2 com taxa de remissão de 57% após 12 meses de acompanhamento. Esse percentual é inferior ao relatado em outros estudos de 80-87,5%66 Jamal W, Zagzoog MM, Sait SH, Alamoudi AO, Abo'ouf S, Alghamdi AA, et al. Initial outcomes of one anastomosis gastric bypass at a single institution. Diabetes, Metab Syndr Obes Targets Ther. 2019;12:35-41.,77 Lee W-J, Lin Y-H. Single-anastomosis gastric bypass (SAGB): appraisal of clinical evidence. Obes Surg. 2014 Oct;24(10):1749-56.,88 Musella M, Susa A, Manno E, De Luca M, Greco F, Raffaelli M, et al. Complications Following the Mini/One Anastomosis Gastric Bypass (MGB/OAGB): a Multi-institutional Survey on 2678 Patients with a Mid-term (5 Years) Follow-up. Obes Surg. 2017 Nov;27(11):2956-67.. Esses resultados podem estar relacionados ao fato de que em nossa população as taxas de diabete e suas complicações estão entre as maiores relatadas no mundo; em relação às populações, os resultados no diagnóstico e intervenção no diabete são feitos mais cedo; então, o tempo pode ser diferente.
O refluxo biliar tem sido uma das principais complicações discutidas na OAGB. Em estudo realizado, análise das experiências relatadas com a técnica da gastrectomia Billroth II relatou sintomas gastrointestinais elevados, esôfago de Barrett e carcinoma de esôfago33 Braguetto I, Csendes A. Single anastomosis gastric bypass (One anastomosis gastric bypass or mini gastric bypass): the Experience With Billroth Ii Must Be Considered and Is a challenge for the next years. ABCD Arq. Bras. Cir. Dig;.2017;30(4):267-71.. No entanto, a técnica cirúrgica nas anastomoses Billroth II e no OAGB são diferentes e com indicações diferentes, portanto, os resultados não podem ser comparáveis. A incidência de refluxo biliar após OAGB foi relatada na faixa de 0,4-4%66 Jamal W, Zagzoog MM, Sait SH, Alamoudi AO, Abo'ouf S, Alghamdi AA, et al. Initial outcomes of one anastomosis gastric bypass at a single institution. Diabetes, Metab Syndr Obes Targets Ther. 2019;12:35-41. e a taxa de úlcera marginal foi relatada em 0,2-1,7%88 Musella M, Susa A, Manno E, De Luca M, Greco F, Raffaelli M, et al. Complications Following the Mini/One Anastomosis Gastric Bypass (MGB/OAGB): a Multi-institutional Survey on 2678 Patients with a Mid-term (5 Years) Follow-up. Obes Surg. 2017 Nov;27(11):2956-67.. Em nossa instituição, fazemos endoscopia pré-operatória em todos os pacientes, independentemente de seus sintomas. Relatamos 1,9% de progressão da esofagite e remissão de 88,8% após o procedimento cirúrgico. Esses resultados não foram relatados anteriormente porque a endoscopia não é realizada como parte do protocolo internacional.
A experiência inicial do nosso centro é apresentada; no entanto, é necessário acompanhamento em longo prazo para avaliar o desenvolvimento de complicações nutricionais, a presença de refluxo biliar e a qualidade de vida dos pacientes.
CONCLUSÃO
OAGB é um procedimento comumente realizado e seguro. Os resultados em curto prazo parecem promissores; no entanto, é necessário acompanhamento em longo prazo para avaliar complicações e possíveis efeitos nutricionais.
REFERENCES
-
1Aires B, Palermo M. Original Article - Technique simplified laparoscopic gastric bypass with gastrojejunal linear mechanical anastomosis?:ABCD Arq. Bras. Cir. Dig 2016;29:91-4.
-
2Angrisani L, Santonicola A, Iovino P, Vitiello A, Higa K, Himpens J, et al. IFSO Worldwide Survey 2016: Primary, Endoluminal, and Revisional Procedures. Obes Surg. 2018;28(12):3783-94.
-
3Braguetto I, Csendes A. Single anastomosis gastric bypass (One anastomosis gastric bypass or mini gastric bypass): the Experience With Billroth Ii Must Be Considered and Is a challenge for the next years. ABCD Arq. Bras. Cir. Dig;.2017;30(4):267-71.
-
4Carbajo MA, Luque-de-León E, Jiménez JM, Ortiz-de-Solórzano J, Pérez-Miranda M, Castro-Alija MJ. Laparoscopic One-Anastomosis Gastric Bypass: Technique, Results, and Long-Term Follow-Up in 1200 Patients. Obes Surg. 2017;27(5):1153-67.
-
5Haddad A, Fobi M, Bashir A, Al Hadad M, ElFawal MH, Safadi B, et al. Outcomes of One Anastomosis Gastric Bypass in the IFSO Middle East North Africa (MENA) Region. Obes Surg. 2019;3-8.
-
6Jamal W, Zagzoog MM, Sait SH, Alamoudi AO, Abo'ouf S, Alghamdi AA, et al. Initial outcomes of one anastomosis gastric bypass at a single institution. Diabetes, Metab Syndr Obes Targets Ther. 2019;12:35-41.
-
7Lee W-J, Lin Y-H. Single-anastomosis gastric bypass (SAGB): appraisal of clinical evidence. Obes Surg. 2014 Oct;24(10):1749-56.
-
8Musella M, Susa A, Manno E, De Luca M, Greco F, Raffaelli M, et al. Complications Following the Mini/One Anastomosis Gastric Bypass (MGB/OAGB): a Multi-institutional Survey on 2678 Patients with a Mid-term (5 Years) Follow-up. Obes Surg. 2017 Nov;27(11):2956-67.
-
9Noria SF, Grantcharov T. Biological effects of bariatric surgery on obesity-related comorbidities. Can J Surg. 2013;56(1):47-57.
-
Fonte de financiamento:
não há
Datas de Publicação
-
Publicação nesta coleção
20 Dez 2019 -
Data do Fascículo
2019
Histórico
-
Recebido
05 Ago 2019 -
Aceito
01 Out 2019