Resumos
OBJETIVO: Avaliar o impacto da umidificação aquecida introduzida no início da terapia com pressão positiva automática em vias aéreas (APAP, do inglês automatic positive airway pressure) na adesão e efeitos secundários. MÉTODOS: Foram randomizados 39 doentes com síndroma de apneia obstrutiva do sono sem terapia prévia em dois grupos de tratamento com APAP: com umidificação aquecida (grupo APAPcom; e sem umidificação (grupo APAPsem). Os doentes foram avaliados 7 e 30 dias após a colocação de APAP. Os parâmetros analisados foram a adesão ao tratamento (número médio de horas/noite), efeitos secundários (secura nasal ou da boca, obstrução nasal e rinorreia), sonolência diurna (escore da escala de sonolência de Epworth) e o conforto subjectivo (escala visual analógica). Foram ainda avaliados o índice de apneia-hipopneia (IAH) residual, pressões e fugas médias registados nos ventiladores. RESULTADOS: Os dois grupos de doentes estudados eram semelhantes no que respeita à média etária (APAPcom: 57,4 ± 9,2; APAPsem: 56,5 ± 10,7 anos), IAH (APAPcom: 28,1 ± 14,0; APAPsem: 28,8 ± 20,5 eventos/hora de sono), Epworth basal (APAPcom: 11,2 ± 5,8; APAPsem: 11,9 ± 6,3) e sintomas nasais iniciais. A adesão foi semelhante nos dois grupos (APAPcom: 5,3 ± 2,4; APAPsem: 5,2 ± 2,3 horas/noite). Não se verificaram diferenças nos outros parâmetros avaliados. CONCLUSÕES: A introdução inicial da umidificação aquecida na terapia com APAP não demonstrou vantagem no que diz respeito à adesão e efeitos secundários.
Umidificação; Respiração com pressão positiva; Cooperação do paciente
OBJECTIVE: To study the impact that heated humidification instituted in the beginning of automatic positive airway pressure (APAP) therapy has on compliance with and the side effects of the treatment. METHODS: Thirty-nine treatment-naïve patients with obstructive sleep apnea were randomized into two groups to receive APAP using one of two modalities: with heated humidification (APAPwith group); and without heated humidification (APAPw/o group).Patients were evaluated at 7 and 30 days after APAP initiation. The following parameters were analyzed: compliance with treatment (mean number of hours/night); side effects (dry nose or mouth, nasal obstruction and rhinorrhea); daytime sleepiness (Epworth sleepiness scale score) and subjective comfort (visual analog scale score). Patients were also evaluated in terms of residual apnea-hypopnea index (AHI), as well as mean pressures and leaks registered in the ventilators. RESULTS: There were no differences between the two groups in terms of mean age (APAPwith: 57.4 ± 9.2; APAPw/o: 56.5 ± 10.7 years), AHI (APAPwith: 28.1 ± 14.0; APAPw/o: 28.8 ± 20.5 events/hour of sleep), baseline Epworth score (APAPwith: 11.2 ± 5.8; APAPw/o: 11.9 ± 6.3) and initial nasal symptoms. Compliance was similar in both groups (APAPwith: 5.3 ± 2.4; APAPw/o: 5.2 ± 2.3 h/night). There were no differences in any of the other parameters analyzed. CONCLUSIONS: The introduction of heated humidification at the beginning of APAP therapy provided no advantage in terms of treatment compliance or side effects of treatment.
Humidity; Positive-pressure respiration; Patient compliance
ARTIGO ORIGINAL
Impacto da umidificação aquecida com pressão positiva automática em vias aéreas na terapia do síndroma de apneia obstrutiva do sono* * Trabalho realizado no Laboratório do Sono do Hospital Pulido Valente - HPV - Lisboa, Portugal.
Sara Moreira da Silva Trindade SalgadoI; José Pedro Correia Fernandes Boléo-ToméII; Cristina Maria Sardinha CanhãoIII; Ana Rita Tavares DiasIII; Joana Isaac TeixeiraIII; Paula Maria Gonçalves PintoIV; Maria Cristina de Brito Eusébio Bárbara Prista CaetanoV
IInterna. Internato Complementar de Pneumologia do Hospital Pulido Valente - HPV - Lisboa, Portugal
IIInterno. Internato Complementar de Pneumologia do Hospital Egas Moniz, Lisboa, Portugal
IIITécnica de Cardiopneumologia do Hospital Pulido Valente - HPV - Lisboa, Portugal
IVAssistente Hospitalar de Pneumologia do Hospital Pulido Valente - HPV - Lisboa, Portugal
VAssistente Hospitalar Graduada de Pneumologia do Hospital Pulido Valente - HPV - Lisboa, Portugal
Endereço para correspondência Endereço para correspondência: Sara Moreira da Silva Trindade Salgado Hospital Pulido Valente Alameda das Linhas de Torres, 117 CEP 1769-001, Lisboa, Portugal Tel 351 21 754-8545 E-mail: sarasalgado@netcabo.pt
RESUMO
OBJETIVO: Avaliar o impacto da umidificação aquecida introduzida no início da terapia com pressão positiva automática em vias aéreas (APAP, do inglês automatic positive airway pressure) na adesão e efeitos secundários.
MÉTODOS: Foram randomizados 39 doentes com síndroma de apneia obstrutiva do sono sem terapia prévia em dois grupos de tratamento com APAP: com umidificação aquecida (grupo APAPcom; e sem umidificação (grupo APAPsem). Os doentes foram avaliados 7 e 30 dias após a colocação de APAP. Os parâmetros analisados foram a adesão ao tratamento (número médio de horas/noite), efeitos secundários (secura nasal ou da boca, obstrução nasal e rinorreia), sonolência diurna (escore da escala de sonolência de Epworth) e o conforto subjectivo (escala visual analógica). Foram ainda avaliados o índice de apneia-hipopneia (IAH) residual, pressões e fugas médias registados nos ventiladores.
RESULTADOS: Os dois grupos de doentes estudados eram semelhantes no que respeita à média etária (APAPcom: 57,4 ± 9,2; APAPsem: 56,5 ± 10,7 anos), IAH (APAPcom: 28,1 ± 14,0; APAPsem: 28,8 ± 20,5 eventos/hora de sono), Epworth basal (APAPcom: 11,2 ± 5,8; APAPsem: 11,9 ± 6,3) e sintomas nasais iniciais. A adesão foi semelhante nos dois grupos (APAPcom: 5,3 ± 2,4; APAPsem: 5,2 ± 2,3 horas/noite). Não se verificaram diferenças nos outros parâmetros avaliados.
CONCLUSÕES: A introdução inicial da umidificação aquecida na terapia com APAP não demonstrou vantagem no que diz respeito à adesão e efeitos secundários.
Descritores: Umidificação; Respiração com pressão positiva/efeitos adversos; Cooperação do paciente.
Introdução
O tratamento de escolha na síndroma de apneia obstrutiva do sono (SAOS) grave e na leve a moderada em doentes sintomáticos e/ou com patologia cardio- ou cerebrovascular associada é o CPAP, do inglês continuous positive airway pressure, nasal.(1,2) Contudo, apesar da sua eficácia, a sua adesão é limitada, situando-se entre 46 e 85%, o que se deve principalmente aos efeitos secundários associados ao uso de CPAP nasal e à falta de percepção do seu benefício.(3-5)
A umidificação, em especial a aquecida, tem sido utilizada para aliviar os sintomas nasais secundários e assim melhorar o conforto com o ventilador e aumentar a adesão.(3,4,6-10) Contudo, o efeito da umidificação na adesão à terapia com CPAP nasal não está ainda bem esclarecido e os resultados dos estudos efectuados para avaliar o seu efeito não têm sido consensuais.(3,4,6,7,9,11,12) Destes estudos, três procuraram avaliar o efeito da umidificação colocada no início da terapia com CPAP nasal na adesão e nos efeitos secundários, não recomendando nenhum deles a sua utilização inicial por rotina.(4,11,12)
Quanto à escolha da modalidade de CPAP no tratamento da SAOS, CPAP versus pressão positiva automática em vias aéreas (APAP, do inglês automatic positive airway pressure), a maioria dos estudos efectuados não encontrou diferenças na eficácia, adesão e efeitos secundários entre as duas modalidades, embora alguns estudos relatem uma maior tolerância e preferência com o uso de APAP, possivelmente relacionadas com as pressões médias mais baixas verificadas nesta modalidade.(13-18)
Uma vez que o padrão de adesão ao CPAP tende a ser estabelecido precocemente(19) e face à escassez de consenso, os autores propuseram-se a estudar o benefício da utilização inicial de umidificação na terapia com APAP nasal, determinando o seu impacto na adesão, no conforto e nos efeitos secundários.
Métodos
Realizou-se um estudo prospectivo randomizado com 50 doentes com SAOS com indicação para terapia com CPAP.(1,2) Os doentes foram seleccionados de forma sequencial nas consultas de transtornos do sono, após realização de polissonografia com electroencefalograma ou poligrafia cardiorespiratória. Foram excluídos os doentes com antecedentes de uvulopalatofaringoplastia, terapia médica para rinite, oxigenoterapia de longa duração, terapia prévia com CPAP ou que recusassem entrada no protocolo.
Os doentes foram distribuidos aleatoriamente, durante oito semanas, em dois grupos: APAP nasal com umidificação aquecida (grupo APAPcom) e APAP nasal sem umidificação (grupo APAPsem).
Foi sempre obtido consentimento livre e esclarecido oral por parte dos doentes.
Utilizaram-se os ventiladores AutoSet Spirit® (ResMed Corp., Poway, CA, EUA) e Remstar® Auto (Respironics, Cedar Grove, NJ, EUA) e máscaras nasais. Os parâmetros de pressão iniciais foram, para todos os doentes, uma pressão máxima de 16 cmH2O e uma mínima de 4 cmH2O.
Os doentes foram avaliados no dia da introdução do APAP e, posteriormente, em duas consultas de seguimento.
No dia da introdução foi feito um registo da idade, sexo, índice de apneia-hipopneia (IAH) basal e hipersonolência diurna (calculada através da escala de sonolência de Epworth).(20) Foi ainda realizada uma avaliação da obstrução nasal, através de um questionário, que incluía uma escala visual analógica (EVA) e uma avaliação objectiva. Todos os doentes foram sujeitos a um programa de educação relativamente à doença e foram instruídos sobre os cuidados a ter com o APAP, com a máscara e com o umidificador, tendo a adaptação à máscara e ao ventilador sido feita por um técnico de cardiopneumologia.
Nas duas reavaliações posteriores, 7 e 30 dias após a colocação do APAP, foram avaliados os seguintes parâmetros: adesão, IAH residual, fuga e pressão médias, para além de nova avaliação da hipersonolência diurna. Os efeitos secundários foram determinados através de um questionário que incluía queixas de rinorreia, obstrução nasal, secura nasal e bocal, epistáxis, irritação ocular, otalgia, marcas na face, ruído e distensão abdominal. A obstrução nasal foi novamente reavaliada. Utilizou-se ainda uma EVA, com um escore de 0 a 5, para avaliação subjectiva do conforto com o APAP.
Nestas consultas de seguimento, as dúvidas dos doentes eram esclarecidas e os efeitos secundários tratados. Em ambos os grupos, foi introduzida terapia com corticosteróide nasal (propionato de fluticasona) nos doentes com queixas de obstrução nasal. As marcas na face, a irritação na pele e as fugas pela máscara foram tratadas com ajuste da máscara, mudança da mesma e/ou tratamento dermatológico (hidratante e/ou corticosteróide tópico se exacerbação seborreica). As fugas pela boca foram corrigidas com a introdução de um apoio de queixo. As queixas de excesso de pressão, otalgia e distensão abdominal requereram a introdução de rampa no APAP ou diminuição da pressão máxima do mesmo.
Os doentes podiam contactar a empresa fornecedora, técnico e médico, se algum problema ocorresse durante o estudo.
A análise estatística foi feita com o software Statistical Package for the Social Sciences, versão 11.5 (SPSS Inc, Chicago, IL, EUA). Foi utilizado o teste t de Student ou o seu equivalente não paramétrico, o teste de Mann-Whitney, e o qui-quadrado, para comparar diferenças entre grupos para variáveis numéricas e categóricas, respectivamente. Foi considerado significativo um valor de p < 0,05.
Resultados
Do total de doentes, 39 completaram o estudo, 17 no grupo APAPcom e 22 no grupo APAPsem. Onze doentes foram perdidos durante o seguimento.
Verificou-se que a população estudada era homogénea, não tendo sido encontradas diferenças (p > 0,05) entre os dois grupos, no que diz respeito à idade, sexo, IAH e Epworth basais. Também não existiam diferenças nos sintomas nasais prévios à terapia (Tabela 1).
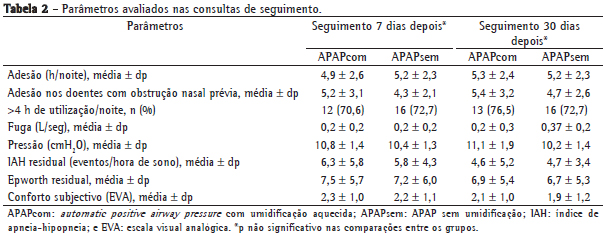
Quanto às variáveis estudadas, não encontrámos diferenças entre os dois grupos. A adesão foi semelhante (APAPcom: 5,3 ± 2,4; APAPsem: 5,2 ± 2,3 h/noite), assim como a escala de Epworth, o IAH residual, a fuga, as pressões médias e o conforto do doente, em ambas as avaliações (Tabela 2).
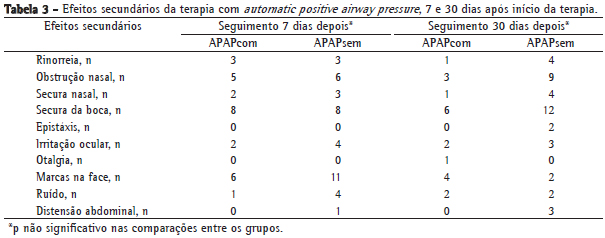
Relativamente ao questionário de efeitos secundários e à avaliação da obstrução nasal, também não houve diferenças significativas entre os grupos, no que diz respeito a esses parâmetros. (Tabela 3).
Dos procedimentos mais frequentemente efectuados, durante as consultas programadas, destacaram-se: a diminuição da pressão (9 doentes), o uso de apoio de queixo (7 doentes), a substituição da máscara inicial para uma máscara de gel (7 doentes) e o tratamento com corticosteróide nasal (6 doentes). Também não se verificaram diferenças nos procedimentos efectuados nos dois grupos.
No que diz respeito à existência de obstrução nasal prévia, conforme se constata na Tabela 1, os dois grupos eram idênticos (29% de obstrução nasal no grupo APAPcom e 27% no grupo APAPsem).
No grupo APAPcom (com umidificação), a presença prévia deste sintoma não condicionou a adesão, o conforto e o aparecimento de efeitos secundários. Por sua vez, quando analisados em separado apenas os doentes com obstrução nasal prévia, também não se verificaram diferenças entre o grupo com umidificação e o grupo controlo, no que diz respeito à adesão (Tabela 2) e restantes avaliações.
Discussão
No nosso estudo, a introdução da umidificação no início da terapia com APAP não melhorou a adesão, as queixas ou o grau de conforto associado à terapia com APAP nasal. Podemos portanto concluir que não existe vantagem na introdução inicial de umidificação na terapia com APAP nasal, de forma idêntica ao referido em estudos anteriores efectuados com CPAP.(4,11,12) Tanto quanto nos é dado a conhecer, este é o único estudo onde esta comparação é feita utilizando APAP ao invés de CPAP.
Podemos, no entanto, apontar algumas limitações do nosso estudo. Desconhecemos até que ponto os doentes utilizavam o umidificador, uma vez que não existe registo objectivo da sua utilização, mas apenas a sua palavra. Contudo, esta crítica não se aplica apenas ao nosso estudo, mas a todos os que utilizam umidificação. Também teria sido ideal que só tivesse sido utilizado um tipo de APAP e não dois como no nosso caso. No entanto, esta opção decorreu das disponibilidades efectivas de APAPs no nosso hospital. Embora este estudo seja randomizado, não é cego, uma vez que se tornaria difícil esconder a umidificação do médico e do técnico responsáveis, assim como do próprio doente.
Em relação a outras causas potenciadoras de interferirem com a adesão ao APAP,(21) nomeadamente a gravidade do SAOS, tipo de interfaces escolhido e a educação dificilmente poderão ter interferido com os resultados do nosso estudo, uma vez que a nossa população é homogénea, com um IAH basal médio semelhante nos dois grupos, e a todos foi fornecido o mesmo tipo de interfaces, de seguimento e de apoio, ajustados posteriormente às necessidades individuais.
Quanto às queixas nasais, não houve diferenças significativas entre os dois grupos, embora o grupo que recebeu umidificação pareça apresentar uma tendência para a sua diminuição (Tabela 3). Este achado negativo pode ter decorrido de um erro tipo II, ou seja, de uma amostra pequena. Esta tendência, já observada em estudos anteriores,(3,4,12) igualmente com amostras reduzidas, poderá justificar a realização de estudos posteriores com inclusão de um maior número de doentes. Essas amostras maiores também deverão ter em conta as proporções exactas de cada uma das queixas nasais na população com SAOS. Para o tratamento destas queixas efectuámos sempre, no nosso estudo, medidas farmacológicas em ambos os grupos, não sendo colocada umidificação no grupo controlo.
A presença de obstrução nasal prévia também não influenciou a adesão, os efeitos secundários e o conforto no grupo com umidificação. Por sua vez, atendendo a que não se constataram diferenças relativamente a estas avaliações, entre os doentes com obstrução nasal prévia de ambos os grupos, conclui-se que não se justifica a introdução inicial de umidificação nos doentes com obstrução nasal prévia.
O nosso estudo é também o primeiro a avaliar o conforto do tratamento, não tendo sido encontradas diferenças nos dois grupos. Apenas um estudo(4) avaliou a qualidade de vida durante o tratamento, não encontrando diferenças nos dois grupos.
Em conclusão, a introdução inicial da umidificação aquecida na terapia com APAP não demonstrou vantagem no que diz respeito à adesão e efeitos secundários. Desta forma, a umidificação aquecida deverá continuar reservada ao tratamento sintomático das queixas nasais, permanecendo a educação e o suporte ao doente como as únicas medidas de intervenção iniciais potenciadoras de adesão.
Recebido para publicação em 6/11/2007
Aprovado após revisão, em 7/1/2008
Suporte financeiro: Nenhum
- 1. Loube DI, Gay PC, Strohl KP, Pack AI, White DP, Collop NA. Indications for positive airway pressure treatment of adult obstructive sleep apnea patients: a consensus statement. Chest. 1999;115(3):863-6.
- 2. Kushida CA, Littner MR, Hirshkowitz M, Morgenthaler TI, Alessi CA, Bailey D, et al. Practice parameters for the use of continuous and bilevel positive airway pressure devices to treat adult patients with sleep-related breathing disorders. Sleep. 2006;29(3):375-80.
- 3. Massie CA, Hart RW, Peralez K, Richards GN. Effects of humidification on nasal symptoms and compliance in sleep apnea patients using continuous positive airway pressure. Chest. 1999;116(2):403-8.
- 4. Mador MJ, Krauza M, Pervez A, Pierce D, Braun M. Effect of heated humidification on compliance and quality of life in patients with sleep apnea using nasal continuous positive airway pressure. Chest. 2005;128(4):2151-8.
- 5. Gordon P, Sanders MH. Sleep.7: positive airway pressure therapy for obstructive sleep apnoea/hypopnoea syndrome. Thorax. 2005;60(1):68-75.
- 6. Pépin JL, Leger P, Veale D, Langevin B, Robert D, Lévy P. Side effects of nasal continuous positive airway pressure in sleep apnea syndrome. Study of 193 patients in two French sleep centers. Chest. 1995;107(2):375-81.
- 7. Martins De Araújo MT, Vieira SB, Vasquez EC, Fleury B. Heated humidification or face mask to prevent upper airway dryness during continuous positive airway pressure therapy. Chest. 2000;117(1):142-7.
- 8. Randerath WJ, Meier J, Genger H, Domanski U, Rühle KH. Efficiency of cold passover and heated humidification under continuous positive airway pressure. Eur Respir J. 2002;20(1):183-6.
- 9. Rakotonanahary D, Pelletier-Fleury N, Gagnadoux F, Fleury B. Predictive factors for the need for additional humidification during nasal continuous positive airway pressure therapy. Chest. 2001;119(2):460-5.
- 10. Winck JC, Delgado JL, Almeida JM, Marques JA. Heated humidification during nasal continuous positive airway pressure for obstructive sleep apnea syndrome: objective evaluation of efficacy with nasal peak inspiratory flow measurements. Am J Rhinol. 2002;16(3):175-7.
- 11. Duong M, Jayaram L, Camfferman D, Catcheside P, Mykytyn I, McEvoy RD. Use of heated humidification during nasal CPAP titration in obstructive sleep apnoea syndrome. Eur Respir J. 2005;26(4):679-85.
- 12. Neill AM, Wai HS, Bannan SP, Beasley CR, Weatherall M, Campbell AJ. Humidified nasal continuous positive airway pressure in obstructive sleep apnoea. Eur Respir J. 2003;22(2):258-62.
- 13. Nilius G, Happel A, Domanski U, Ruhle KH. Pressure-relief continuous positive airway pressure vs constant continuous positive airway pressure: a comparison of efficacy and compliance. Chest. 2006;130(4):1018-24.
- 14. Randerath WJ, Schraeder O, Galetke W, Feldmeyer F, Rühle KH. Autoadjusting CPAP therapy based on impedance efficacy, compliance and acceptance. Am J Respir Crit Care Med. 2001;163(3 Pt 1):652-7.
- 15. Hudgel DW, Fung C. A long-term randomized, cross-over comparison of auto-titrating and standard nasal continuous airway pressure. Sleep. 2000;23(5):645-8.
- 16. Galetke W, Anduleit N, Richter K, Stieglitz S, Randerath WJ. Comparison of automatic and continuous positive airway pressure in a night-by-night analysis: a randomized, crossover study. Respiration. 2008;75(2):163-9.
- 17. Nolan GM, Doherty LS, Mc Nicholas WT. Auto-adjusting versus fixed positive pressure therapy in mild to moderate obstructive sleep apnoea. Sleep. 2007;30(2):189-94.
- 18. Meurice JC, Cornette A, Philip-Joet F, Pepin JL, Escourrou P, Ingrand P, et al. Evaluation of autoCPAP devices in home treatment of sleep apnea/hypopnea syndrome. Sleep Med. 2007;8(7-8):695-703.
- 19. Popescu G, Latham M, Allgar V, Elliott MW. Continuous positive airway pressure for sleep apnoea/hypopnoea syndrome: usefulness of a 2 week trial to identify factors associated with long term use. Thorax. 2001;56(9):727-33.
- 20. Johns MW. Reliability and factor analysis of the Epworth Sleepiness Scale. Sleep. 1992;15(4):376-81.
- 21. Gay P, Weaver T, Loube D, Iber C; Positive Airway Pressure Task Force; Standards of Practice Committee; American Academy of Sleep Medicine. Evaluation of positive airway pressure treatment for sleep related breathing disorders in adults. Sleep. 2006;29(3):381-401.
Datas de Publicação
-
Publicação nesta coleção
31 Out 2008 -
Data do Fascículo
Set 2008
Histórico
-
Recebido
06 Nov 2007 -
Aceito
07 Jan 2008