Resumos
OBJETIVO: quando a queixa febre é única ou preponderante, em criança atendida em consultório ou ambulatório, é recomedado selecionar aquelas que requerem investigação mais apurada, determinar os exames mais indicados para triagem, detectar os casos que exigem intervenção imediata e saber lidar com o sintoma febre e a ansiedade que ela provoca. FONTES DE DADOS: levantamento bibliográfico no Medline e em artigos previamente selecionados por sua importância. SÍNTESE DE DADOS: a febre pode acarretar alguns efeitos danosos e outros benéficos, nenhum de grande monta. A anamnese deve enfocar faixa etária, intensidade da febre, tremores de frio, alterações evidentes do apetite e do comportamento (estado infeccioso), outros sintomas localizatórios e duração do episódio febril. Os exames de triagem são hemograma, VHS, proteína C-reativa, exame de urina (leucócitos e bacterioscópico), eventualmente liquor e hemocultura. O tratamento da febre pode ser feito com antitérmicos, às vezes, completado com meios físicos (banho, compressas) para reduzir o desconforto. CONCLUSÃO: a criança com febre exige do pediatra conhecimentos técnicos que se aplicam a todos os casos, e empatia, para individualizar a conduta.
febre; doenças febris; febre de origem desconhecida; visitas a consultório médico
OBJECTIVE: to determine how to select a child who requires in depth laboratory investigation, defining the most appropriate laboratory screening tests, and to detect the individual who requires immediate therapy, when fever is the main symptom presented by the child seen in an outpatient clinic, or at the physician's office. Additionally, this review aims at providing suggestions on how to deal with fever, and with the anxiety it causes. SOURCES OF DATA: bibliographic review using Medline database and previously selected manuscripts. SUMMARY OF THE FINDINGS: fever may cause both negative and positive outcomes, none of major consequence. Age group, fever magnitude and duration, shivering, appetite decrease or behavioral changes (toxemia), and other localizing symptoms should be investigated through the patient's medical history. Laboratory screening tests should include complete blood count, erythrocyte sedimentation rate, C-reactive protein, urinalysis (white cells count and gram stain of the sediment), and in some cases, lumbar puncture and blood culture. The treatment should include antipyretic medications and, occasionally, physical methods (cool baths, sponging) in order to reduce discomfort caused by the fever. CONCLUSIONS: children with fever request both scientific expertise, as well as empathy from the pediatrician, so that they can receive individualized therapy.
fever; febrile diseases; fever of unknown origin; physician's office visits
ARTIGO DE REVISÃO
A criança com febre no consultório
Fever in pediatric office practice
Jayme Murahovschi
Livre-docente em Pediatria Clínica pela Escola Paulista de Medicina. Presidente do Departamento de Pediatria Ambulatorial da Sociedade Brasileira de Pediatria. Professor de Pediatria do Curso de Ciências Médicas de Santos/UNILUS
Endereço para correspondência Endereço para correspondência Dr. Jayme Murahovschi Rua José Maria Lisboa, 915 - Jardim Paulista CEP 01423-001 - São Paulo, SP Fone/Fax: (11) 3885.5338 E-mail: jmura@osite.com.br
RESUMO
OBJETIVO: quando a queixa febre é única ou preponderante, em criança atendida em consultório ou ambulatório, é recomedado selecionar aquelas que requerem investigação mais apurada, determinar os exames mais indicados para triagem, detectar os casos que exigem intervenção imediata e saber lidar com o sintoma febre e a ansiedade que ela provoca.
FONTES DE DADOS: levantamento bibliográfico no Medline e em artigos previamente selecionados por sua importância.
SÍNTESE DE DADOS: a febre pode acarretar alguns efeitos danosos e outros benéficos, nenhum de grande monta. A anamnese deve enfocar faixa etária, intensidade da febre, tremores de frio, alterações evidentes do apetite e do comportamento (estado infeccioso), outros sintomas localizatórios e duração do episódio febril. Os exames de triagem são hemograma, VHS, proteína C-reativa, exame de urina (leucócitos e bacterioscópico), eventualmente liquor e hemocultura. O tratamento da febre pode ser feito com antitérmicos, às vezes, completado com meios físicos (banho, compressas) para reduzir o desconforto.
CONCLUSÃO: a criança com febre exige do pediatra conhecimentos técnicos que se aplicam a todos os casos, e empatia, para individualizar a conduta.
Palavras-chave: febre, doenças febris, febre de origem desconhecida, visitas a consultório médico.
ABSTRACT
OBJECTIVE: to determine how to select a child who requires in depth laboratory investigation, defining the most appropriate laboratory screening tests, and to detect the individual who requires immediate therapy, when fever is the main symptom presented by the child seen in an outpatient clinic, or at the physician's office. Additionally, this review aims at providing suggestions on how to deal with fever, and with the anxiety it causes.
SOURCES OF DATA: bibliographic review using Medline database and previously selected manuscripts.
SUMMARY OF THE FINDINGS: fever may cause both negative and positive outcomes, none of major consequence. Age group, fever magnitude and duration, shivering, appetite decrease or behavioral changes (toxemia), and other localizing symptoms should be investigated through the patient's medical history. Laboratory screening tests should include complete blood count, erythrocyte sedimentation rate, C-reactive protein, urinalysis (white cells count and gram stain of the sediment), and in some cases, lumbar puncture and blood culture. The treatment should include antipyretic medications and, occasionally, physical methods (cool baths, sponging) in order to reduce discomfort caused by the fever.
CONCLUSIONS: children with fever request both scientific expertise, as well as empathy from the pediatrician, so that they can receive individualized therapy.
Key words: fever, febrile diseases, fever of unknown origin, physician's office visits.
Introdução
No conhecido jogo de associação rápida de idéias, as palavras doença e febre estão intimamente ligadas, e isso vale tanto para leigos como para profissionais de saúde. Daí não ser de estranhar que o sintoma febre venha acompanhado de forte sensação de ansiedade, que se complica com o sentimento de insegurança, quando a causa da febre não pode ser definida logo no início da doença.
A febre tem a utilidade de servir como sinal de alerta, e estima-se que 20% a 30% das consultas pediátricas têm a febre como queixa única preponderante.
No contexto de um grande número de febres de evolução benigna, cabe ao pediatra selecionar aquelas que requerem investigação mais apurada, detectar os casos graves que exigem intervenção imediata e lidar adequadamente com os episódios febris comuns, um terreno em que existem algumas normas, mas uma ampla liberdade de atuação ligada ao temperamento do médico.
Este artigo se propõe a revisar e sintetizar a melhor literatura disponível (ciência) e temperá-la com a experiência clínica, já longa e algo sedimentada (arte), para trazer ao pediatra de consultório o "estado de arte", e assim ajudá-lo a exercer o pré-requisito do puericultor - a empatia (sintonia) que lhe possibilita exercer, através da atitude de confiança, respeito e autoridade, a missão da educação em saúde e a nobre tarefa de melhorar a qualidade de vida da criança e de toda a família.
Nesse sentido, formulamos algumas questões seqüenciais que são breve, mas objetivamente, discutidas.
Questão 1. O que é febre?
Febre é a elevação controlada da temperatura do corpo acima dos valores normais para o indivíduo.
Esta definição implica em se estabelecer o que é temperatura normal, tarefa não simples, porque a temperatura normal varia, dentro de certos limites, de acordo com alguns fatores conhecidos:
- idade: o lactente apresenta uma temperatura normal maior que a do adulto; a partir de 1 ano de idade, a temperatura tende a diminuir para níveis semelhantes ao do adulto. A temperatura é mais elevada no sexo feminino e se altera com o ciclo menstrual;
- variação circadiana: a temperatura é mais baixa pela madrugada (3 horas) e no início da manhã, e é máxima no final da tarde (17 horas) e no início da noite. Esta diferença já se nota a partir dos 6 meses de idade (0,5 ºC), e se acentua a partir dos dois e especialmente seis anos de idade (0,9 - 1,1 ºC);
- atividade física intensa e temperatura ambiental elevada, em local pouco ventilado, podem acarretar elevação da temperatura;
- local de medição: a temperatura retal é maior do que a bucal, e esta é maior do que a axilar.
Desse modo, não se pode falar numa temperatura normal, mas numa faixa normal e em limites superiores da normalidade.
A temperatura axilar normal varia de 36,5 ºC pela manhã a 37,2 ºC à tarde; a temperatura bucal é aproximadamente 0,5 ºC a mais do que a axilar, e a retal 0,8 a 1 ºC maior que a axilar, ou seja, 37,8 ºC, podendo atingir até 38,5 ºC.
Assim, pode-se definir febre como a temperatura axilar acima de 37,2 ºC, ou retal acima de 38 ºC (100,4ºF), sendo que no 3º mês de vida o limite da retal atinge 38,2 ºC1.
Observação: para transformar ºF em ºC, reduza 32 da temperatura em ºF, divida o resultado por 9 e multiplique por 5. Exemplo: 100,4 ºF = 100, 4 - 32 = 68, 4 ÷ 9 = 7,6 x 5 = 38 ºC.
Questão 2. Qual é o mecanismo da febre?
A temperatura corpórea é regulada pelo centro termorregulador, localizado no hipotálamo anterior, e que funciona como termostato, ao qual compete manter o equilíbrio entre produção e perda de calor (o termostato age mais controlando a perda de calor), mantendo a temperatura interna em aproximadamente 37 ºC.
Na febre, o termostato é reajustado - o centro regulador eleva o ponto de termorregulação (set point) da temperatura para um patamar mais elevado.
Seqüência patogenética na febre: agentes infecciosos (micróbios - bactérias, vírus, fungos ou suas toxinas) ou não infecciosos (tóxicos, drogas, antígenos) funcionam como pirógenos exógenos, os quais induzem as células fagocíticas (macrófagos e outras) a produzirem substâncias de natureza protéica (IL 1, IFNd, FNT, IL 6). Estas são chamadas de pirógenos endógenos, os quais estimulam a produção de prostaglandinas (PGE2), que atuam no centro termorregulador, elevando o patamar de termorregulação e resultando na febre. A produção da PGE2 é controlada por enzimas, as cicloxigenases2.
A febre deve ser distinguida da hipertermia, na qual há aumento da produção ou diminuição da perda de calor, sem alteração do set point.
Pode ocorrer quando há excesso de calor ambiental, incluindo excesso de agasalho, exercício físico intenso, desidratação hipernatrêmica (lembrar que a desidratação hipernatrêmica causa febre, e a febre agrava a desidratação hipernatrêmica).
Questão 3. A febre, em si, é danosa ou benéfica ao organismo?2,3 É um amigo ou um inimigo?
A febre é um inimigo... mas nem tanto, porque:
- a febre aumenta o consumo de oxigênio e prejudica o rendimento cardíaco,
... mas isso só tem relevância clínica em crianças muito debilitadas, em pneumonias graves, em que se acentua a hipoxemia, e nos cardiopatas;
- a febre pode causar convulsão,
... mas só em febres de instalação súbita, em crianças de seis meses a três anos, geneticamente predispostas; além disso, hoje se sabe que as convulsões febris, embora indesejáveis, não acarretam o risco de lesão cerebral; ainda mais, as crianças de mais de um ano de idade e que já passaram pelo teste de ter algumas febres acima de 38,7 ºC e não tiveram convulsão dificilmente estão expostas a esse desagradável evento;
- a febre alta pode causar lesão cerebral,
... mas isto só ocorre com febre acima de 41,5 ºC, o que não é usual na prática de ambulatório;
- a febre se associa com outros sintomas que causam desconforto: dor muscular, irritabilidade, mal-estar, astenia e anorexia,
... mas isso depende da criança, da causa e da intensidade da febre - o uso de antipiréticos alivia a dor, mas não atua sobre a astenia e a anorexia (mediadas pelos pirogênios endógenos).
A febre é um amigo... mas nem tanto, porque:
- existem evidências experimentais, em animais e humanos, de que temperaturas elevadas estão associadas à redução da reprodução microbiana e viral e ao estímulo da atividade imunitária,
... mas não existe demonstração clínica convincente de que a terapia antipirética aumenta o risco ou piora a evolução das infecções virais ou bacterianas comuns;
- a curva febril auxilia o diagnóstico,
... mas um antitérmico dado num pico febril não produz alterações significativas;
- o antitérmico pode mascarar a gravidade da doença,
... mas é o contrário: nos casos duvidosos, com toxemia moderada, o reexame da criança após o efeito de uma dose de antitérmico pode determinar se o caso é realmente grave (a criança continua muito abatida) ou é benigno (a disposição da criança apresenta melhora evidente).
Questão 4. Como medir a temperatura?
O instrumento padrão para a medida da temperatura corpórea é o termômetro clínico de vidro com mercúrio.
A literatura internacional, principalmente a americana, adota a temperatura retal, considerada mais precisa para aferir a temperatura interna (core) do organismo.
Técnica: introduzir o termômetro no reto a 5 cm no lactente, e a 7 cm no adolescente, por dois minutos4.
A temperatura bucal (também preferida pelos americanos, mas que não é fácil em crianças e acarreta algum risco) é medida colocando-se o termômetro sob a língua, com a boca fechada e aguardando-se três a cinco minutos para a leitura.
Em nosso meio, o método universalmente aceito e culturalmente incorporado é a temperatura axilar, que, embora não tão precisa como a retal, satisfaz plenamente para propósitos clínicos.
Técnica: enxugar a axila (se houver sudorese), colocar o termômetro na axila e manter o braço firmemente apertado no tórax por quatro minutos. Observação: em dias muito quentes, fazer a leitura imediatamente após a retirada do termômetro4.
"Doutor, ele não deixa medir a temperatura" é uma queixa freqüente no consultório. Quando vai se verificar quem é "ele", se trata de uma criança de um ano e meio ou dois. Esse fato revela erro educativo sério e a dificuldade de se colocar limites, mesmo quando se trata de questões importantes, e pode ser ponto de partida para a discussão de problemas comportamentais, às vezes mais importantes do que a causa da febre que originou a consulta.
E se o termômetro de vidro quebrar? Em contato com a pele ou se for deglutido, o mercúrio não acarreta perigo. Mas o mercúrio é volátil, mesmo em temperatura ambiente, e é tóxico quando inalado.
A temperatura da membrana timpânica tem a vantagem da comodidade e rapidez, mas requer termômetro timpânico. É mais elevada do que a temperatura axilar, em média 0,5 ºC, mas com grande variação, inclusive entre as medidas dos dois ouvidos. Tem sensibilidade para detectar febre, mas convém sempre usar o mesmo ouvido e repetir a medição, e até conferir as febres elevadas com o termômetro de mercúrio5,7.
Chupetas temperatura-sensíveis têm sido propagadas para identificar febre em lactentes doentes, mas são ineficientes e, portanto, não recomendáveis8.
A mãe é capaz de identificar a febre em seu filho sem o uso de termômetro, ou esta informação deve ser recebida com reservas?
Bancoe Veltri, em 19849, verificaram que a maioria das mães era capaz de subjetivamente determinar a ausência de febre em seus filhos, bem como de detectar febre, especialmente quando esta se aproximava de 38 ºC. Quase vinte anos depois, Eyzaguirre et al.10, no Chile, chegaram à mesma conclusão: a palpação materna do filho é método útil e confiável de detecção de febre, que não deve ser subestimado. Confirma-se a noção pediátrica clássica de que a observação da mãe deve ser sempre levada em conta.
Questão 5. A anamnese inicial na queixa de febre em consultório
Há dez anos, o Pediatrics publicou uma pesquisa muito diferente (e bastante criativa) dos artigos habituais dessa prestigiosa revista médica, e que traz subsídios importantes para todo pediatra que atende uma criança cuja queixa é febre no consultório, na emergência, ao telefone11. Um técnico previamente treinado telefonou para 53 serviços de emergência dos Estados Unidos (os quais também dão orientação telefônica ao público), metade dos quais ligados a programas universitários de residência médica, e dizia apenas o seguinte: "meu filho passou o dia todo com febre - o que devo fazer? O técnico estava preparado para responder objetivamente às perguntas que fossem feitas, mas só se elas fossem realmente feitas. Quais perguntas deveriam ter sido obrigatoriamente feitas?
A primeira pergunta obrigatória seria a idade da criança, para detectar a faixa de risco que inclui particularmente o recém-nascido e o lactente nos primeiros dois a três meses de vida. Pasmem, 20% dos socorristas (médicos e enfermeiras especializadas) não perguntaram a idade da criança, ou seja, terminaram a consulta telefônica sem saber se estavam lidando com um recém-nascido ou com um adolescente. As outras perguntas básicas seriam: quanto atingiu a temperatura (máximo da febre) e se ela veio acompanhada de tremores de frio, mudanças no comportamento e no apetite. Pois bem, 13,5% não perguntaram sobre a intensidade da febre; 81% não perguntaram sobre a diminuição do apetite e 93%(!) não se preocuparam em saber se tinha havido alterações evidentes no comportamento e na disposição da criança.
A pergunta complementar seria a concomitância de outros sintomas que pudessem sugerir a localização ou comprometimento de um sistema (tosse, coriza, chiado, falta de ar, diarréia, vômitos). Se perguntado, as respostas do caso montado seriam: idade - cinco semanas (faixa de alerta máximo), temperatura 39,5 ºC (possibilidade de infecção bacteriana), perda acentuada do apetite (recusa da mamadeira), dormia a maior parte do tempo e, quando acordado, mostrava irritação intensa e não habitual. Esse caso caracterizava um estado infeccioso grave, numa faixa etária de alto risco, não podendo ser afastada a possibilidade de meningite, o que requeria exame clínico imediato, a solicitação urgente de exames laboratoriais básicos e até o início de antibioticoterapia empírica no aguardo dos resultados.
Anamnese dirigida à queixa de febre no consultório
1. Idade: determinar a faixa etária (atenção para a faixa de risco).
2. Intensidade da febre: procurar saber se ela chegou a 39,5 ºC, e se ocorreu hipotermia (abaixo de 36 ºC).
3. Associação de febre com tremores de frios (diferenciar de simples calafrios ou abalos musculares).
4. Apetite: diminuição evidente.
5. Alterações do comportamento: irritabilidade acentuada, sonolência exagerada, apatia, choro inconsolável, choramingação, alucinações, gemência. Perguntar se após a diminuição da febre, conseguida com o uso de antitérmicos, ocorre uma melhora evidente da disposição ou a criança permanece muito abatida.
6. Outros sintomas localizatórios: coriza, secreção nasal, espirros, tosse (vias aéreas), chiado e falta de ar (brônquios), vômitos e diarréia (tubo digestivo) cefaléia (leve, inespecífica ou acentuada, por acometimento do sistema nervoso central).
7. Duração do episódio febril.
Atenção: procurar determinar, com a precisão possível, o momento presumido do início da febre. Não aceitar, de imediato, a primeira informação da mãe, que não raro encerra uma cilada matemática. Também cuidado com expressões como "ele está sempre com febre", ou "está com febre há mais de um mês", fato que pode expressar não uma febre contínua, mas sim alguns episódios febris isolados, embora próximos, de causas diferentes, o que naturalmente altera completamente o raciocínio médico.
Questão 6. Quando está indicada investigação imediata?
1. Faixa etária de risco: recém-nascido (investigação obrigatória), dois primeiros meses de vida (investigação recomendada) e terceiro mês de vida (desde que a impressão geral seja satisfatória, é aceitável manter em observação atenta). A partir dos três meses, é válida a observação em ambulatório com acesso (telefônico, retorno) facilmente disponível e programado.
2. Febre de mais de 39,4 ºC, especialmente se acompanhada de tremores de frio, sugere infecção bacteriana/bacteriemia12). Suspeitar também em casos de temperatura abaixo de 36 ºC em criança abatida.
3. Estado infeccioso/toxêmico acentuado: má impressão geral, aspecto abatido, inapetência, irritabilidade alternada com sonolência, letargia, apatia, fácies de sofrimento, choro inconsolável ou choramingas, gemência (sinal de alarme) e a disposição da criança.
4. Duração da febre maior que três dias (mais de 72 horas), contados com a maior precisão possível a partir do momento presumido do início da febre.
As infecções virais têm "direito" a três dias de febre (adenovírus podem causar febre um pouco mais prolongadas). Ultrapassados os três dias, pensar em infecção urinária (solicitar bacterioscópico de urina), especialmente em crianças abaixo de dois anos, sem outra sintomatologia; mas se a febre prolonga uma infecção das vias aéreas superiores, suspeitar de contaminação bacteriana (rinossinusite-otite).
O lactente pode ter febre alta (acima de 39,5 ºC), mostrando acentuada irritabilidade nos casos (freqüentes) de roséola (exantema súbito), em que a erupção aparece subitamente após três dias de febre e coincidindo com a queda brusca da temperatura. O conhecimento de outros casos ocorrendo na mesma época e a presença de edema palpebral após dois dias de febre permitem antecipar o diagnóstico.
Simplesmente tímpanos congestos numa criança febril não faz o diagnóstico de otite média aguda.
Questão 7. Como investigar a criança cujo sintoma único é febre?
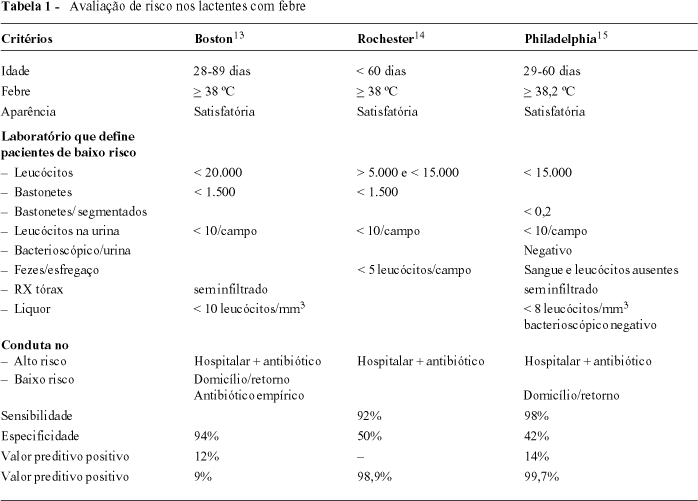
Como já foi dito, a faixa etária que compreende os dois e até os três primeiros meses de vida é uma fase de alerta máximo, devido à alta prevalência de infecções bacterianas sérias (9%), aliada à dificuldade de discriminar as crianças com infecções bacterianas graves daquelas com doenças virais simples. Essa preocupação gerou um grande número de pesquisas, executadas geralmente em serviços de emergência, repetitivas e pouco criativas, que não chegaram nem a um protocolo nem a um consenso. Os trabalhos de maior prestígio estão resumidos na Tabela 113-15.
Em publicação recente16, análise retrospectiva de lactentes de menos de três meses atendidos no serviço de emergência do Children's Hospital, em Boston, concluiu que os melhores dados para detectar doença bacteriana foram: idade inferior a 14 dias, temperatura retal > 39,6 ºC, leucocitose > 20.000, leucopenia < 4.100 e exame de urina positivo (cinco ou mais leucócitos por campo de grande aumento em urina centrifugada, ou teste de triagem positivo pela leucocitoesterase, ou pelo nitrito).
Os poucos casos de falha em identificar uma infecção bacteriana ocorreram em relação à infecção urinária, e os autores admitem que o bacterioscópico de urina teria evitado a maioria dessas falhas. De fato, em nossa experiência, o bacterioscópico de urina tem uma correlação quase perfeita com a urocultura17.
A impressão geral do lactente febril não foi levada em conta por se tratar de estudo retrospectivo, e esse é um ponto fraco da pesquisa.
Alguns especialistas chamaram a atenção para o fato de que zelosos pediatras americanos não obedecem às diretrizes derivadas dessas pesquisas com crianças febris, e só alguns desses pesquisadores entenderam que isso ocorre particularmente com médicos de consultório18. Na realidade, as diretrizes foram traçadas na tentativa de diagnosticar, de imediato, crianças trazidas ao serviço de emergência. Acontece que o pediatra geral conta com um recurso insubstituível, a observação com disponibilidade através de contatos telefônicos e retorno19. Muitos casos se esclarecem após 24 horas de observação, sem necessidade de uma extensa lista de exames feitos às cegas, além de hospitalização e antibióticos empíricos intravenosos, como muitos desses estudos propõem (Tabela 1).
Nessa linha, pesquisa realizada num serviço de emergência de grande movimento, em São Paulo, faz a mesma proposta de manter algumas crianças, atendidas no pronto-atendimento, em observação por 12 a 24 horas na retaguarda, com o que a maioria dos caso de dúvida diagnóstica se esclarecem20.
Alguns pesquisadores tentaram verificar se o fato de a criança tornar-se afebril ou não após uma dose de antitérmico poderia distinguir a gravidade do processo infeccioso, mas essa premissa revelou-se falsa21.
Assim, na prática de consultório, em nosso meio, alguns exames (inclusive liquor) são obrigatórios nos recém-nascidos; nos demais, valorizar a impressão clínica (estado infeccioso, toxemia), reavaliando os casos duvidosos após conseguir baixar a febre pela administração de um antitérmico.
Os exames básicos são os seguintes:
1. Hemograma: valorizar leucocitose > 15.000 e leucopenia < 5.000; neutrofilia (> 10.000 neutrófilos), desvio à esquerda (bastonetes > 1.500), alterações morfológicas dos neutrófilos (granulações tóxicas e vacúolos).
2. Velocidade de hemossedimentação: valorizar VHS > 30mm no segundo dia da febre.
3. Proteína C-reativa quantitativa: atualmente considerada melhor indicada que a contagem de leucócitos e a de neutrófilos, e ainda melhor que a VHS; concentrações menores de 5mg/dl excluem infecção bacteriana grave22.
4. Exame de urina: contagem de leucócitos e bacterioscópico.
Considerar que a criança até os dois ou eventualmente três anos de idade pode ter pielonefrite, tendo como único sintoma a febre23. Assim, o exame de urina é obrigatório se a febre durar mais de três dias, ou já antes, e se a febre está associada a estado toxêmico, com tremores de frio. Por outro lado, raramente a infecção urinária é a responsável pela febre em crianças maiores que não têm nenhuma queixa urinária.
É indiscutível que o método ideal de coleta de urina é através da punção suprapúbica, a qual está formalmente indicada nos casos graves que exigem resultado rápido e confiável. A urina coletada pelo saco plástico é altamente sujeita à contaminação e, a rigor, só tem valor quando negativa (afasta infecção urinária).
A análise de uma amostra significativa (37.450 lactentes)24 permitiu a seguinte recomendação: a coleta pode ser feita pelo saco plástico em lactentes febris (sem outra fonte de febre) do sexo masculino, acima dos 6 meses, e nas meninas acima dos 12 meses; nos demais casos, a coleta deve ser feita por sondagem vesical (cateterização uretral ou punção suprapúbica). Solicitar microscopia para leucócitos e bacterioscópico. No Canadá, a análise de 7.500 uroculturas25 sugere que a coleta por saco plástico é admissível em lactentes com sinais nítidos de infecção urinária; todos os outros devem ser submetidos à sondagem vesical ou aspiração suprapúbica. Do mesmo modo, a urina deve ser examinada para leucócitos e bactérias. Em nosso meio26, a sondagem vesical também é considerada nas crianças que não urinam sob comando (nestes casos vale a urina coletada do meio do jato), e nas meninas com vulvovaginite (mesmo nas que já adquiriram controle urinário).
5. Exame do liquor: indicado em todos os casos de febre sem causa aparente no recém-nascido, e fortemente considerado nas crianças febris e toxemiadas, ou com alteração neurológica ou do sensório.
6. Hemocultura: útil em casos selecionados de alto risco, mas não necessária de rotina27.
Mesmo as crianças (particularmente lactentes de um e dois meses de idade) cuja avaliação clínica e laboratorial afastar uma provável doença bacteriana devem permanecer em observação ambulatorial28. Por outro lado, a prescrição indiscriminada de antibióticos não deve substituir o juízo clínico29.
Questão 8. O tratamento da febre: por que e como
A decisão de se tratar ou não a febre em si (tentar normalizar a temperatura) depende dos fatos já apresentados, existem evidências de que a febre estimula as defesas do organismo, mas provavelmente essa vantagem é apenas marginal; não existe risco pela febre alta em si, a não ser em crianças muito debilitadas, cardiopatas ou com insuficiência respiratória. Por outro lado, lesões do sistema nervoso central poderiam ocorrer em níveis próximos de 42,5 ºC; a febre se associa com desconforto, o qual pode ser aliviado por meios que normalizam a temperatura2; a febre pode desencadear convulsão em crianças suscetíveis30.
Com base nessas premissas, o tratamento deve ser individualizado31.
Cabe ao pediatra combater (e nunca contribuir) para a febrefobia32, mas não lhe é permitido, seja por questões de princípio ou com base em conhecimentos científicos incompletos, negar alívio ao paciente. Não só ao paciente, pois o cortejo sintomático que acompanha a febre provoca uma mudança temporária no comportamento da criança cujos pais deixam de reconhecer nela seu filho, o que aumenta a ansiedade e o mal-estar33.
A febre pode ser controlada por meios físicos e por medicamentos antipiréticos
Os meios físicos como banho, compressas frias e aplicação de álcool na pele não têm valor quando usados isoladamente, porque não atuam no mecanismo fisiopatológico da febre2. Mas uma vez que o ponto de termorregulação hipotalâmico tenha sido rebaixado farmacologicamente e, se for ainda necessário, depois da retirada de agasalhos e permanência num ambiente ventilado, pode-se recorrer a banhos mornos de imersão por 10 a 20 minutos, deixando-se a água esfriar lentamente, ou fricção delicada com esponja umedecida em água morna, fazendo-se essa fricção em partes sucessivas do corpo num total de 20 a 30 minutos30. Esse processo só deve ser utilizado se trouxer evidente conforto para a criança e não causar mais problemas para os pais. A água fria pode causar calafrios e tremores que, além do desconforto, aumentam a temperatura. Não colocar a criança febril com convulsão na banheira.
O álcool pode ser absorvido pela pele e causar toxicidade sistêmica e, por isso, nunca deve ser utilizado34,35.
Convém estimular a criança a tomar líquidos (água, chá, suco, refrigerante) para evitar a hipernatremia, a qual aumenta a febre.
Antitérmicos
Os mais usados são o ácido acetilsalicílico (AAS), o paracetamol (acetominofeno), a dipirona e os antiinflamatórios não-hormonais (AINH), como o ibuprofeno e outros (Tabela 2).
A dipirona, que durante décadas foi o antitérmico/analgésico mais utilizado em nosso meio, foi retirado do mercado nos Estados Unidos, pelo risco de toxicidade medular, com base em pesquisa cuja metodologia epidemiológica é considerada hoje, no mínimo, questionável, e que não foi confirmada em estudo multicêntrico mais recente36.
O ácido acetilsalicílico, que foi o substituto da dipirona nesse período, foi responsável, nos Estados Unidos, por um grande número de gravíssimas intoxicações acidentais, fato que estimulou a legislação sobre embalagens que não podem ser manipuladas pelas crianças. Posteriormente, o AAS foi associado (também em bases epidemiológicas) com a Síndrome de Reye30, cuja própria existência é hoje questionada37. O que é inquestionável é o alto risco de hemorragia digestiva com o uso de AAS.
O acetominofeno, que foi o substituto da dipirona e AAS, em doses habituais, apresenta baixa toxicidade e ocasiona reações alérgicas em freqüência bem menor do que os anteriores. No entanto, pode provocar intoxicação hepática, inclusive em doses apenas um pouco maiores do que as recomendadas 38.
Mais recentemente 39, o efeito analgésico/antitérmico dos antiinflamatórios não-hormonais tem ganho crescente aceitação, sendo o ibuprofeno a droga até agora aprovada. Uma vantagem é a duração mais prolongada do efeito antitérmico. Gastrites, inclusive hemorrágicas, podem ser a conseqüência do uso a longo prazo (pouco freqüentes nas crianças); reações de hipersensibilidade não são raras. Outro aspecto a ser considerado é a possibilidade do uso de doses incorretas, que, não raro, chegam a níveis de causar toxicidade40.
O tratamento antitérmico é uma excelente ocasião para o pediatra associar conhecimentos e empatia (sintonia) com o paciente e sua família, e exercer sua função de educação em saúde e sua missão de melhorar a qualidade de vida das pessoas que estão sob sua responsabilidade.
Questão 9. A orientação prática aos pais
Decálogo da criança febril
Como orientar os pais ou a família nos casos de febre como manifestação única ou preponderante em que uma doença bacteriana grave foi excluída.
1. Se for o caso, esclarecer que se trata de doença presumivelmente viral, geralmente benigna e cuja febre é auto-limitada a três dias completos. Explicar que a criança (especialmente o pré-escolar) tem infecções virais (evitar o termo "virose") freqüentes, e que isso é benéfico a longo prazo, pois estimula seu mecanismo imunológico (defesa). Pode também ser o caso de uma infecção bacteriana não grave (rinossinusite, amigdalite), com antibiótico adequado já iniciado, que necessita de 48 horas para que a febre cesse.
2. Utilizar roupas leves, manter o ambiente ventilado; nas horas mais agradáveis do dia, a criança pode ficar ao ar livre, sem exposição direta ao sol.
3. Oferecer líquidos com freqüência e de acordo com a preferência (água, chás, sucos, água de coco, refrigerante).
4. Advertir que a redução do apetite é inevitável, e que a criança deve ser alimentada com aquilo que ela aceita e tolera melhor e reforçado de acordo com as possibilidades.
5. Explicar que uma febre moderada estimula os mecanismos de defesa contra a infecção, e assim não há necessidade nem vantagem de normalizar inteiramente a temperatura.
6. Explicar que, por isso, o objetivo do antitérmico é apenas aliviar o desconforto causado pela febre, e deve ser usado apenas nos momentos em que ela está ocasionando indisposição acentuada, sem horário prefixado, mas respeitando o intervalo mínimo de cada medicamento.
7. Liberar os pais de tomadas freqüentes da temperatura, reservando-a para momentos de grande abatimento, tremores de frio ou se a criança parecer excessivamente "quentinha". Nesses casos, manter o termômetro firmemente colocado sob a axila, por 4 minutos.
8. Prescrever o antitérmico mais facilmente disponível e individualizar segundo a preferência, disponibilidade, aceitação, tolerância e eficácia habitual dos antitérmicos usuais (acetominofeno, dipirona ou antiinflamatório não-hormonal - AINH). Advertir para não "misturar" AINH e outros antitérmicos (perigo de hipotermia). Orientar quanto à dose correta e intervalo mínimo.
Esclarecer que a diminuição da febre e do mal-estar só ocorre enquanto o antitérmico está fazendo efeito (4 - 6 horas, 8 - 12 horas para AINH), e que o retorno da febre após esse período é esperado, e não significa fracasso terapêutico.
9. Conversar sobre o benefício limitado do banho de imersão e das compressas mornas, que podem ser utilizados após o antitérmico, quando seu efeito não foi totalmente satisfatório; advertir contra o uso de água fria e contra a adição de álcool. Banho e compressas são aceitáveis, quando isso for do agrado da criança e não trouxer transtornos para a família.
10. Ensinar (falar e escrever) os sinais de alerta: febre acima de 39,4 ºC com tremores de frio, abatimento acentuado ou forte indisposição (sonolência e irritabilidade, choro inconsolável ou choramingas, gemência) que não melhoram após o efeito da dose de antitérmico; aparecimento de sintomas diferentes; febre que ultrapassa três dias completos. A disponibilidade (telefone, retorno) é medida insubstituível.
Apêndice
Estado infeccioso
É um conjunto de sintomas/sinais inespecíficos presentes em todos os processos infecciosos e que, por isso, ajudam a identificar os casos de infecção, diferenciando-os de outras entidades clínicas parecidas.
Por exemplo, criança com evacuações mucossanguinolentas - com estado infeccioso grave: colite shigelósica versus lactente sem estado infeccioso: colite por alergia ao leite de vaca; lactente "encatarrado", febril e gemente: broncopneumonia versus lactente "encatarrado" febril e boa disposição: provavelmente viral42,43.
1º) Detectar o estado infeccioso
- Febre é o dado mais característico, embora não seja universal.
- Redução do apetite (ocorre em todos os casos).
- Mudança de humor: abatimento, irritabilidade (importante embora dependa da observação e informação da mãe).
- Gemência: ocorre nos casos muito graves, e implica em risco de morte.
2º) Quantificar a gravidade do estado infeccioso
- Leve: febre até 38,5 ºC, impressão geral satisfatória. Ocorre no resfriado, faringite viral, laringite viral, diarréia aguda, cistite. Manter em observação, sem uso de antibiótico.
- Moderada: febre 38,5 a 39,4 ºC e abatimento. Ocorre na amigdalite purulenta, otite, meningite viral, pneumonia lobar, pielonefrite. Considerar o uso de antibiótico.
- Grave: febre de 39,5 ºC ou hipotermia, menos de 36 ºC, gemência, impressão de risco de morte. Ocorre na pneumonia, na broncopneumonia, na meningite purulenta, na epiglotite, na pielonefrite. Hospitalizar, investigar, iniciar antibioticoterapia empírica.
Observações
- Febre que ultrapassa 72 horas provavelmente não é viral.
- Febre com tremores de frio geralmente é de causa bacteriana12.
- Considerar infecção urinária em lactente com febre e estado infeccioso moderado, sem sinais de localização23.
- Liquor é exame obrigatório na criança febril se: houver convulsão em lactente febril de menos de seis meses, convulsão que ocorre ultrapassados 24 horas de febre, febre e sinais meníngeos e/ou distúrbios da consciência, febre em recém-nascido30.
- 1. Herzog LW, Coyne LJ. What is fever? Normal temperature in infants less than 3 months old. Clin Pediatr (Phila) 1993;32;142-6.
-
2World Health Organization - The management of fever in young children with acute respiratory infections in developing countries. Geneva: WHO; 1993.
- 3. Weber M. Open question in the case management of sick children. Geneva: WHO; 1993.
- 4. Weber M. Open question in the case management of sick children. Trans R Soc Trop Med Hyg 2000;94:14-16.
- 5. Osinusik, Njinyam Mr. Comparison of body temperatures taken at different sites and the reliability of axillary temperature in screening for fever. Afr j Med Sci 1997;26:163-6.
- 6. Androkites AL, Werger AM, Yong ML. Comparison of axillary and infrared tympanic membrane thermometry in a pediatric oncology outpatients setting. J Pediatr Oncol Nurs 1998;15:216-22.
- 7. Ubeda Sansano MI, Diez DJ, Casani MC, Alvarez LMT, Ballester AS. Validation of the tympanic thermometer in primary care. Aten Primaria 1999;23:91-6.
- 8. Childs C, Harrison R, Hodkinson C. Tympanic membrane temperature as a measure of core temperature. Arch Dis Child 1999;80:262-6.
- 9. Banco L, Jayashekaramurthy S, Graffam J. The inability of a temperature-sensitive pacifier to identify fevers in ill infants. Am J Dis child 1988;142:171-2.
- 10. Banco L, Vettri D. Ability of mothers to subjectively assess the presence of fever in their children. Am J Dis Child 1984;138:976-8.
- 11. Eyzaguirre PF, Duffan TG. Fiebre en niño: evaluación materna. Pediatria (Santiago de Chile) 1991;34:209-212.
- 12. Isaccman DJ, Verdile VP, Kohen FP, Verdile LA. Pediatric telephone advice in the emergency department of a mock scenario. Pediatrics 1992;89:35.
- 13. Tal Y, Even L, Kugelman A, Hardoff D, Srugo I, Jaffe M. The clinical significance of rigors in febrile children. Eur J Pediatr 1997;156:457-9.
- 14. Baskin MN, O'Rourke EJ, Fleisher GR. Outpatients treatment of febrile infants 28 to 89 days of age with intramuscular administration of ceftriaxone. J Pediatr 1992;120:22-7.
- 15. Jaskiewicz JA, McCarthy CA, Richardson AC, White KC, Fisher DJ, Dagan R, et al. Febrile infants at low risk for serious bacterial infections - an appraisal of the Rochester criteria and implications for management. Pediatrics 1994;94:390-6.
- 16. Baker MD, Beel LM, Avner JR. Outpatients' management without antibiotics of fever in selected infants. N Eng J Med 1993;329:1437-41.
- 17. Bachur RG; Harper MB. Predictive model for serious bacterial infections among infants younger than 3 months of age. Pediatrics 2001;108:311-6.
- 18. Murahovschi J, Nogueira PCK, Vivi V. Valor do exame bacterioscópico de urina para o diagnóstico de infecções das vias urinárias. Rev Paul Med 1988;106:327-30.
- 19. Calvo Rey C, Albanil BR, Sanches MMY, Olivas DA. Antibiotic prescribing patterns in primary health 2000;52:157-63.
- 20. Murahovschi J. Febre no lactente jovem [carta ao editor]. J Pediatr (Rio J) 1996;72:113-14.
- 21. Mukai LS, Ejzenberg B, Lotufo JPB, Barbante LF, Yamashita CA, Vieira SE, et al. Febre no lactente jovem atendido em Serviço de Emergência: aspectos diagnósticos e terapêuticos. J Pediatr (Rio J) 1995;71:322-30.
- 22. Bonadio WA, Bellomo T, Brady W, Smith D. Correlating changes in body temperature with infections outcome in febrile children who receive acetominophen. Clin Pediatr (Phila) 1993;32:343-6.
- 23. Pulliam PN, Attia MW, Cronan KM. C reactive protein in febrile children 1 to 36 months of age with clinically undetectable serious bacterial infection. Pediatrics 2001;108:1275-9.
- 24. Santen AS, Altieri MF. Pediatric urinary tract infection. Emerg Med Clin North Am 2001;19:675-90.
- 25. Bachur R, Harper MB. Reliability of the urinalysis for predicting urinary tract infections in young febrile children. Arch Pediatr Adolesc Med 2001;155:60-5.
- 26. Lifshitz E, Kramer L. Outpatient urine culture: does collection technique matter? Arch Intern Med 2000;160:2537-40.
- 27. Toporovski J, Mello VR. Infecção do trato urinário. Rev Paul Pediatria 1984;1:7-17.
- 28. Kramer MS, Lane DA, Mills EL. Should blood cultures be obtained in the evaluation of young febrile children without evident focus of bacterial infection? Pediatrics 1989;84:18-27.
- 29. Baker MD. Evaluation and management of infants with fever. Pediatr Clin North Am 1999;46:1061-72.
- 30. Bulloch B, Craig WR, Klassen TP. The use of antibiotics to prevent serious sequelae in children at risk for occult bacteremia - a metaanalysis. Acad Emerg Med 1997;4:679-83.
- 31. Huang CC, Wang ST, Chang YC, Huang MC, Chi YC, Fsai JJ. Risk factors for a first febrile convulsion in children. Epilepsia 1999;40:719-25.
- 32. Lopez JA, MC Millin KJ, Tobias-Merrill EA, Chop WM. Managing fever in infants and toddlers. Postgrad Med 1997;101:245-52.
- 33. May A, Bauchver H. Fever phobia - the pediatrician's contribution. Pediatrics 1992;90:851-4.
- 34. Adam D, Stankov G. Treatment of fever in childhood. Eur J Pediatr 1994;153:394-402.
- 35. Kinmonth AL, Fulton Y, Campbell MJ. Management of feverish children at home. B MJ 1992;305:1134-6.
- 36. Kaufman DW, Kelly JP, Levy M, Shapiro S. The drug etiology of agranulocytosis and aplastic anemia. New York, Oxford University Press; 1991.
- 37. Orlowski JP. Whatever happened to Reye's syndrome? Did it ever really exist? Crit Care Med 1999;27:1674-6.
- 38. Sztajnkrcer, L. Acetominophen. Curr Opin Pediatr 2001;13:177-8.
- 39. Neutel CI, Pless RP. Ibuprofen use in children: a benefit or a risk? Ann Epidemiol. 1997;7:437-9.
- 40. Linder N, Sirota L, Snapir A, Eisen I, Davidovitch N, Kaplan G, et al. Parental knowledge of the treatment of fever in children. Isr Med Assoc J 1994;1:156-60.
- 41. Mayoral CE, Marino RV, Rosenfeld W, Greensher J. Alternating antipyretics: is this an alternative? Pediatrics 2000;105:1009-12.
- 42. Silva L. Food allergy - Allergy to protein of cow milk. Ped Sut ISPEN 2002;3:36-40.
- 43. Bradley JS. Management of community acquired pediatric pneumonia in an era of increasing antibiotic resistance and conjugate vaccines. Pediatr Infect Dis J 2002;21:584-6.
Endereço para correspondência
Datas de Publicação
-
Publicação nesta coleção
12 Abr 2004 -
Data do Fascículo
Jun 2003