Resumos
OBJETIVO: Analisar a prevalência da infecção genital por papilomavírus humano (HPV) de alto risco por faixa etária e fatores associados. MÉTODOS: Estudo transversal com amostra de 2.300 mulheres (15-65 anos) que buscaram rastreamento para o câncer cervical entre fevereiro de 2002 e março de 2003 em São Paulo e Campinas, estado de São Paulo. Aplicou-se questionário epidemiológico e realizou-se coleta cervical para citologia oncológica e teste de captura híbrida II. As análises estatísticas empregadas foram teste de qui-quadrado de Pearson e análise multivariada pelo método forward likelihood ratio. RESULTADOS: A prevalência total da infecção genital por HPV de alto risco foi de 17,8%, distribuída nas faixas etárias: 27,1% (<25 anos), 21,3% (25-34 anos), 12,1% (35-44 anos), 12,0% (45-54 anos) e de 13,9% (55-65 anos). Participantes com maior número de parceiros sexuais durante a vida apresentaram maior freqüência da infecção. Relacionamento estável, idade de 35 a 44 anos e ex-fumantes foram associados à proteção da infecção. A infecção genital por HPV de alto risco ocorreu em 14,3% das citologias normais, em 77,8% das lesões escamosas de alto grau e nos dois (100%) casos de carcinoma. CONCLUSÕES: A prevalência da infecção genital por HPV de alto risco na amostra estudada foi alta. Houve predomínio de casos abaixo dos 25 anos e tendência a um novo aumento após os 55 anos, com maior freqüência naqueles com maior número de parceiros sexuais durante a vida.
Infecções por Papillomavirus; Neoplasias do colo do útero; Fatores de risco; Estudos transversais
OBJECTIVE: To assess the prevalence of high-risk genital human papillomavirus (HPV) infection by age group and risk factors associated. METHODS: Cross-sectional study in a sample of 2,300 women (15-65 years old) who self-referred to cervical cancer screening in Sao Paulo and Campinas, Southeastern Brazil, between February 2002 and March 2003. An epidemiological questionnaire was applied and cervical specimens were obtained for cytology and hybrid capture II test (HCII) for HPV detection. Statistical analysis included Pearson Chi-square and unconditional multiple logistic regression model (forward likelihood ratio). RESULTS: High-risk genital HPV infection prevalence in this sample was 17.8% and age distribution was as follows: 27.1% (<25 years), 21.3% (25-34 years), 12.1% (35-44 years), 12.0% (45-54 years) and 13.9% (55-65 years). Subjects with the highest number of lifetime sexual partners had the highest rates of genital HPV infection. To be living with a partner, aged 35 to 44 years, and former smokers were protective factors. High-risk genital HPV infection was 14.3% in normal cytology, 77.8% in high grade squamous intraepithelial lesions and in the two cases (100%) of cervical cancer. CONCLUSIONS: High-risk HPV prevalence was high in the sample studied. The highest prevalence of HPV infection was seen in women under 25 years old and then a new increase was seen over the age of 55 and the highest rates were found among those with many sexual partners during their lifetime.
Papillomavirus infections; Uterine cervical neoplasms; Risk factors; Cross-sectional studies
ARTIGOS ORIGINAIS
Prevalência do HPV em mulheres rastreadas para o câncer cervical
Cristina Helena RamaI; Cecilia Maria Roteli-MartinsI; Sophie Françoise Mauricette DerchainII; Adhemar Longatto-FilhoIII; Renata Clementino GontijoII; Luís Otávio Zanatta SarianII; Kari SyrjänenIV; José Mendes AldrighiV
IHospital Leonor Mendes de Barros. São Paulo, SP, Brasil
IIDepartamento de Tocoginecologia. Universidade Estadual de Campinas. Campinas, SP, Brasil
IIIDepartamento de Patologia. Universidade do Minho. Braga, Portugal
IVDepartment of Oncology and Radiotherapy. Turku University Hospital. Turku, Finland
VDepartamento de Saúde Materno-Infantil. Faculdade de Saúde Pública. Universidade de São Paulo. São Paulo, SP, Brasil
Correspondência | Correspondence Correspondência | Correspondence: Cristina Helena Rama Hospital Leonor Mendes de Barros Av. Celso Garcia, 2477 03015-000 São Paulo, SP, Brasil E-mail: crisrama@usp.br
RESUMO
OBJETIVO: Analisar a prevalência da infecção genital por papilomavírus humano (HPV) de alto risco por faixa etária e fatores associados.
MÉTODOS: Estudo transversal com amostra de 2.300 mulheres (1565 anos) que buscaram rastreamento para o câncer cervical entre fevereiro de 2002 e março de 2003 em São Paulo e Campinas, estado de São Paulo. Aplicou-se questionário epidemiológico e realizou-se coleta cervical para citologia oncológica e teste de captura híbrida II. As análises estatísticas empregadas foram teste de qui-quadrado de Pearson e análise multivariada pelo método forward likelihood ratio.
RESULTADOS: A prevalência total da infecção genital por HPV de alto risco foi de 17,8%, distribuída nas faixas etárias: 27,1% (<25 anos), 21,3% (2534 anos), 12,1% (35-44 anos), 12,0% (4554 anos) e de 13,9% (5565 anos). Participantes com maior número de parceiros sexuais durante a vida apresentaram maior freqüência da infecção. Relacionamento estável, idade de 35 a 44 anos e ex-fumantes foram associados à proteção da infecção. A infecção genital por HPV de alto risco ocorreu em 14,3% das citologias normais, em 77,8% das lesões escamosas de alto grau e nos dois (100%) casos de carcinoma.
CONCLUSÕES: A prevalência da infecção genital por HPV de alto risco na amostra estudada foi alta. Houve predomínio de casos abaixo dos 25 anos e tendência a um novo aumento após os 55 anos, com maior freqüência naqueles com maior número de parceiros sexuais durante a vida.
Descritores: Infecções por Papillomavirus, epidemiologia. Neoplasias do colo do útero, prevenção e controle. Fatores de risco. Estudos transversais.
INTRODUÇÃO
A relação entre o câncer cervical e infecção por papilomavírus humano (HPV) é bem estabelecida. O DNA do HPV de alto risco é detectado na maioria dos espécimes (92,9% a 99,7%) de câncer cervical invasivo.3,25
A infecção pelos tipos virais de alto risco do HPV é condição necessária, porém não suficiente para o desenvolvimento do câncer cervical. Outros fatores como alta paridade, uso prolongado de contraceptivos orais e tabagismo25 podem influenciar o desenvolvimento. Habitualmente, a infecção por HPV acomete jovens no início da atividade sexual, um fenômeno transitório em cerca de 80% dos casos. Entretanto, uma pequena fração de mulheres apresenta persistência da infecção, provavelmente por falha de mecanismos imunológicos, o que pode provocar alteração no epitélio cervical e transformação maligna. As mulheres que apresentam infecção persistente por tipos virais de alto risco do HPV são consideradas o verdadeiro grupo de risco para o desenvolvimento do câncer cervical.3
Cerca de 40 tipos de HPV acometem o trato genital pelo contato sexual e atualmente tem sido a infecção sexualmente transmissível mais freqüente.24 No entanto, a variação de sua prevalência nas diferentes populações é ampla (oscilando de 1,4% a 25,6%), assim como a variação da freqüência dos diferentes tipos virais.6
Quanto aos fatores de risco relacionados à infecção por HPV, o número de parceiros sexuais durante a vida figura entre os mais importantes, além de: hábitos dos parceiros e a idade do parceiro masculino em relação à da mulher, com elevação do risco quanto maior a idade do parceiro.1
Ainda não está elucidado como o avançar da idade influencia na prevalência do HPV nas distintas populações do mundo. Estudos mostram que as maiores prevalências são encontradas em mulheres abaixo dos 25 anos, com progressivo decréscimo linear após esta idade, alcançando valores inferiores a 5% após os 55 anos.4,9,10,15,18,20
A explicação para a redução da prevalência com a elevação da idade resultaria de mudanças nos hábitos sexuais, que tornariam as mulheres menos expostas. Entretanto, alguns estudos relatam queda na prevalência da infecção por HPV com o avanço da idade mesmo em mulheres que mantêm contínua e intensa atividade sexual. Isso sugere que essa queda é independente do comportamento sexual e parece estar mais relacionada ao desenvolvimento de imunidade tipo-específica à infecção.4,15
Um segundo padrão de prevalência da infecção genital por HPV foi observado em estudos de base populacional onde a prevalência seguiu uma curva bimodal em forma de "U", com maior predomínio entre as jovens, declínio na terceira década e novo pico ao redor de 55 anos ou mais.12,13,16 Esses estudos diferiram quanto ao tipo viral envolvido no segundo pico de prevalência da infecção: em alguns o predomínio foi pelos tipos virais de baixo risco12,13 e em outros estudos, pelos tipos virais de alto risco.11,16
Ainda não são conhecidas as razões para o segundo aumento na prevalência da infecção, observada após a menopausa. É plausível considerar-se alguns mecanismos, não excludentes entre si: em um efeito coorte, esses dados poderiam refletir exposição diferente ao HPV em diferentes gerações;5,12 ou reativação de infecção latente, por perda gradual de imunidade tipo-específica; ou ainda aquisição de nova infecção, transmitida por um novo parceiro ou pelo parceiro sexual habitual.24 Mudanças hormonais associadas à idade também podem ser consideradas, pois poderiam alterar a suscetibilidade à infecção.16 O período trans-menopausa e após a menopausa caracterizam-se por significativa e progressiva redução da produção de hormônios esteróides ovarianos, causando repercussões sobre o sistema urogenital predispondo ao maior risco para a eclosão de infecções.16
A importância do segundo pico da infecção por HPV na carcinogênese do câncer cervical nas mulheres a partir da quinta década de vida ainda não está estabelecida.5 Este câncer tem sido relacionado à infecção persistente por HPV de alto risco adquirida durante a fase reprodutiva. Entretanto, o entendimento da história natural dessa infecção nas diferentes fases de vida da mulher é importante para o desenvolvimento de estratégias preventivas para o câncer cervical que sejam efetivas e adequadas em todas as idades.13
O objetivo do presente estudo foi analisar a prevalência da infecção genital por HPV de alto risco segundo idade e seus fatores de risco em mulheres submetidas a rastreamento para o câncer cervical.
MÉTODOS
O trabalho faz parte de um estudo longitudinal denominado Latin America Study (LAMS).* * Dados inéditos. O estudo LAMS foi realizado em três centros brasileiros (São Paulo, Campinas e Porto Alegre) e em um centro na Argentina. Seu principal objetivo foi verificar a aplicabilidade de diferentes ferramentas (citologia convencional, citologia em base líquida, captura híbrida II, inspeção visual do colo com ácido acético) para rastreamento de lesões pré neoplásicas e neoplásicas do colo uterino nestes dois países da América Latina.
Os dados do presente estudo (transversal) são parciais e limitam-se aos municípios de São Paulo e Campinas. A partir de um total de 5.634 participantes da primeira fase, foram selecionadas 2.300 mulheres que se submeteram ao teste de captura híbrida II (CHII) para a detecção do HPV de alto risco entre fevereiro de 2002 a março de 2003, nessas cidades.
Foram incluídas mulheres entre 15 e 65 anos de idade, com útero presente e que procuraram serviços de prevenção do câncer do colo uterino. Excluíram-se do estudo mulheres com história (suspeita ou confirmada) de imunossupressão; as que estavam em tratamento de condiloma; com diagnóstico atual, ou em tratamento, de neoplasia intra-epitelial cervical ou com diagnóstico de lesão maligna do trato genital inferior; as portadoras de deficiências que as impediam de compreender o estudo ou responder ao questionário; e as gestantes.
Foi aplicado um questionário padronizado para obtenção de informações sociodemográficas, comportamentais e reprodutivas. Em seguida, as participantes foram submetidas a exame pélvico que incluiu coleta de células cervicais para a citologia oncológica e para o teste de CHII.
A citologia cervical foi realizada por duas formas: convencional ou citologia em base líquida. A última foi realizada somente nas amostras de São Paulo (1.628 mulheres). O esfregaço citológico convencional foi constituído de duas amostras, raspado ectocervical e endocervical, colhidos com espátula de Ayre e escova endocervical. O material foi imediatamente fixado após a coleta com polietilenoglicol e corado pelo método de Papanicolaou.
A citologia em base-líquida foi realizada pelo sistema DNA-Citoliq (Digene do Brasil), onde a amostra coletada com escova endocervical foi imersa em tubo com o meio conservante UCM (Universal Collecting Medium, Digene do Brasil). Em seguida, foi submetida a processos técnico-laboratoriais, conforme instruções do fabricante, descrita em estudos anteriores.22 As lâminas foram coradas pelo método de Papanicolaou e os resultados classificados de acordo com a terminologia de Bethesda 2001.21
As amostras coletadas foram examinadas pelo Laboratório da Divisão de Patologia do Instituto Adolfo Lutz de São Paulo e pelo Laboratório de Patologia do Hospital da Faculdade de Ciências Médicas da Universidade Estadual de Campinas. As amostras foram periodicamente submetidas a controle de qualidade em dois laboratórios, na Itália e Eslovênia.
O teste utilizado para a detecção do DNA HPV foi a CHII. A coleta foi realizada por swab cervical. As amostras foram analisadas exclusivamente para os tipos do HPV de alto risco: 16, 18, 31, 33, 35, 39, 45, 51, 52, 56, 58, 59, e 68. O limite usual de 1 pg /ml do DNA HPV 16 foi usado como controle positivo. As amostras foram classificadas como HPV positivo, se a leitura do luminômetro, unidade de luz relativa (RLU), fosse igual ou superior ao valor do controle positivo, ou seja RLU/CO >1.0 pg/ml.17
A taxa de detecção do DNA-HPV pela CHII e as prevalências das alterações citológicas foram descritas em percentuais. Para investigar fatores associados à infecção por HPV realizou-se análise univariada, o teste de qui-quadrado de Pearson ao nível de significância 5%.
Para a análise multivariada, utilizou-se a regressão logística, considerou-se como variável resposta a infecção por HPV, e as variáveis estatisticamente significantes no teste de qui-quadrado como variáveis explicativas. O método forward likelihood ratio foi utilizado para seleção das variáveis.14 Foram calculados odds ratio (OR) e respectivos intervalos de confiança de 95%.
O estudo foi aprovado pelos Comitês de Ética em Pesquisa do Hospital Leonor Mendes de Barros e da Faculdade de Ciências Médicas da Universidade Estadual de Campinas e pela Comissão Nacional de Ética em Pesquisa. Foi também aprovado pelo Comitê de Ética em Pesquisa da Faculdade de Saúde Pública da Universidade de São Paulo.
As participantes assinaram termo de consentimento livre e esclarecido e aquelas com alteração dos exames citológicos foram encaminhadas para seguimento ou tratamento apropriado para cada caso.
RESULTADOS
A média etária das participantes foi de 35,7 (DP± 10,6) anos, com a seguinte distribuição por faixa etária: 19,8% (457) abaixo de 25 anos, 28,1% (647) de 25 a 34 anos, 29,6% (683) de 35 a 44 anos, 19,1% (441) de 45 a 54 anos e 3,1% (72) de 55 a 65 anos. A caracterização da amostra segundo demais características sociodemográficas, sexuais e reprodutivas encontra-se na Tabela 1. A mesma tabela mostra as variáveis que apresentaram associação estatisticamente significante com a infecção por HPV na análise univariada.
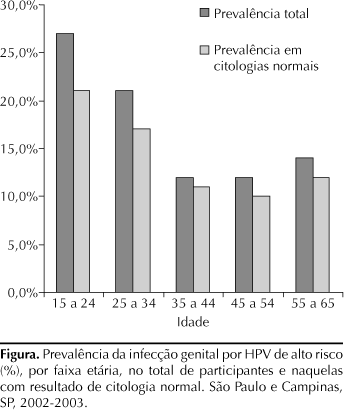
A prevalência da infecção genital por HPV de alto risco em toda amostra foi de 17,8%. Ao se estratificar a prevalência nos diferentes grupos etários, observou-se: 27,1% (abaixo dos 25 anos), 21,3% (25-34 anos), 12,1% (35-44 anos), 12,0% (45-54 anos) e de 13,9% de 55 a 65 anos. A prevalência do HPV de alto risco foi de 14,3% em mulheres com resultados normais da citologia. A Figura apresenta as curvas de distribuição da prevalência da infecção genital por HPV de alto risco por grupo etário, no total das participantes e a prevalência para mulheres que apresentaram resultado normal (N=2.080) da citologia.
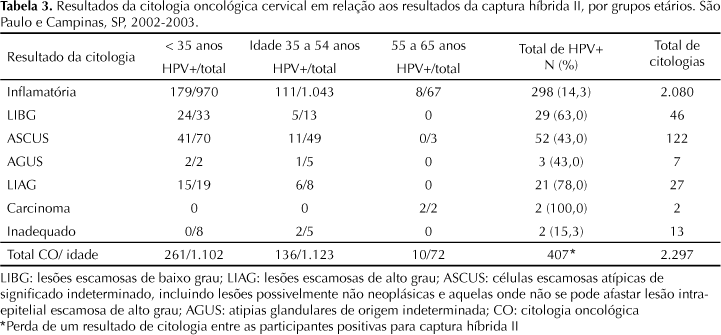
Do total de citologias colhidas, 3 (0,1%) amostras foram perdidas por problemas técnicos. Das 2.297 disponíveis, 13 (0,5%) foram consideradas insatisfatórias. Os resultados citológicos revelaram-se normais em 90,5% das amostras coletadas. Alterações citológicas foram detectadas em 204 (8,8%) dos preparados citológicos: 5,31% células escamosas atípicas de significado indeterminado, incluindo lesões possivelmente não neoplásicas e aquelas onde não se pode afastar lesão intra-epitelial escamosa de alto grau (ASCUS), 2,0% lesões intra-epiteliais escamosas de baixo grau (LIBG), 1,17% lesões intra-epiteliais escamosas de alto grau (LIAG) e dois carcinomas (0,08%). A CHII foi positiva em 14,3% do total de preparados citológicos normais e em 52,4% dos 204 esfregaços com quaisquer alterações citológicas (Tabela 2).
O grupo de mulheres abaixo dos 35 anos apresentou o maior número de alterações citológicas compatíveis com LIBG (71,7%) e ASCUS (57,3%) bem como de LIAG (70,3%) dentre todas as alterações citológicas (Tabela 2).
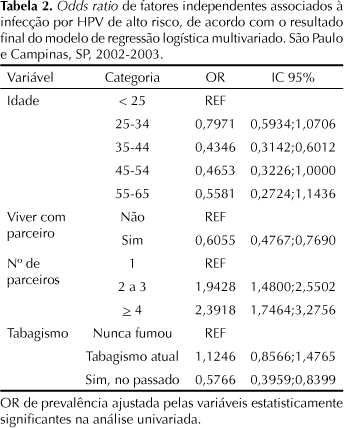
A análise multivariada mostrou as seguintes variáveis independentemente associadas: para as idades de 25 a 34 anos, 35 a 44, 45 a 54 anos, e 55 anos ou mais se constatou associação negativa com a infecção, quando comparado às jovens com idade abaixo de 25 anos. Entretanto, esta associação foi estatisticamente significante apenas para o grupo de 35 a 44 anos. Viver com companheiro exclusivo se relacionou à proteção para a infecção. O número de parceiros (2 a 3, e 4 ou mais) durante a vida permaneceu como importante fator de risco, atingindo, respectivamente, OR=1,9428 (IC 95%: 1,48;2,55) e OR=2,3918 (IC 95%: 1,75; 3,28) comparado às participantes monogâmicas. Ser ex-fumante mostrou associação negativa com infecção por HPV (Tabela 3). Não houve associação entre a infecção por HPV de alto risco com as seguintes variáveis: raça, escolaridade, idade de início da atividade sexual, número de parceiros sexuais no ano anterior, uso de método contraceptivo hormonal, tempo de uso de contracepção hormonal, realização de exame de Papanicolaou anterior, história de doença sexualmente transmissível do parceiro.
DISCUSSÃO
A prevalência de infecção genital por HPV de alto risco desse estudo foi de 17,8%, superando os 13,8%, para ambos os tipos virais, detectados anteriormente na cidade de São Paulo9 e os 15,4% obtidos no sul do País,22 exclusivamente para tipos virais de alto risco, onde também se utilizou a CHII para a detecção do HPV. A prevalência encontrada foi igualmente mais elevada do que em estudos conduzidos na Espanha (3%) para ambos os tipos virais,20 no Chile (9,1%)8 e na Argentina (12,1%)18 para os tipos virais de alto risco e, discretamente inferior a prevalência obtida na Nigéria (19,7%)23 para tipos de alto risco do HPV.
Quando a prevalência da infecção genital por HPV de alto risco é avaliada por grupo etário, as mulheres abaixo de 25 anos apresentaram a maior prevalência (27,1%), coincidindo com a observação de outros autores.10,12,19 Esse dado corrobora o que se conhece sobre a história natural da doença, mostrando maior infecção pelo HPV após o início da atividade sexual.
O resultados encontrados mostraram que houve decréscimo da infecção de HPV de alto risco após os 25 anos, com os menores valores em torno de 12,0% (para as mulheres de 35 aos 54 anos), mas com novo aumento da prevalência (13,8%) no grupo etário de 55 a 65 anos. Entretanto, outros estudos constataram queda linear da prevalência desta infecção com a elevação da idade, atingindo valores ao redor de 5% após os 55 anos para ambos os tipos virais.4,10,18 Contudo, o número de mulheres no grupo etário após os 55 anos de idade foi significativamente menor quando comparado aos demais grupos etários.
Assim, a curva de prevalência por faixa etária foi muito semelhante, mas com valores superiores à descrita em um recente estudo no qual se obteve maior prevalência nas jovens para os tipos virais de alto risco. Os valores desse estudo foram 9,7% e 10,8%, respectivamente, dos 35-54 anos e 55-64 anos.13
Ainda há divergência entre os estudos quanto à idade de início do segundo pico da infecção. Na presente análise, o segundo pico ocorreu no grupo entre os 55-65 anos, coincidindo com os relatados da Costa Rica12 e diferentemente do constatado no México, que mostrou segundo pico ao redor dos 45 anos.16
Sabe-se que a infecção por HPV está freqüentemente associada aos resultados anormais de citologia.3,11 Portanto, as curvas de prevalência por idade para o HPV de alto risco foram avaliadas separadamente: para o total da amostra e restringindo-se a análise somente às mulheres com resultado de citologia normal. Quando excluídas as citologias com alterações, persistiu uma elevada prevalência para o HPV de alto risco no total da amostra (14,3%), comparada aos 9,9% recentemente relatados por Herrero et al13 também em citologias normais. Nos resultados de citologia normal, ao estratificar a prevalência da infecção por HPV por grupo etário, a forma da curva obtida foi muito semelhante à curva de prevalência do total da amostra nas diferentes faixas etárias (Figura).
Na África, observa-se alta prevalência da infecção genital por HPV em todas as faixas etárias, o que poderia indicar que populações com este perfil de prevalência estariam associadas com altas taxas de câncer cervical.23 O aumento da prevalência após os 55 anos observado no presente estudo é compatível com as curvas de prevalência observadas em locais com elevada incidência do câncer cervical.23 Para corroborar essa premissa, tem sido observado que o padrão da queda linear da prevalência do HPV com o aumento da idade é o usual nos países onde a incidência do câncer cervical é baixa.20
A prevalência da infecção genital por HPV apresenta grande variação conforme a região geográfica estudada. Isso se deve a vários fatores que incluem: o desenho do estudo, a sensibilidade do teste empregado para detecção viral, os tipos virais pesquisados e aos padrões sexuais socialmente aceitos. Além disso, deve-se considerar a efetividade dos programas de rastreamento do câncer cervical no diagnóstico e tratamento das mulheres com lesões HPV induzidas.5
O presente estudo, por ser transversal, não permite diferenciar infecção incidente da infecção persistente por HPV. Entre as participantes com mais de 55 anos, 64% referiu um único parceiro sexual durante o ano anterior à pesquisa e as demais relataram não ter tido parceiros sexuais no ano anterior, sugerindo a possibilidade de infecção persistente. É possível que as mudanças no comportamento sexual verificadas nas últimas décadas tenham provocado diferentes exposições ao HPV. Isso justificaria as variações na prevalência por idade e refletiria uma exposição particular ao HPV em sucessivas coortes de nascimento. Entretanto, ainda não é possível refutar ou confirmar esta hipótese por falta de dados históricos de prevalência do HPV e também porque não há coortes com duração suficientemente longa para tal conclusão.5,24
Uma hipótese plausível para explicar a elevada prevalência da infecção por HPV observada seria o comportamento sexual do parceiro sexual masculino. Estudos realizados na América Latina detectaram associação entre risco de câncer cervical e os seguintes hábitos sexuais dos parceiros sexuais masculinos como: contato sexual com número elevado de parceiras, relações sexuais extraconjugais e relações sexuais com profissionais do sexo.7 No presente estudo, foi relatada história de doença sexualmente transmissível do parceiro por 9% do total das participantes. No entanto, essa variável não apresentou associação estatisticamente significante com a infecção por HPV.
Possivelmente, uma prevalência de infecção por HPV ainda mais elevada teria sido encontrada nesta amostra caso a pesquisa incluísse também os tipos virais de baixo risco. Entretanto, a alta prevalência da infecção por HPV de alto risco observada indica que medidas educativas enfatizando mudanças no comportamento sexual de risco para redução de doenças sexualmente transmissíveis, incluindo a infecção por HPV sejam adotadas imediatamente. Além dessas, é necessário o desenvolvimento, no País, de medidas efetivas de detecção e de controle das lesões cervicais causadas por esta infecção, por sua estreita relação com o câncer do colo uterino.
Na identificação dos fatores associados à infecção genital por HPV de alto risco (resultado positivo da CHII), observou-se que pela análise multivariada somente maior número de parceiros sexuais durante a vida persistiu como fator de risco. As mulheres com relato de dois ou mais parceiros apresentaram maior chance de infecção do que as participantes monogâmicas, resultado que concorda com a literatura e é compatível com a transmissão sexual dessa infecção.10,13,16,18, 20
Por outro lado, mulheres vivendo estavelmente com um único companheiro e ex-fumantes foram associadas a uma proteção para a infecção por HPV de alto risco. Para as mulheres com idade superior ou igual a 25 anos houve proteção à infecção comparada às jovens com idade abaixo de 25 anos. No entanto, esta associação foi estatisticamente significante apenas no grupo de 35 a 44 anos. Contrariamente a estes resultados, há relatos de diminuição linear do risco de infecção para tipos virais do HPV de alto risco, com o aumento da idade,18 e acentuada queda do risco desta infecção após os 30 anos.10,18,24
A monogamia relacionou-se à proteção para a infecção, comparado às mulheres que não referiram esta condição, conforme observado em estudos anteriores.4,10,13,20 Uma possível explicação para este fato seria uma vida sexual constante pelas mulheres que apresentam uma união estável com menor exposição a diferentes parceiros sexuais.
Em concordância com os achados de Bauer et al,2 ex-fumantes tiveram associação negativa com infecção por HPV quando comparadas às fumantes. Entretanto, Ferreccio et al8 relatou risco semelhante para a infecção por HPV tanto em fumantes como em ex-fumantes. Ainda há divergência em relação à associação da infecção genital por HPV e tabagismo, relatada em alguns estudos8 mas não corroboradas por outros.4,10
As alterações citológicas detectadas em 8,8% dos esfregaços cervicais foi semelhante ao encontrado em um estudo realizado na fronteira do México com os Estados Unidos (9,3%)10 e superior aos 3,6% e 5,7% observados, respectivamente, no Chile e na Espanha, em estudos de base populacional.8,20
A alteração citológica mais freqüentemente observada foram ASCUS e LIBG que, de acordo com dados da literatura, mostram que estas alterações representam até 10% dos resultados processados nos laboratórios de citologia.24 O diagnóstico, manejo e seguimento realizados de forma adequada dessas anormalidades citológicas HPV induzidas representam um desafio e oneram os sistemas de saúde. Conforme estudos prévios, existe associação entre as alterações citológicas e detecção do HPV, embora cerca de 11% das mulheres com citologia normal apresentam HPV detectável, esta proporção pode atingir mais de 70% entre aquelas com exames alterados.12,13
A elevada prevalência para o grupo de mulheres mais jovens pode significar infecção transitória. Entretanto, para mulheres com 30 anos ou mais, a positividade ao teste pode indicar persistência da infecção, o que demandaria seguimento mais cuidadoso e constante.
O padrão até então aceito, de queda da prevalência da infecção por HPV com o aumento da idade, indicava que os programas de rastreamento para o câncer cervical em mulheres após os 50 anos poderiam ser menos freqüentes, mantendo-se acurados e custo-efetivos.5 No entanto, esta é uma questão ainda controversa, pois a idade em que seguramente se possa suspender o rastreamento para o câncer cervical deve ser cautelosamente estudada devido ao segundo pico da infecção por HPV em algumas populações e a possível importância na carcinogênese cervical.
O entendimento da epidemiologia da infecção genital por HPV é um importante passo para o desenvolvimento de estratégias para ações preventivas desta infecção e, conseqüentemente, diminuição do câncer cervical.9
Estudos prospectivos serão importantes para estabelecer os fatores que determinam a incidência, a dinâmica da infecção e a persistência do HPV nas diferentes faixas etárias a fim de que se possam adotar medidas preventivas que contemplem adequadamente todas as fases de vida da mulher.
Recebido: 22/8/2006
Revisado: 9/4/2007
Aprovado: 19/7/2006
Artigo baseado na dissertação de mestrado de CH Rama, apresentada à Faculdade de Saúde Pública da USP, em 2006.
Apresenta dados preliminares do Latin America Study (LAMS), financiado pelo Comitê Europeu de Pesquisa da Comunidade Econômica Européia (CEEINCO DEV 4-CT-2001-10013).
Dados parciais foram apresentados no 6th International Multidisciplinary Congress "European Research Organization on Genital Infection and Neoplasia", realizado em Paris, 2006.
- 1. Baseman JG, Koutsky LA. The epidemiology of human papillomavirus infections. J Clin Virol 2005;32(suppl 1):S16-24.
- 2. Bauer HM, Hildesheim A, Schiffman MH, Glass AG, Rush BB, Scott DR, et al. Determinants of genital human papillomavirus infection in low-risk women in Portland, Oregon. Sex Transm Dis 1993;20(5):274-8.
- 3. Bosch FX, Lorincz A, Muñoz N, Meijer CJ, Shah KV. The causal relation between human papillomavirus and cervical cancer. J Clin Pathol 2002;55(4):244-65.
- 4. Burk RD, Kelly P, Feldman J, Bromberg J, Vermund SH, DeHovitz JA, et al. Declining prevalence of cervicovaginal human papillomavirus infection with age is independent of other risk factors. Sex Transm Dis 1996;23(4):333-41.
- 5. Castle PE, Schiffman M, Herrero R, Hildesheim A, Rodriguez AC, Bratti MC, et al. A prospective study of age trends in cervical human papillomavirus acquisition and persistence in Guanacaste, Costa Rica. J Infect Dis 2005; 191(11):1808-16.
- 6. Clifford GM, Gallus S, Herrero R, Munõz N, Snijders PJF, Vaccarella S, et al. Worldwide distribution of Human papillomavirus types in cytologically normal women in the International Agency for Research on Cancer HPV prevalence surveys: a pooled analysis. Lancet 2005;366(9490):991-8.
- 7. Eluf-Neto J, Nascimento CM. Cervical cancer in Latin America. Semin Oncol 2001;28(2):188-97.
- 8. Ferreccio C, Prado RB, Luzoro AV, Ampuero SL, Snijders PJ, Meijer CJ, et al. Population-based prevalence and age distribution of human papillomavirus among women in Santiago, Chile. Cancer Epidemiol Biomarkers Prev 2004;13(12):2271-6.
- 9. Franco EL, Villa LL, Sobrinho JP, Prado JM, Rousseau MC, Désy M, et al. Epidemiology of acquisition and clearance of cervical human papillomavirus infection in women from a high-risk area for cervical cancer. J Infect Dis 1999;180(5):1415-23.
- 10. Giuliano AR, Papenfuss M, Abrahamsen M, Denman C, Zapien JG, Henze JL, et al. Human papillomavirus infection at the United States-Mexico border. Cancer Epidemiol Biomarkers Prev 2001;10(11):1129-36.
- 11. Giuliano AR, Papenfuss MR, Denman CA, Guernsey de Zapien J, Abrahamsen M, Hunter JB. Human papillomavirus prevalence at the USA - Mexico Border among women 40 years of age and older. Int J STD AIDS 2005;16(3):247-51.
- 12. Herrero R, Hildesheim A, Bratti C, Sherman ME, Hutchinson M, Morales J, et al. Population based study of hpv infection and cervical neoplasia in rural Costa Rica. J Natl Cancer Inst 2000;92(6):464-74.
- 13. Herrero R, Castle PE, Schiffman M, Bratti MC, Hildesheim A, Morales J, et al. Epidemiologic profile of type-specific human papillomavirus infection and cervical neoplasia in Guanacaste, Costa Rica. J Infect Dis 2005;191(11):1796-807.
- 14. Hosmer DW, Lemeshow S. Applied logistic regression. New York: Wiley; 1989.
- 15. Kjaer SK, Svare EI, Worm AM, Walboomers JM, Meijer CJ, Van den Brule AJ. Human papillomavirus infection in Danish female sex workers: decreasing prevalence with age despite continuously high sexual activity. Sex Transm Dis 2000;27(8):438-45.
- 16. Lazcano-Ponce E, Herrero R, Muñoz N, Cruz A, Shah KV, Alonso P, et al. Epidemiology of HPV infection among Mexican women with normal cervical cytology. Int J Cancer 2001;91(3):412-20.
- 17. Lorincz AT. Screening for cervical cancer: new alternatives and research. Salud Publica Mex 2003;45(Suppl 3):S376-87.
- 18. Matos E, Loria D, Amestoy GM, Herrera L, Prince MA, Moreno J, et al; Prevalence of human papillomavirus infection among women in Concórdia, Argentina: a population-based study. Sex Transm Dis 2003;30(8):593-9.
- 19. Rama CH, Roteli-Martins CM, Derchain SFM, Oliveira EZ, Mariani-Neto C, Aldrighi JM, et al. Detecção sorológica de anti HPV 16 e 18 e sua associação com achados do Papanicolaou em adolescentes e mulheres jovens. Rev Assoc Med Bras 2006;52(1):43-7.
- 20. Sanjose S, Almirall R, Lloveras B, Font R, Diaz M, Muñoz N, et al. Cervical human papillomavirus infection in the female population in Barcelona, Spain. Sex Transm Dis 2003;30(10):788-93.
- 21. Solomon D, Davey D, Kurman R, Moriarty A, O'Connor D, Prey M, et al. The 2001 Bethesda System: terminology for reporting results of cervical cytology. JAMA 2002;287:2114-9.
- 22. Syrjänen K, Naud P, Derchain S, Roteli-Martins C, Longatto-Filho A, Tatti S, et al. Comparing Pap smear cytology, aided visual inspection, screening colposcopy, cervicography and HPV testing as optional screening tools in Latin America. Study design and baseline data of the LAMS study. Anticancer Res 2005;25(5):3469-80.
- 23. Thomas JO, Herrero R, Omigbodun AA, Ojemakinde K, Ajayi IO, Fawole A, et al. Prevalence of papillomavirus infection in women in Ibadan, Nigeria: a population-based study. Br J Cancer 2004;90(3):638-45.
- 24. Trottier H, Franco EL. The epidemiology of genital human papillomavirus infection. Vaccine 2006;24(Suppl 1):S1-15.
- 25. Walboomers JMM, Jacobs MV, Manos MM, Bosch FX, Kummer JA, Shah KV, et al. Human papillomavirus is a necessary cause of invasive cervical cancer worldwide. J Pathol 1999;189(1):12-19.
Datas de Publicação
-
Publicação nesta coleção
07 Fev 2008 -
Data do Fascículo
Fev 2008
Histórico
-
Aceito
19 Jul 2006 -
Revisado
09 Abr 2007 -
Recebido
22 Ago 2006