Resumos
RACIONAL: O estado de pacientes portadores de neoplasias pode influenciar o tempo de internação. OBJETIVO: Investigar as alterações nutricionais e estudar os fatores de risco associados ao tempo de internação em pacientes portadores de neoplasias. MÉTODOS: Foi investigado em um estudo transversal o estado nutricional por antropometria clássica, consumo energético, alterações gastrointestinais, indicadores de risco nutricional e tempo de internação em 93 pacientes portadores de neoplasias. Posteriormente foram estimados os fatores de risco associados ao tempo de internação prolongado. RESULTADOS: Verificou-se diferença significativa quanto ao tempo de internação, para os pacientes com neoplasias digestivas que apresentaram 26 vezes mais chance de ficar internado sete dias ou mais do que pacientes com neoplasia ginecológica. Aqueles com IMC<18,5 apresentaram oito vezes mais chance de ficar internado sete dias ou mais. Os pacientes que apresentaram perda de peso recente, apresentaram 4,5 vezes mais chance de ficar internado sete dias ou mais do que aqueles que não apresentaram perda de peso. CONCLUSÃO: Pacientes portadores de neoplasias digestivas, com baixo IMC e perda de peso são considerados fatores de risco para maior tempo de internação.
Neoplasias; Tempo de internação; Estado nutricional; Perda de peso; IMC
BACKGROUND: The nutritional status (NS) of patients with neoplasms can affect length of hospital stay. AIM: To investigated nutritional changes and risk factors associated with length of hospital stay in patients with neoplasms. METHODS: A cross-sectional study was done to investigate nutritional status by classic anthropometry, energy intake, gastrointestinal changes, indicators of nutritional risk and length of hospital stay in 93 patients with neoplasms. The risk factors associated with long hospital stays were then determined. RESULTS: Patients with digestive neoplasms presented significantly longer hospital stays. These patients were 26 times more likely to stay at the hospital seven or more days than patients with gynecological neoplasms. Additionally, patients with recent weight loss were 4.5 times more likely to stay seven or more days at the hospital than those without recent weight loss. CONCLUSION: Digestive neoplasms, low body mass index and recent weight loss are risk factors for longer hospital stays.
Neoplasms; Hospital stay; Nutritional status; Weight loss; Body mass index
ARTIGO ORIGINAL
Neoplasia digestiva, baixo índice de massa corporal e perda de peso como indicadores do tempo de internação em pacientes portadores de neoplasias
Digestive neoplasia, low body mass index and weight loss as indicators of the length of hospital stay in patients with neoplasia
Laíz SaragiottoI; Vânia Aparecida Leandro-MerhiI; José Luiz Braga de AquinoII
IFaculdade de Nutrição, PUC-Campinas, SP
IIFaculdade de Medicina, Clínica Cirúrgica, PUC- Campinas, SP, Brasil
Endereço para correspondência Endereço para correspondência: Vânia Ap. Leandro-Merhi Email: valm@dglnet.com.br
RESUMO
RACIONAL: O estado de pacientes portadores de neoplasias pode influenciar o tempo de internação.
OBJETIVO: Investigar as alterações nutricionais e estudar os fatores de risco associados ao tempo de internação em pacientes portadores de neoplasias.
MÉTODOS: Foi investigado em um estudo transversal o estado nutricional por antropometria clássica, consumo energético, alterações gastrointestinais, indicadores de risco nutricional e tempo de internação em 93 pacientes portadores de neoplasias. Posteriormente foram estimados os fatores de risco associados ao tempo de internação prolongado.
RESULTADOS: Verificou-se diferença significativa quanto ao tempo de internação, para os pacientes com neoplasias digestivas que apresentaram 26 vezes mais chance de ficar internado sete dias ou mais do que pacientes com neoplasia ginecológica. Aqueles com IMC<18,5 apresentaram oito vezes mais chance de ficar internado sete dias ou mais. Os pacientes que apresentaram perda de peso recente, apresentaram 4,5 vezes mais chance de ficar internado sete dias ou mais do que aqueles que não apresentaram perda de peso.
CONCLUSÃO: Pacientes portadores de neoplasias digestivas, com baixo IMC e perda de peso são considerados fatores de risco para maior tempo de internação.
Descritores: Neoplasias. Tempo de internação. Estado nutricional. Perda de peso. IMC.
ABSTRACT
BACKGROUND: The nutritional status (NS) of patients with neoplasms can affect length of hospital stay.
AIM: To investigated nutritional changes and risk factors associated with length of hospital stay in patients with neoplasms.
METHODS: A cross-sectional study was done to investigate nutritional status by classic anthropometry, energy intake, gastrointestinal changes, indicators of nutritional risk and length of hospital stay in 93 patients with neoplasms. The risk factors associated with long hospital stays were then determined.
RESULTS: Patients with digestive neoplasms presented significantly longer hospital stays. These patients were 26 times more likely to stay at the hospital seven or more days than patients with gynecological neoplasms. Additionally, patients with recent weight loss were 4.5 times more likely to stay seven or more days at the hospital than those without recent weight loss.
CONCLUSION: Digestive neoplasms, low body mass index and recent weight loss are risk factors for longer hospital stays.
Headings: Neoplasms. Hospital stay. Nutritional status. Weight loss. Body mass index.
INTRODUÇÃO
Adesnutrição tem sido descrita como um problema importante em pacientes hospitalizados e vem sendo associada ao maior tempo de internação. Muitos trabalhos na literatura pertinente já apontaram maior tempo de internação em pacientes desnutridos5,17 e em estudo recente21, novamente o tempo de internação prolongado foi verificado entre pacientes desnutridos, avaliados pelo screening de risco nutricional. Outro estudo mostrou que um em cada três pacientes com câncer são desnutridos e isto também foi associado com maior tempo de internação20. Alterações laboratoriais e de peso corporal são indicadores importantes de depleção nutricional e podem contribuir com o aumento do tempo de internação em pacientes com neoplasias14.
No que se refere ao estado nutricional desses pacientes, a perda de peso contribui para a piora do bem-estar, tornando-se vulnerável à inúmeras depleções que aumentam os índices de morbimortalidade18,25. Isso pode ocorrer em decorrência da localização do tumor, fatores emocionais, tempo de internação, baixa aceitação da dieta oferecida no hospital em casos de pacientes hospitalizados, assim como o tipo de tratamento instituído9,18. O tratamento destes pacientes também contribui para vários efeitos colaterais1 que afetam diretamente o estado nutricional, entre eles, a perda de apetite, náuseas, vômitos e outros que interferem no consumo energético habitual, levando a perda de peso7.
Assim, o objetivo deste estudo foi investigar as alterações nutricionais e estudar os fatores de risco associados ao tempo de internação em pacientes portadores de neoplasias.
MÉTODOS
Foi realizado estudo transversal com 93 pacientes portadores de neoplasias, internados em um hospital universitário da cidade de Campinas, SP, Brazil, durante o ano de 2010, após aprovação do Comitê de Ética em Pesquisa da instituição (Protocolo n° 743/09). Na triagem inicial, foram considerados para o estudo, os pacientes internados em uma enfermaria de clínica cirúrgica e portadores de diversos tipos de neoplasias, e excluídos aqueles com idade < 20 anos, os sem registro de informações sobre o estado nutricional e dados dietéticos nos prontuários médicos. Os pacientes portadores de neoplasias foram classificados em quatro grupos: neoplasias de cabeça e pescoço, digestivas, ginecológicas e outras.
O estado nutricional foi avaliado por antropometria clássica, com os seguintes indicadores: índice de massa corporal (IMC), circunferência de braço (CB), prega cutânea triciptal (PCT), circunferência muscular do braço (CMB), área muscular do braço (AMB), área adiposa do braço (AAB), circunferência da panturrilha (CP), circunferência da cintura (CC), relação cintura-quadril (RCQ). O IMC foi calculado e classificado de acordo com os critérios estabelecidos pela WHO, 199827 para adultos (até 60 anos) e por Lipschitz (1994)16 para os idosos (> 60 anos). Os indicadores que avaliaram composição corporal (CB, CMB, AMB, PCT, AAB), foram classificados segundo o padrão de referência de distribuição percentilar3,8. Para estes indicadores, foi considerado depleção, valores menores que o percentil 10 (< P10)3,8. A CP, foi classificada de acordo com a padronização da WHO29, com ponto de corte de >31 cm. A CC e a RCQ foram aferidas e avaliadas de acordo com critérios padronizados27,28.
Posteriormente, foi investigado o consumo energético habitual (CEH), em kcalorias, o qual foi avaliado por meio de entrevista individual e os dados obtidos foram digitados no software NutWin® (2002)26, utilizado para cálculo de dietas. Após o cálculo do CEH, estimou-se a porcentagem de adequação do consumo energético, em relação às necessidades energéticas individuais (%CEH/NE), calculadas a partir da equação de Harris e Benedict10. O cálculo do CEH foi expresso como porcentagem da necessidade energética (%CEH/NE)19.
Foram investigadas outras variáveis como presença de alterações gastrointestinais (inapetência, náuseas, vômitos, anorexia), presença de alterações dentárias (as quais poderiam interferir no consumo de alimentos), alteração de peso (ganho ou perda ponderal), tipo de dieta prescrita durante a internação (dieta geral, dieta branda, dieta líquida, dieta enteral ou jejum) e tempo de internação. Por fim, considerou-se como indicadores de risco nutricional, as seguintes situações: IMC <18,5; IMC < 20; CB, PCT e CMB < P10; CP < 31 cm e a presença de perda de peso.
Para a análise estatística, foram utilizados o teste Qui-quadrado ou exato de Fischer para verificar associação ou comparar proporções e o teste Kruskal-Wallis ou ANOVA com transformação por postos, seguida pelo teste de Tukey para localização das diferenças, para comparar medidas contínuas ou ordenáveis entre os quatro grupos de neoplasias. Para identificar os fatores de risco associados ao tempo de internação (gênero, doença, idade, IMC, indicadores de risco nutricional), foi utilizada a análise de regressão logística múltipla. Inicialmente foi realizada a análise univariada de cada um dos fatores de interesse e a seguir, a análise múltipla utilizando como processo de seleção de variáveis o critério passo-a-passo (stepwise). O nível de significância adotado para os testes estatísticos foi 5%4,22,24.
RESULTADOS
Entre os 93 pacientes estudados, observou-se maior tempo de internação para os com neoplasias digestivas, com diferença significativa entre os grupos (p<0.0001). A média de idade apresentada entre os grupos foi: 53.0±17.4 anos nas de cabeça e pescoço; 59.8±12.6 anos nas digestivas; 57.4±11.8 anos nas ginecológicas e 60.9±13.0 anos nas outras neoplasias, sem diferença significativa da idade entre os grupos.
Na Tabela 1 foi apresentada a comparação dos dados do estado nutricional por antropometria e consumo energético entre os pacientes dos quatro grupos de neoplasias, sem diferença estatisticamente significante das variáveis entre os grupos, exceto para a PCT (p=0.0258). Observou-se que o IMC, esteve dentro dos valores de normalidade para todos os grupos, sem evidência de desnutrição. Na avaliação da %CEH/NE, observou-se que em todos os grupos, esta porcentagem de adequação esteve acima de 80%, exceto para os pacientes portadores de neoplasias digestivas (77.9±23.7%). Outros dados podem ser visualizados na Tabela 1.
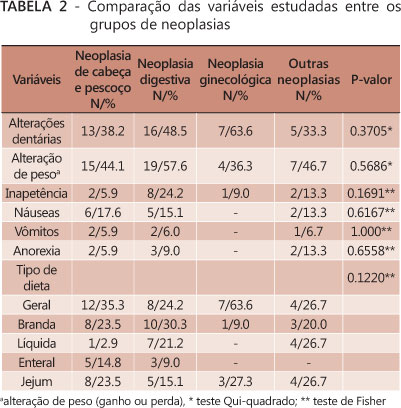
Na Tabela 2 foi comparada a presença de alterações dentárias, presença de alteração de peso (ganho ou perda), inapetência, náuseas, vômitos, anorexia e o tipo de dieta prescrita na internação, entre os diversos tipos de neoplasias; não foi verificada diferença estatística significativa entre os grupos. Embora sem diferença, foi observado frequência maior de pacientes que apresentaram alteração de peso, entre os com neoplasias digestivas (57.6%).
Com relação ao tipo de dieta prescrita durante o período de internação, observou-se, sem diferença significativa, 63.6% de dieta geral nas neoplasias ginecológicas; 30.3% de dieta branda nas digestivas; 26.7% de dieta líquida em outras neoplasias; 14.8% de dieta enteral nas de cabeça e pescoço e 27.3% de jejum nas ginecológicas (Tabela 2).
Na comparação dos indicadores de risco nutricional considerados no presente estudo (Tabela 3), foi verificado diferença estatisticamente significante, entre os grupos de neoplasias, apenas quanto à CMB (p=0.0193), ou seja; os pacientes com neoplasias de cabeça e pescoço e aqueles com digestivas, foram os que mais apresentaram CMB<P10.
Pela regressão logística múltipla, para o estudo dos fatores de risco associados ao tempo de internação (>7 dias), foi constatado que pacientes portadores de neoplasias digestivas, apresentaram 26 vezes mais chance de ficar internado sete dias ou mais do que os com neoplasia ginecológica (p = 0.0047; RR= 26.058; 95%CI= 2.724; 249.223). Aqueles com IMC<18,5 apresentaram oito vezes mais chance de ficar internado sete dias ou mais (p= 0.0070; RR= 8.173; 95% CI= 1.776; 37.622). Os pacientes que tinham perda de peso recente, apresentaram 4,5 vezes mais chance de ficar internado sete dias ou mais do que aqueles que não a apresentaram (p= 0.0181; RR= 4.500; 95%CI= 1.293; 15.660) (Tabela 4).
DISCUSSÃO
O presente estudo encontrou que entre pacientes hospitalizados com neoplasias, aqueles com baixo IMC, com perda de peso e os com neoplasia digestiva permaneceram por mais tempo internados do que os demais. Os pacientes com neoplasias digestivas foram os que mais apresentaram alteração de peso. Pacientes desnutridos14,20,21 e os que apresentam perda de peso15 apresentam maior tempo de internação, sendo o tipo de doença apontada como o fator de maior influência para o aumento do tempo de internação15. Entre pacientes com neoplasias, foi verificado por regressão logística, que a circunferência de braço foi associada a maior tempo de internação15.
Neste trabalho, os valores médios de IMC encontrados em todos os grupos de neoplasias, esteve acima de 23.0 kg/m2, mostrando estado nutricional dentro da normalidade e não desnutrição, diferentemente de outro estudo recente que encontrou em pacientes com neoplasias, valores médios de IMC de 20.8 kg/m212. Porém, quando analisados separadamente, considerando-se os valores de IMC<18.5 e IMC<20 sem diferença significativa, foi observado maior frequência de pacientes desnutridos nas neoplasias digestivas e de cabeça e pescoço. As mesmas observações com relação aos indicadores de composição corporal foram mais prevalentes nas neoplasias digestivas e de cabeça e pescoço. Mas a perda de peso foi frequente em grande parcela da população estudada (superior a 72% dos estudados). A perda de peso e deterioração das reservas6,12, contribui para o aumento da morbidade e mortalidade nesta população, e a perda de peso foi relatada como característica dominante de pacientes com mau estado nutricional12. Estudo multicêntrico recente20, epidemiológico e observacional, determinou a prevalência de desnutrição em pacientes com neoplasias, identificando os fatores de risco para desnutrição e tempo de internação, entre outros achados. Eles encontraram 30.9% de desnutrição, e na análise multivariada, a obesidade pré-existente foi associada com o aumento de risco para desnutrição; o uso de antibióticos foi significativamente maior em pacientes desnutridos e o tempo de internação também. Os autores concluíram que a obesidade pré-existente poderia ser identificada como novo fator de risco para desnutrição em pacientes com câncer20.
Mesmo sem diferença significativa entre os grupos de neoplasias, este estudo apontou alguns sintomas que poderiam afetar o estado nutricional, embora não tenha sido objetivo avaliar ou correlacionar a presença destes sintomas com o estado nutricional, e sim apenas descrever a prevalência em que estas situações ocorreram. Náuseas estiveram presentes em 17.6% dos pacientes com neoplasias de cabeça e pescoço, vômitos em 6.7% e anorexia em 13.3% de outras neoplasias e inapetência em 24.2% das neoplasias digestivas. Há trabalhos na literatura relatando que estas alterações não influenciam o estado nutricional2, embora outros autores tenham encontrado o oposto, como o trabalho desenvolvido por Kwang e Kandiah12, mostrando que estes sintomas estão entre os efeitos colaterais frequentes que afetam o estado nutricional. O consumo energético, em particular, representa a variável mais preditiva da ocorrência de sintomas gastrointestinais e a avaliação nutricional e o monitoramento dos sintomas gastrointestinais são fundamentais em pacientes com neoplasias 2.
Este estudo apontou a neoplasia digestiva como fator determinante para o tempo de internação, entre as neoplasias estudadas. Kim et al.11, investigou recentemente o estado nutricional de pacientes com câncer hospitalizados e verificou que a perda de peso e o tempo de internação foi significativamente maior nos pacientes desnutridos (p<0.0001), com IMC médio de 23.0±3.4 na população total do estudo; 21.7±3.5 nos desnutridos e 23.5±3.2 nos bem nutridos11. Outro estudo em neoplasia ginecológica mostrou que a desnutrição também foi associada ao maior tempo de internação13.
Outro estudo23 encontrou dados diferentes destes, relatando que a perda de peso no pré-operatório e baixo IMC não influenciaram significativamente as taxas de complicações, mortalidade, tempo de internação ou o prognóstico de pacientes com câncer de esôfago; os autores concluem que a perda de peso não poderia ser utilizada como fator preditivo independente.
Uma limitação deste estudo foi o tamanho amostral relativamente pequeno, o que talvez não permitiu extrapolar outros resultados, como por exemplo, maiores índices de desnutrição entre os diversos tipos de neoplasias e a diferença dos valores de perda de peso entre elas. Outra limitação foi o fato de não ter sido adotado aqui outros métodos de investigação do estado nutricional ou de risco nutricional que possibilitasse outras associações com o tempo de internação, além dos dados de antropometria.
CONCLUSÃO
Foram determinantes do tempo de internação os pacientes que apresentaram perda de peso, baixo IMC e neoplasias digestivas.
AGRADECIMENTOS
Os autores agradecem à Pontifícia Universidade Católica de Campinas, SP Brasil pela realização deste trabalho.
Recebido para publicação: 03/12/2012
Aceito para publicação: 18/02/2013
Fonte de financiamento: não há
Conflito de interesses: não há
- 1. Bosaeus I. Nutritional support in multimodal therapy for cancer cachexia. Support Care Cancer 2008; 16:447-51.
- 2. Bovio G, Montagna G, Bariani C, Baiardi P. Upper gastrointestinal symptoms in patients with advanced cancer: relationship to nutritional and performance status. Support Cancer Care 2009; 17(10):1317-1324.
- 3. Burr ML, Phillips MK. Anthropometric norms in the elderly. Br J Nutr 1984; 51:165-9
- 4. Conover WJ. (1971). Practical Nonparametric Statistics. John Wiley & Sons Inc. Nova Iorque.
- 5. Correia MI, Waitzberg DL. The impact of malnutrition on morbidity , mortality, length of hospital stay and costs evaluated through a multivariate model analysis. Clinical Nutrition 2003; 22(3):235-9. doi:10.1016/S0261-5614(02)00215-7.
- 6. Davies M. Nutritional screening and assessment in cancer-associated malnutrition. Eur J Oncol Nursing 2005; 9(suppl 2):s64-s73.
- 7. Fearon K, Strasser F, Anker SD, Bosaeus I, Bruera E, Fainsinger RL, et al. Definition and classification of cancer cachexia: an international consensus. Lancet Oncol 2011; 12(5):489-95.
- 8. Frisancho AR. Anthropometric standards for the assessment of growth and nutritional status. Michigan: The University of Michigan Press; 1990.
- 9. Garth AK, Newsome CM, Simmance N, Crowe TC. Nutrituinal status, nutrition practices and post-operative complications in patients with gastrointestinal cancer. Journal of Human Nutrition and Dietetics 2010; 23: 393-401.
- 10. Harris J, Benedict F. A biometric study of basal metabolism in man. Washington D.C. Carnegie Institute of Washington. 1919.
- 11. Ji-Yeon Kim, Gyung-Ah Wie, Yeong-Ah Cho, So-Young Kim, Soo- Min Kim, Kum-Hee Son, Sang-Jae Park, Byung-Ho Nam, Hyojee Joung. Development and validation of a nutrition screening tool for hospitalized cancer patients. Clinical Nutrition 2011; doi:10.1016/j.clnu.2011.06.001. In press.
- 12. Kwang AY, Kandiah M. Objective and subjective nutritional assessment of patients with cancer in palliative care. American Journal of Hospice & Palliative Medicine 2010; 27(2):117-126.
- 13. Laky B, Janda M, Kondalsamy-Chennakesavan S, Cleghorn G, Obermair A. Pretreatment malnutrition and quality of life- association with prolonged length of hospital stay among patients with gynecological cancer: a cohort study. BMC Cancer 2010; 10:232. doi: 10.1186/1471-2407-10-232.
- 14. Leandro-Merhi VA, Aquino JL, Camargo JG, Frenhani PB, Bernardi JL, McLellan KC. Clinical and nutritional status of surgical patients with and without malignant diseases: cross-sectional study. Arq Gastroenterol. 2011; 48(1):58-61.
- 15. L eandro-Merhi VA, Aquino JLB, Chagas JFS. Nutrition status and risk factors associated with length of hospital stay for surgical patients. Journal of Parenteral and Enteral Nutrition 2011; 35(2):241-248.
- 16. Lipschitz DA. Screening for nutritional status in the elderly. Prim Care 1994; 22(1): 55-67.
- 17. Lobo Támer G, Ruiz López MD, Pérez de la Cruz AJ. Hospital malnutrition: relation between the hospital length of stay and the rate of early readmissions. Med Clin (Barcelona) 2009; 132:377 84. doi: 10.1016/j.medcli.2008.06.008.
- 18. Marin FA, Lemônica-Garcia VC, Henry MACA, Burini RC. Grade of esophageal cancer and nutritional status impacto on postsurgery outcomes. Arq Gastroenterol 2010; 47(4): 348-353.
- 19. Mimiran P, Hosseinpour-Niazi S, Mehrabani HH, Kavian F, Azizi F. Validity and reliability of a nutrition screening tool in hospitalized patients. Nutrition 2011; 27(6):647-652.
- 20. Pressoir M, Desné S, Berchery D, Rossignol G, Poiree B, Meslier M, Traversier S, Vittot M, Simon M, Gekiere JP, Meuric J, Serot F, Falewee MN, Rodrigues I, Senesse P, Vasson MP, Chelle F, Maget B, Antoun S, Bachmann P. Prevalence, risk factors and clinical implications of malnutrition in French Comprehensive Cancer Centres. Br J Cancer 2010; 102(6):966-71.
- 21. Saka B, Ozturk GB, Uzun S, Erten N, Genc S, Karan MA, Tascioglu C, Kaysi A. Nutritional risk in hospitalized patients: impact of nutritional status on serum prealbumin. Revista de Nutrição 2011; 24(1):89-98.
-
22SAS System for Windows (Statistical Analysis System), versão 9.2. SAS Institute Inc, 2002-2008, Cary, NC, USA.
- 23. Skipworth J, Foster J, Raptis D, Hughes F. The effect of preoperative weight loss and body mass index on postoperative outcome in patients with esophagogastric carcinoma. Dis Esophagus 2009;22(7):559-63
- 24. Tabachnick BG, Fidell LS. (2001). Using Multivariate Statistics. 4a ed. Allyn & Bacon. Needham Heights. MA. USA.
- 25. Tartari RF, Busnello FM, Nunes CHA. Perfil nutricional de pacientes em tratamento quimioterápico em um ambulatório especializado em quimioterapia. Revista de Cancerologia 2010; 56(1): 43-50.
-
26Universidade Federal de São Paulo. Escola Paulista de Medicina. Programa de Apoio a Nutrição (NUTWIN) - programa de computador, versão 1.5. São Paulo: UNIFESP/ EPM; 2002.
- 27. World Health Organization (WHO). Obesity: Preventing and managing the global epidemic - Report of a WHO Consultation on obesity. Geneva: WHO, 1998.
-
28World Health Organization. Definition, diagnosis and classification of diabetes mellitus and its complications. Geneva; 1999.59p.
-
29World Health Organization. Physical status: the use and interpretation of anthropometry: report of a WHO Expert Committee. Geneva: WHO; 1995.
Datas de Publicação
-
Publicação nesta coleção
29 Ago 2013 -
Data do Fascículo
Jun 2013
Histórico
-
Recebido
03 Dez 2012 -
Aceito
18 Fev 2013