Resumos
O uso crescente de psicofármacos e o baixo empowerment dos usuários mostram-se críticos à qualificação da assistência em Saúde Mental no Brasil. Este estudo, abrangendo três cidades brasileiras, objetivou a elaboração do Guia Brasileiro da Gestão Autônoma da Medicação (GGAM-BR), com base na tradução e adaptação de guia desenvolvido no Canadá; e a avaliação dos efeitos do uso do GGAM-BR na formação de trabalhadores de saúde mental. Constituíram-se grupos de intervenção (GIs) para compartilhamento das experiências com tratamento medicamentoso, a partir dos temas propostos no guia; e foram realizados grupos focais antes e após os GIs. Importantes mudanças em relação ao texto original do guia Canadense foram implementadas, levando em conta a realidade brasileira. Constatou-se que o GGAM-BR constitui estratégia potente de fomento à participação ativa dos usuários na gestão do tratamento e do serviço, incidindo positivamente na formação de trabalhadores.
Saúde mental; Formação de trabalhadores de saúde mental; Medicação; Autonomia; Psicotrópicos
El uso creciente de psicofármacos y la baja autorización de usuarios son críticos para la cualificación de la asistencia en Salud Mental. Este estudio, realizado en tres ciudades brasileñas, tuvo como objetivo la elaboración del Guía Brasileño de Gestión Autónoma de la Medicación (GGAM-BR), basándose en la traducción y adaptación del GGAM desarrollado en Canadá; y la evaluación de los efectos del uso del GGAM en la formación de trabajadores de salud mental. Fueron realizados grupos de intervención (GIs), compartiendo experiencias a partir del Guía y grupos focales antes y después de los GIs. Importantes cambios con relación al texto original fueron implementados, considerando la realidad brasileña. El GAM es potente para fomentar la participación activa de los usuarios en la gestión del tratamiento y del servicio en que se atienden e incide positivamente en la formación de los trabajadores.
Salud mental; Formación de trabajadores de salud mental; Medicación; Autonomía; Psicofármacos
Increasing use of psychotropic drugs and low empowerment among users have been shown to be critical factors in qualifying mental healthcare in Brazil. This study covering three Brazilian cities aimed to develop the Brazilian Guide to Autonomous Management of Medication (GGAM-BR), based on translation and adaptation of a guide developed in Canada, and to evaluate the effects of its use on mental health workers' training. Intervention groups (IGs) were formed to share experiences relating to drug treatment, starting from topics proposed in the guide. Focus groups were conducted before and after the IGs. Important changes in relation to the original text of the Canadian guide were implemented to take into account Brazilian realities. It was seen that the Brazilian version formed a powerful strategy for promoting users' active participation in managing their treatment and the mental health clinic, and that it had a positive impact on healthcare workers' training.
Mental health; Mental health workers' training; Medication; Autonomy; Psychotropic drugs
Adaptação multicêntrica do guia para a gestão autônoma da medicação
Multicenter adaptation of the guide for autonomous management of medication
Adaptación multi-céntrica del guia para la gestión autónoma de la medicación
Rosana Teresa Onocko CamposI; Analice de Lima PalombiniII; André do Eirado SilvaIII; Eduardo PassosIV; Erotildes Maria LealV; Octávio Domont de Serpa JúniorVI; Cecília de Castro e MarquesVII; Laura Lamas Martins GonçalvesVIII; Deivisson Vianna Dantas dos SantosIX; Luciana Togni de Lima e Silva SurjusX; Ricardo Lugon ArantesXI; Bruno Ferrari EmerichXII; Thais Mikie de Carvalho Otanari XIII; Sabrina StefanelloXIV
IDepartamento de Saúde Coletiva, Faculdade de Ciências Médicas, Universidade Estadual de Campinas. Rua Tessália Vieira de Camargo, 126. Cidade Universitária, Campinas, SP, Brasil. 13.083-887. rosanaoc@mpc.com.br
IIDepartamento de Psicanálise e Psicopatologia, Instituto de Psicologia, Universidade Federal do Rio Grande do Sul (UFRGS)
IIIDepartamento de Psicologia, Instituto de Filosofia e Ciências Humanas, Universidade Federal Fluminense
IVDepartamento de Psicologia, Instituto de Filosofia e Ciências Humanas, Universidade Federal Fluminense
VFaculdade de Medicina (campus Macaé), Universidade Federal do Rio de Janeiro
VIInstituto de Psiquiatria, Universidade Federal do Rio de Janeiro
VIIDepartamento de Psicanálise e Psicopatologia, Instituto de Psicologia, Universidade Federal do Rio Grande do Sul (UFRGS)
VIIIDepartamento de Saúde Coletiva, Faculdade de Ciências Médicas, Universidade Estadual de Campinas. Rua Tessália Vieira de Camargo, 126. Cidade Universitária, Campinas, SP, Brasil. 13.083-887
IXDepartamento de Saúde Coletiva, Faculdade de Ciências Médicas, Universidade Estadual de Campinas. Rua Tessália Vieira de Camargo, 126. Cidade Universitária, Campinas, SP, Brasil. 13.083-887
XDepartamento de Saúde Coletiva, Faculdade de Ciências Médicas, Universidade Estadual de Campinas. Rua Tessália Vieira de Camargo, 126. Cidade Universitária, Campinas, SP, Brasil. 13.083-887
XIResidência Integrada em Saúde Mental Coletiva, UFRGS
XIIDepartamento de Saúde Coletiva, Faculdade de Ciências Médicas, Universidade Estadual de Campinas. Rua Tessália Vieira de Camargo, 126. Cidade Universitária, Campinas, SP, Brasil. 13.083-887
XIIIDepartamento de Saúde Coletiva, Faculdade de Ciências Médicas, Universidade Estadual de Campinas. Rua Tessália Vieira de Camargo, 126. Cidade Universitária, Campinas, SP, Brasil. 13.083-887
XIVDepartamento de Saúde Coletiva, Faculdade de Ciências Médicas, Universidade Estadual de Campinas. Rua Tessália Vieira de Camargo, 126. Cidade Universitária, Campinas, SP, Brasil. 13.083-887
RESUMO
O uso crescente de psicofármacos e o baixo empowerment dos usuários mostram-se críticos à qualificação da assistência em Saúde Mental no Brasil. Este estudo, abrangendo três cidades brasileiras, objetivou a elaboração do Guia Brasileiro da Gestão Autônoma da Medicação (GGAM-BR), com base na tradução e adaptação de guia desenvolvido no Canadá; e a avaliação dos efeitos do uso do GGAM-BR na formação de trabalhadores de saúde mental. Constituíram-se grupos de intervenção (GIs) para compartilhamento das experiências com tratamento medicamentoso, a partir dos temas propostos no guia; e foram realizados grupos focais antes e após os GIs. Importantes mudanças em relação ao texto original do guia Canadense foram implementadas, levando em conta a realidade brasileira. Constatou-se que o GGAM-BR constitui estratégia potente de fomento à participação ativa dos usuários na gestão do tratamento e do serviço, incidindo positivamente na formação de trabalhadores.
Palavras-chave: Saúde mental. Formação de trabalhadores de saúde mental. Medicação. Autonomia. Psicotrópicos.
ABSTRACT
Increasing use of psychotropic drugs and low empowerment among users have been shown to be critical factors in qualifying mental healthcare in Brazil. This study covering three Brazilian cities aimed to develop the Brazilian Guide to Autonomous Management of Medication (GGAM-BR), based on translation and adaptation of a guide developed in Canada, and to evaluate the effects of its use on mental health workers' training. Intervention groups (IGs) were formed to share experiences relating to drug treatment, starting from topics proposed in the guide. Focus groups were conducted before and after the IGs. Important changes in relation to the original text of the Canadian guide were implemented to take into account Brazilian realities. It was seen that the Brazilian version formed a powerful strategy for promoting users' active participation in managing their treatment and the mental health clinic, and that it had a positive impact on healthcare workers' training.
Keywords: Mental health. Mental health workers' training. Medication. Autonomy. Psychotropic drugs.
RESUMEN
El uso creciente de psicofármacos y la baja autorización de usuarios son críticos para la cualificación de la asistencia en Salud Mental. Este estudio, realizado en tres ciudades brasileñas, tuvo como objetivo la elaboración del Guía Brasileño de Gestión Autónoma de la Medicación (GGAM-BR), basándose en la traducción y adaptación del GGAM desarrollado en Canadá; y la evaluación de los efectos del uso del GGAM en la formación de trabajadores de salud mental. Fueron realizados grupos de intervención (GIs), compartiendo experiencias a partir del Guía y grupos focales antes y después de los GIs. Importantes cambios con relación al texto original fueron implementados, considerando la realidad brasileña. El GAM es potente para fomentar la participación activa de los usuarios en la gestión del tratamiento y del servicio en que se atienden e incide positivamente en la formación de los trabajadores.
Palabras clave: Salud mental. Formación de trabajadores de salud mental. Medicación. Autonomía. Psicofármacos.
Introdução
No Brasil, a Reforma Psiquiátrica possibilitou uma transição do modelo hospitalocêntrico para um modelo de saúde mental comunitária. Ampliou, assim, o campo da clínica, qualificando a atenção como psicossocial, redefinindo o sentido de saúde na fronteira entre o individual e o coletivo. Entretanto, mesmo nesse contexto, o tratamento farmacológico segue amplamente privilegiado, e de modo acrítico. Muitas vezes, o tratamento em saúde mental está reduzido aos psicotrópicos, e a comunicação entre os profissionais de saúde e usuários sobre o tratamento é deficiente (Santos, 2009). Estes costumam desconhecer o motivo ou o tempo de duração das terapias medicamentosas, além de terem baixo nível de autonomia para decidir sobre seu próprio tratamento. Assim, a qualificação da utilização de psicofármacos e a qualificação de pessoal têm sido pontos sensíveis da expansão da rede de serviços (Furtado, Onocko, 2008).
O uso crescente de psicofármacos - maior que o preconizado pela literatura (Hull, Aquino, Cotter, 2005), não apenas em quantidade, mas também em duração - mostra-se inadequado e ligado a fatores socioeconômicos (Maragno et al., 2006), sendo a prevalência de medicação associada aos indivíduos de maior vulnerabilidade social, baixa escolaridade e menor renda per capita (Regier et al., 1984). Igual processo vem sendo observado na atenção primária europeia, com taxas de prescrição de psicofármacos que chegam a 8% da população (Vedia, et al., 2005). Já o INCB (International Narcotics Control Board) (2010) aponta que, em escala mundial, entre 2002 e 2008, a produção de benzodiazepínicos aumentou de 19 para trinta milhões de S-DDD (defined daily doses for statistical purposes) ao ano. Mesmo em municípios equipados com serviços de saúde mental em quantidade e qualidade consideráveis, existem altas taxas de prescrição de psicofármacos. Em Campinas, SP, no primeiro semestre de 2010, apenas na rede pública de farmácias, 65.758 pessoas receberam prescrição de psicofármacos, o que equivale a 6,5% da população (Campinas, 2010). Percebe-se, além da crescente medicação da população, também a sua medicalização, fenômeno de transformação de situações corriqueiras em objeto de tratamento da medicina. Em ambas as situações, um dos efeitos produzidos é a redução das experiências singulares das pessoas a meros fenômenos bioquímicos.
Outra faceta deste problema envolve o baixo empowerment que os usuários dos serviços possuem em relação ao seu tratamento, com pouca apropriação de informação e centralização do poder nos profissionais de saúde, o que torna a clínica mais vulnerável à economia de mercado e ao complexo médico-hospitalar. Winter (2007) expõe que apenas 39% dos entrevistados de serviços de atenção primária do Canadá foram informados, pelo seu médico, de efeitos colaterais possíveis da medicação prescrita, e apenas 23% destes foram informados das alternativas ao uso de medicamentos psiquiátricos (Rodriguez, Perron, Ouellette, 2008).
Nesse contexto, desde 1993, no Quebec, Canadá, tem sido desenvolvida uma estratégia para resgate da participação ativa nas decisões sobre medicação: a Gestão Autônoma de Medicação (Rodriguez, Perron, Ouellette, 2008). Tal experiência reuniu, em grupos de debate, usuários e técnicos que inicialmente questionavam o uso de medicamentos. A questão logo se deslocou para o reconhecimento de um sofrimento anterior a esse uso e, assim, o eixo de trabalho passou a centrar-se, não mais na suspensão do medicamento, mas na partilha da significação de sua utilização.
O Guia pessoal da gestão autônoma da medicação foi elaborado em 2001. Voltado a usuários com transtornos mentais graves, tornou visível a pluralidade de posições em face da medicação, reconhecendo o direito ao consentimento livre e esclarecido para utilização de psicofármacos e a necessidade de compartilhar as decisões entre profissionais e usuários. Seguindo o Guia, a pessoa é convidada a fazer um balanço da própria vida para determinar os aspectos suscetíveis de serem melhorados, com vistas a sua qualidade de vida. A medicação pode ou não se incluir como um desses aspectos, sendo disponibilizadas informações sobre indicações, efeitos colaterais, interações e doses terapêuticas. Na segunda parte, o Guia canadense propõe, para os que assim o desejarem, um método de diminuição progressiva da medicação, a ser empreendido em colaboração com um médico. Estimula, portanto, que as pessoas busquem, com quem prescreve, o acesso à informação e a ajuda necessária ao ajuste, à redução ou à suspensão dos medicamentos. Como forma de acompanhamento desse processo, o Guia inclui ferramentas de auto-observação e de identificação de redes de apoio, contribuindo para a (re)apropriação do poder decisório por parte dos usuários de psicofármacos. Uma das concepções centrais no Guia é a de que o tratamento em saúde mental é mais do que o uso de medicamentos, e que as pessoas são mais do que uma doença, não podendo ser reduzidas aos seus sintomas.
Entendendo que tal recurso possibilitaria o enfrentamento da utilização pouco crítica de medicamentos também no Brasil, este estudo teve por objetivos, por um lado, a elaboração do Guia Brasileiro da Gestão Autônoma da Medicação (GGAM-BR), com base na tradução e adaptação do guia canadense, e sua aplicação em Centros de Atenção Psicossocial (CAPS) de três cidades brasileiras; por outro, a avaliação dos efeitos do uso do GGAM na formação de trabalhadores de serviços de saúde mental. E, ainda, objetivou estudar se o contexto brasileiro exigiria adaptações importantes do material canadense ou se ele se aplicaria tal qual à realidade brasileira.
Campo do estudo
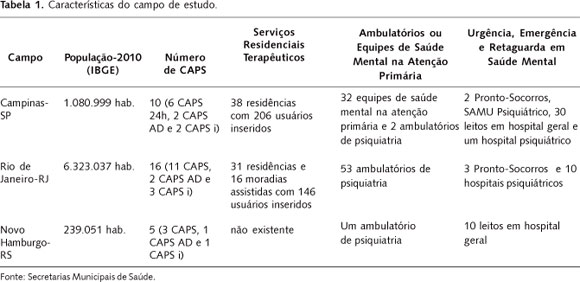
Este estudo envolveu quatro universidades públicas brasileiras, nas áreas de medicina, saúde coletiva e psicologia, e foi realizado nas cidades do Rio de Janeiro/RJ, Campinas/SP e Novo Hamburgo/RS, escolhidas por suas diferentes trajetórias culturais, regionais e redes de saúde1 1 Elaborado com base em Pesquisa avaliativa de saúde mental: instrumentos para a qualificação da utilização de psicofármacos e formação de recursos humanos, de Rosana Teresa Onocko Campos; Eduardo Passos; Erotildes Leal; Analice Palombini; Octavio Serpa; 2008 (Proc. 575197/2008-0, Edital MCT/CNPq/CT-Saúde/MS/SCTIE/DECIT nº 33/2008 - Saúde Mental). . Por se tratar de uma pesquisa multicêntrica, em cada campo, contou-se com a participação de pesquisadores responsáveis e suas equipes, incluindo mestrandos, doutorandos, alunos de graduação, residentes (de psiquiatria e multiprofissionais) e profissionais da rede de saúde mental de cada cidade, além de usuários com participação ativa em todas as etapas do processo da pesquisa (Tabela 1).
Metodologia
Inicialmente, o material produzido no Quebec (Gestion autonome de la médication de l'âme) foi traduzido e adaptado à realidade brasileira, em processo que contou com a participação de todos os segmentos envolvidos com a pesquisa. Essa primeira versão foi utilizada nos grupos de intervenção (GIs), com a participação de sete a nove usuários em cada grupo. Três GIs foram realizados em CAPS - um em cada campo; e um quarto GI ocorreu na Universidade de Campinas, reunindo usuários que exerciam atividades de representação em diferentes CAPS da cidade de Campinas. Os GIs ocorreram simultaneamente nos três campos, por dez meses, por meio de encontros semanais ou quinzenais, perfazendo uma média de vinte encontros em cada GI.
Além dos usuários dos serviços, compuseram os grupos: bolsistas de iniciação científica; um a três residentes (multiprofissionais ou de psiquiatria); um trabalhador do CAPS; um ou dois pesquisadores na função de operadores dos grupos - função para a qual se requeria, além do manejo da pesquisa, também a perspectiva de um manejo clínico, próprio ao trabalho grupal com pessoas que sofrem transtornos mentais graves. Os critérios de inclusão dos usuários foram: ser portador de transtorno mental grave, estar fazendo uso de psicofármacos há mais de um ano, manifestar vontade de participar do grupo. Os critérios de exclusão foram: recusa em participar ou em assinar o termo de consentimento livre e esclarecido e presença de limitação cognitiva grave. Para o grupo realizado na Unicamp, foi critério de inclusão, também, a capacidade de circulação pela cidade, pela rede de serviços, e uma trajetória de participação política no campo da saúde mental.
Cada participante dos GIs recebeu um exemplar do GGAM. Diversas dinâmicas para leitura e discussão foram utilizadas. A aplicação do GGAM fez-se concomitante à sua apreciação crítica, de forma que sugestões de alteração no texto, na sequência ou no modo de uso do mesmo, foram sendo feitas pelos usuários à medida que se ia percorrendo cada um de seus passos. Sugestões e comentários de usuários e pesquisadores foram registrados em diários de campo e retomados, após a finalização dos GIs, em encontros multicêntricos com a participação de pesquisadores acadêmicos, trabalhadores e usuários, para a elaboração final do GGAM-BR (Figura 1).
Além dos GIs, realizaram-se grupos focais (GF) com usuários e familiares e entrevistas (E) com gestores e trabalhadores, antes (GF0) e depois (GF1) dos grupos de intervenção, buscando aproximar-se à experiência dos participantes com foco nos seguintes temas: uso de medicamentos psiquiátricos na relação com a autonomia e os direitos dos usuários; valorização do contexto do usuário; capacidade de gestão e compartilhamento de decisões (usuário e equipe); direitos do usuário, em especial no que se refere à medicação (acesso, informação, recusa); tomada da palavra (voz do usuário no serviço e na relação médico/paciente); experiência de uso de psicofármacos.
Os grupos focais e entrevistas foram audiogravados e transcritos integralmente. Essas transcrições deram origem a narrativas (Onocko, Furtado, 2008). Os diários de campo dos GIs também foram tomados e organizados como narrativas. As narrativas foram construídas por aqueles que haviam sido os condutores de cada grupo e/ou entrevista e validadas, posteriormente, por outro pesquisador. Com os usuários, as narrativas validadas dos GF0 e GF1 foram a eles apresentadas para uma validação final " o que temos chamado de grupo focal hermenêutico (Onocko Campos, 2012), com base nas formulações de Ricoeur (1990) acerca da função da narrativa (Ricouer, 1997). Os usuários, no encontro com o texto produzido com suas vozes, julgaram se seus relatos estavam ali contemplados, contribuindo para a compreensão dos pesquisadores. As equipes de pesquisa de cada campo produziram uma primeira análise do material oriundo de seu campo, organizando-o por vozes (usuários, trabalhadores, gestores, familiares e residentes). Num segundo momento, foi realizada uma meta-análise de todos os campos por voz e, posteriormente, uma comparação das contribuições dos diferentes campos, cumprindo com o preceito hermenêutico de passar várias vezes pelo mesmo lugar, mas com uma compreensão diferente (Gadamer, 1997).
A pesquisa, com aprovação pelo Comitê de Ética, respeitou os aspectos éticos e legais implicados no trabalho com pessoas, sobretudo sendo as mesmas usuárias da rede de saúde mental.
Resultados
Apresentamos, inicialmente, as principais modificações requeridas pelo GGAM-BR, como produto final do processo de pesquisa, em relação ao Guia canadense - desde as adaptações introduzidas previamente aos GIs até as modificações acordadas nos encontros multicêntricos. Na sequência, trazemos a interpretação das vozes da pesquisa, sobre a experiência da medicação e da aplicação do GGAM nos grupos de intervenção nos serviços.
GGAM-BR
O material canadense, Guía de gestión autónoma de la medicación, é apresentado em seis passos, divididos em duas partes, antecedidas por uma introdução que situa o contexto no qual o Guia foi elaborado e convida o leitor a engajar-se no trabalho proposto. A afirmação "Sou uma pessoa, não uma doença" dá início ao primeiro passo. Na sequência ("Observações de mim mesmo"), o leitor é convidado a observar sua qualidade de vida: o seu dia a dia, as condições em que vive (incluindo relação com as pessoas próximas, com o lugar em que vive, com o dinheiro de que dispõe), as pessoas a sua volta, sua saúde, os medicamentos que toma, por que toma, efeitos positivos e negativos. O passo 3 ("Reconhecendo") busca reconhecer "necessidades básicas", bem como recursos e redes de apoio com que se conta para atingi-las. Aborda ainda "meus direitos" e traz informações objetivas sobre os medicamentos (receita, famílias de medicamentos, interações medicamentosas, efeitos desejados e indesejáveis etc). O quarto passo propõe, ao leitor que chegou até essa etapa, uma tomada de decisão, baseando-se em sua auto-observação e nas informações obtidas acerca dos medicamentos, adotando uma postura crítica e participativa em relação ao seu tratamento. Os dois passos seguintes compõem a segunda parte do Guia. No primeiro deles, o objetivo é armar as condições para dar início a um processo de redução ou retirada dos medicamentos (o que inclui contato com o médico, contatos de emergência em caso de crise, levantamento de sua rede social, aquisição de hábitos de vida saudável). No segundo passo, encontram-se orientações objetivas para proceder à diminuição gradativa da medicação. Todo o Guia é permeado de perguntas (formuladas em primeira pessoa), informações objetivas e orientações sobre os temas abordados.
O processo de produção do GGAM-BR teve início com a tradução do guia canadense. Foram feitas duas traduções independentes, cotejadas nas reuniões multicêntricas, cuja versão final sofreu alterações em função do processo de adaptação preliminar do texto, também levada a cabo nas reuniões multicêntricas, com a participação dos diversos segmentos da pesquisa. A adaptação buscou contemplar o contexto brasileiro da saúde mental (referido ao movimento da Reforma Psiquiátrica e ao Sistema Único de Saúde) e, em especial, os direitos dos usuários dos serviços de saúde e saúde mental no Brasil. Também cuidou de incluir recortes de falas de usuários brasileiros a respeito da experiência com a medicação (Onocko Campos, 2012), no lugar dos depoimentos de usuários canadenses. E, finalmente, tratou de modificar integralmente o teor da segunda parte do Guia canadense, o qual orientava a reduzir ou interromper o uso do medicamento. Entre outras razões, percebeu-se que essa temática não fazia questão para os usuários brasileiros. Pelo contrário, usuários participantes dessa etapa da pesquisa salientavam que o acesso aos medicamentos era o que se lhes apresentava como crucial, e manifestavam o anseio de mais diálogo com seus médicos e maior esclarecimento sobre o porquê da medicação. Assim, a versão brasileira preliminar do Guia (GGAM) deslocou o foco da retirada ou redução do remédio, para o da negociação, e a segunda parte do Guia foi reescrita, visando o incremento da participação do usuário na gestão do seu tratamento.
Com efeito, a gestão compartilhada do tratamento vinha ao encontro do conceito de autonomia implicado no movimento da reforma psiquiátrica brasileira, o qual envolve uma perspectiva coletiva, de compartilhamento e negociação entre seus diferentes atores, imbuídos de distintos valores e perspectivas. Quanto mais vínculos e maior rede de relações as pessoas estabelecem, maior sua autonomia (Kinoshita, 1996). Assim, o trabalho de adaptação do Guia canadense ao contexto brasileiro foi orientado pelo entendimento de que a decisão quanto ao melhor tratamento se faz em uma composição entre os saberes do usuário e da equipe de referência, numa gestão compartilhada do cuidado, um exercício de cogestão que engendra processos de autonomia (Campos, Onocko, 2005; Campos, 2000). O mesmo entendimento determinou que a experiência de uso e avaliação do Guia adaptado se desse em trabalho grupal, através dos GIs, em cada um dos campos da pesquisa.
A construção da versão final do GGAM-BR realizou-se a partir das modificações propostas para o GGAM em cada campo, debatidas em reuniões multicêntricas com a presença de pesquisadores, trabalhadores e usuários dos três campos. Para o processamento do conjunto das sugestões oriundas dos diferentes campos, dividiu-se o trabalho entre os agrupamentos da pesquisa (Campinas, Rio de Janeiro e Rio Grande do Sul). Cada grupo trabalhou com as memórias dos quatro locais de intervenção referentes a uma parte do Guia e responsabilizou-se em apresentar uma proposta unificada para a parte em questão, para tomada de decisão em reunião multicêntrica. Nessa etapa, agregaram-se, também, às reuniões multicêntricas, usuários de cada um dos campos que haviam passado pela experiência de trabalho com o GGAM nos GIs - até então, as reuniões multicêntricas contavam apenas com a participação dos usuários representantes da AFLORE - Associação Florescendo a Vida de Familiares, Amigos e Usuários de Serviços de Saúde Mental de Campinas.
Nesse processo, algumas das palavras e frases constantes no Guia traduzido e adaptado concentraram as atenções, mobilizando intensas discussões e requerendo negociação entre os segmentos envolvidos. Assim, a palavra "guia", que compõe o título do material em trabalho, foi colocada em questão pela equipe de um dos CAPS participantes, com o argumento de que alguns usuários, pelas características do adoecimento mental, poderiam tomar "guia" como algo absoluto, que fosse determinar de modo imperativo seus caminhos. Em substituição, propunham nomeá-lo de "caderno", termo recusado por parte dos presentes à reunião multicêntrica, por entenderem que a palavra "caderno" remetia a um contexto tradicional de aprendizagem, não condizente com a proposta do grupo. O impasse apenas decidiu-se com a entrada dos usuários na discussão. A preocupação com a palavra "guia", expressa por um dos segmentos, não encontrava eco na experiência que haviam tido, e um deles sentenciou: "caderno vem com nada escrito, livro já vem todo escrito, no guia a gente lê, mas também escreve, então é guia." Também a frase "Eu sou uma pessoa, não uma doença" foi objeto de discussão, pois alguns pesquisadores queriam retirá-la, argumentando que a mesma remetia a uma dicotomia operada pelos técnicos (trabalhadores e acadêmicos) que talvez não fizesse sentido aos usuários. Ouviu-se, então, o depoimento de uma usuária sobre a importância dessa frase para a reflexão que pôde fazer acerca de si mesma, enquanto outro usuário ponderava que não se pode negar que há uma doença. Entre prós e contras, decidiu-se pela manutenção da frase. Garantir uma certa identidade com o movimento canadense, que a tinha como mote, foi um dos argumentos para mantê-la, mas a seu favor pesou, sobretudo, a defesa dos usuários de que era um dito importante para eles.
Outro termo que gerou impasse foi o de "necessidades básicas". Durante os GIs, os usuários, informados do sentido do termo, tiveram, a partir dele, oportunidade de uma participação ativa no debate proposto. Tratava-se de um trecho do guia em que os usuários indicavam o que entendiam como suas necessidades básicas e quais estavam sendo atendidas ou não. Porém, pesquisadores do grupo têm, há muitos anos, problematizado o uso desse conceito na área da saúde coletiva, pois defendem que há algo além de necessidades quando pensamos a existência humana. A decisão, nesse caso, contemplou especialmente as impressões (o protagonismo) dos pesquisadores. O termo "necessidades básicas" foi substituído por "o que você precisa pra viver" (Marques, 2012).
De modo geral, a versão final acolheu sugestões de acréscimos e alterações, simplificação de frases e palavras e formulação de perguntas abertas - a fim de permitir que os usuários viessem a expressar o saber próprio à sua experiência e que, com o aporte das informações pertinentes, se estabelecessem trocas e reflexões entre os participantes de um grupo de intervenção com uso do guia.
Chamou atenção a necessidade de adaptação cultural, em especial com respeito a três aspectos: os direitos cidadãos, o impacto da medicação nas relações amorosas e sexuais, e o acesso ao trabalho e à geração de renda. Em relação ao primeiro aspecto, o não-reconhecimento de si como sujeito de direitos exigiu maior detalhamento, para os usuários brasileiros, daquilo que se configurava como seu direito no contexto do tratamento, desde, por exemplo, o direito de acesso à bula do medicamento que lhe era ministrado até o direito de recusa do tratamento proposto. Quanto ao segundo e terceiro aspectos, os usuários brasileiros insistiram na importância desses temas (relacionamento amoroso e/ou sexual e trabalho ou geração de renda) e de sua inclusão de forma destacada no Guia, na medida mesma em que o adoecimento e a medicação lhes privavam da possibilidade de exercício pleno desses aspectos da vida. Em relação ao trabalho, valorizavam não somente a perspectiva de ganho financeiro, mas a experiência de se sentirem úteis. Com respeito aos relacionamentos, levavam em conta tanto a sua dimensão afetiva e duradoura quanto as condições para um desempenho sexual satisfatório.
A versão final do GGAM-BR também requereu uma importante adaptação da estrutura escrita, valorizando-se frases curtas e simples, de fácil compreensão. Esse aspecto ressalta a distância entre usuários canadenses e brasileiros no que toca ao perfil educacional.
As diferentes vozes na experiência dos GIs
Usuários
A falta de informação sobre a medicação perpassou todas as narrativas GF0. Os usuários relataram dificuldades e receio em conversar com os médicos, vistos como quem detém autoridade. Após os GIs (narrativas GF1), demonstraram maior conhecimento sobre o que tomam e para que, e passaram a reconhecer autoridade em si próprios (advinda da experiência), e não apenas nos médicos. Mantiveram, porém, a percepção de que os profissionais seriam superiores e possuiriam o poder de decisão sobre o tratamento. Problematizaram, sobretudo, o modo como são atendidos, identificando razões para as dificuldades que enfrentam, não referidas somente à postura do médico, mas também à dinâmica de trabalho instituída. E, em todos os campos, ao longo dos GIs, houve usuários que, mobilizados pelas discussões nos grupos, buscaram conversar com seus médicos, visando ajustes no uso de algum medicamento.
Quanto à experiência pessoal relacionada à medicação, em GF0, os usuários identificaram que o medicamento ajuda a combater as doenças e permite a realização de atividades cotidianas, mas enfatizavam o incômodo com seus efeitos colaterais, bem como a preocupação com a grande quantidade de fármacos de que fazem uso.
Em GF1, foi manifestação corrente que a medicação pudesse ser diminuída, mas não retirada, persistindo a prioridade da prescrição medicamentosa na formulação do projeto terapêutico, mesmo se as narrativas diziam de seus limites e danos.
Percebeu-se, em GF1, um interesse pelo tema dos direitos, ausente das discussões em GF0. Apontaram o reconhecimento do direito de participar do tratamento, de ver seu prontuário e de obter informações. Após os GIs, os usuários buscaram mais frequentemente participar da gestão dos seus serviços. E, ainda, afirmaram que o GGAM ajudou a ampliar o leque de discussão sobre os direitos, não ficando restrito à saúde, mas incluindo, também, as condições de vida e acesso à moradia.
Os usuários valorizaram o papel da família, dos amigos e do próprio CAPS no suporte ao tratamento. Porém, expressaram enfrentar a estigmatização por parte desses mesmos atores. Dois aspectos apareceram como determinantes das situações de estigma: ser visto como doente psiquiátrico e vivenciar a perda ou redução da capacidade de lidar com situações corriqueiras de suas vidas.
Trabalhadores
Diferenças entre as categorias profissionais participantes dos GIs tornaram particularmente heterogêneas as vozes deste segmento. Todos os trabalhadores relataram que as decisões sobre o projeto terapêutico são tomadas em equipe e que respeitam o combinado, sustentando este posicionamento perante as famílias e usuários. Porém, também foi referido que a decisão acerca do medicamento adequado é tomada exclusivamente pelo médico e de forma não compartilhada. Os profissionais não médicos declararam falta de conhecimento sobre a medicação e seus efeitos, manifestando, sobre essa temática, dúvidas menos elaboradas do que as dos próprios usuários e familiares. Porém, expressaram alguma crítica ao fato de a relação entre médico e paciente limitar-se à prescrição medicamentosa e ao dever do paciente de aceitá-la.
Com relação à inclusão do usuário, seu contexto e território no processo da gestão clínica compartilhada, em um dos campos foi enfatizado que a equipe tem dificuldades em operar essa inclusão. Em outro campo, contudo, o contexto do usuário foi considerado um aspecto essencial a ser levado em conta no tratamento. Os médicos afirmaram que a valorização do contexto - quando pode acontecer - muda a forma de medicar, pois amplia o entendimento sobre a vida do usuário.
Em geral, os psiquiatras concordaram que, caso o usuário insista em não fazer uso de psicofármacos, não se deve deixar de atendê-lo. Porém, houve quem discordasse, defendendo a hegemonia médica e o saber da psiquiatria, sob alegação de que apenas o uso dos medicamentos pode evitar as crises. No serviço em que o profissional que fez tal declaração atuava, era vigente uma regra institucional que desligava do serviço o usuário que recusasse a medicação ou a participação em atividades indicadas no seu projeto terapêutico.
O tema dos direitos foi pouco comentado pelos trabalhadores, restringindo-se à escolha por tomar ou não os medicamentos, aceitar ou não o projeto terapêutico proposto. Frases como "o direito de não usar medicamento não pode ser encarado como se o paciente pudesse fazer tudo o que quiser" indicaram a dificuldade para lidar com uma população mais consciente e crítica dos seus direitos. Houve o reconhecimento de que, nos CAPS, os espaços coletivos pertinentes às questões sobre os direitos, como as assembleias gerais, contavam com pouca ou nenhuma participação dos seus trabalhadores, de forma que a pauta dos direitos deixava de ser incorporada ao cotidiano dos serviços.
Familiares
Houve diferenças no modo como este segmento foi acessado nos campos, por contingências de cada local. Em Campinas, o GF0 contou com familiares dos dois GIs. No Rio, ocorreu apenas um grupo no início do processo e, em Novo Hamburgo, os grupos com familiares não foram realizados.
As narrativas expressaram o desejo de conhecer melhor e participar mais ativamente do tratamento proposto ao seu familiar. Os familiares ressentiam-se da ausência de espaços de escuta e de compartilhamento de decisões. Consideraram que a proximidade entre equipe, usuários e família inibia eventuais reclamações por parte dos familiares quanto aos cuidados despendidos, pois esse cuidado era visto como um favor, não como um direito, o que se pode reportar a um tipo de vínculo, de caráter paternalista, comum na sociedade brasileira.
Sobre a experiência da medicação, manifestaram dúvidas e incertezas, seja quanto a sua indicação ("por que esquizofrênico toma remédio para epiléptico?"), seja quanto aos efeitos, na velhice, do seu uso prolongado. Ressaltaram, também, o sofrimento da família em função do transtorno mental que acomete um de seus membros, com anuência quanto à importância da oferta de tratamento psicoterápico ao grupo familiar.
Quanto à influência das relações familiares no processo de adoecimento dos usuários, houve desde a negação dessa influência até o seu reconhecimento, passando pela hipótese da hereditariedade da doença. A negação de qualquer correlação entre a qualidade das relações familiares e os transtornos mentais foi recorrente nas narrativas.
No que se refere à valorização do contexto de vida, houve concordância quanto à sua importância para o bem-estar dos usuários. Porém, ora a ênfase era colocada num contexto de relações que privilegiava os espaços religiosos (campo carioca), ora fazia-se referência a reuniões e eventos sociais não necessariamente vinculados à religiosidade (campo campineiro), o que pode apontar para diferenças culturais e políticas das cidades-campo do presente estudo. Tais diferenças entre os campos apresentaram-se, também, em relação à temática dos direitos de usuários: enquanto um dos grupos (campo campineiro) revelava conhecimento sobre o assunto, embora enfatizasse que havia uma distância entre saber sobre um direito e poder exercê-lo de fato; no outro grupo (campo carioca), o tema suscitou pouca conversa, revelando falta de interesse sobre o mesmo por parte significativa dos participantes.
Gestores
O contato com a gestão nos diferentes serviços respeitou a disponibilidade e arranjos de gestão singulares a cada campo: dois grupos focais com o Colegiado de Gestão do CAPS de Campinas; duas entrevistas com a gestora do CAPS de Novo Hamburgo; e, no Rio de Janeiro, uma única entrevista com a gestora do CAPS.
Houve consenso sobre a importância de a tomada de decisões do serviço ser construída com a participação dos membros da equipe, embora sem referência a uma participação efetiva dos usuários e de seus familiares. Nesse sentido, reconheceram-se tão somente aqueles direitos dos usuários que não geram grandes confrontos com a equipe: o acesso aos serviços é um direito; a recusa à medicação, nem sempre.
As narrativas manifestaram preocupações éticas e clínicas, no sentido de se construírem espaços que potencializem o vínculo com o usuário quando este toma decisões sobre sua medicação sem negociação com a equipe. Apontaram estratégias de manejo nos casos de usuários que suspendem a medicação. Referiram-se seja a usuários que, tendo decidido não usar medicamentos, puderam manter-se sob tratamento (sem medicação) pela equipe, seja a usuários para quem a medicação foi imposta como meio de garantir sua integridade física ou a dos que estavam a sua volta. Apontaram, ainda, estratégias para garantir e auxiliar o uso do medicamento para aqueles que não o faziam por dificuldades com o manejo dos comprimidos: doses diárias no serviço, doses individuais para levar para casa etc.
Foram valorizados recursos de aproximação dos trabalhadores à realidade dos usuários em acompanhamento, como as visitas domiciliares, apesar de esses recursos serem quase integralmente operados pela equipe de enfermagem.
Os gestores avaliaram que um grupo que se destina à discussão sobre medicação favorece o questionamento de formas já naturalizadas na relação com os usuários, ao mesmo tempo em que constitui uma ação no limite entre cuidado e controle.
Residentes
Foram consideradas as narrativas dos GFs de Campinas (quatro residentes em Psiquiatria da Unicamp, do primeiro ano) e Novo Hamburgo (dois residentes do programa de Saúde Mental Coletiva da UFRGS, também do primeiro ano, recém ingressos na Residência).
Foi unânime, entre os residentes, a opinião de que, quando o usuário interrompe a medicação, disso não deveria decorrer a interrupção do tratamento. Embora, por um lado, afirmassem que, nesses casos, é necessário repensar o tratamento proposto, por outro, indicaram como direção do trabalho a busca de estratégias junto ao usuário que o levassem a retomar o uso do medicamento.
No tema da cogestão do projeto terapêutico, residentes multiprofissionais reportaram-na ao empowerment da equipe, e não do usuário, enquanto os residentes de psiquiatria defenderam a inevitabilidade da assimetria na relação médico-paciente, sustentando que o médico possui um conhecimento (técnico) do qual o usuário carece.
Todos apontaram a importância do envolvimento e acompanhamento da família. Os residentes médicos, porém, trouxeram reflexões específicas da prática de quem prescreve e diferenciaram os usuários psicóticos dos demais, no quesito autonomia, condicionada, no caso, à qualidade do "juízo" do paciente. Manifestaram, por outro lado, seu incômodo em relação aos efeitos colaterais que afetavam aspectos importantes da vida do paciente. Afirmaram que, na sua formação, foram levados a considerar o contexto do usuário - família, moradia, modo de vida, cultura e história -, porém de forma pontual ou descolada da experiência.
No GF1, residentes multiprofissionais ampliaram a noção de contexto, entendendo que a família e toda a rede de relações do usuário no território fazem parte do processo de saúde-doença; já os residentes em psiquiatria referiram a importância do contexto na prescrição medicamentosa, quando é preciso avaliar se o usuário tem condições econômicas de adquirir algum medicamento específico.
Houve discrepância nas narrativas sobre o tema dos direitos em um e outro grupo de residentes. Residentes médicos afirmaram, tanto em GF0 como em GF1, que o médico e a família têm, por lei, direito e obrigação de decidirem contra a vontade do usuário, quando avaliado que esse não tem autonomia e põe em risco sua vida e/ou a de outros. Contudo, ponderaram que o usuário tem direito de reclamar da conduta do médico, sendo que, no GF1, puderam especificar os lugares aos quais dirigir-se para isso. Já os residentes multiprofissionais, embora reconhecendo que os usuários têm direitos com relação ao seu tratamento, não souberam indicar qual legislação trata desses direitos.
Todos reconheceram os GIs como lugar privilegiado de escuta, em que acessaram aspectos de vida dos usuários que não conheciam antes e que passaram a levar em conta em sua prática. Os residentes multiprofissionais entenderam as vivências dos usuários como conhecimento a ser incluído no projeto terapêutico. Os residentes médicos, por sua vez, mencionaram que a experiência GAM propiciou-lhes uma escuta mais aberta, atenta ao contexto do usuário, mas sem referência à sua participação na construção do projeto terapêutico (Otanari, 2011).
Discussão
Os dois anos de experiência e adaptação do GGAM ofereceram-nos a oportunidade de aprofundar a discussão sobre entraves no uso de psicofármacos nos CAPS brasileiros. Pudemos desvendar algumas formas sutis (outras nem tanto) de controle dos serviços sobre os usuários e seus corpos, e as dificuldades de acesso à cidadania e ao pleno exercício de direitos. No andar da pesquisa, diferenças fundamentais entre o cenário sociocultural canadense e o brasileiro obrigaram-nos a centrar nossos esforços no trabalho de adaptação do Guia à realidade brasileira. Contudo, pudemos comprovar que o GGAM-BR pode vir a ser uma importante ferramenta na qualificação do uso de psicofármacos nos CAPS.
As diversas vozes que escutamos revelam diferenças que dizem de seu posicionamento como grupo de interesse, ou posto narrativo (Onocko, Furtado 2008), e a persistência de uma visão estigmatizante sobre a loucura, que perpassa trabalhadores, gestores, familiares e os próprios usuários - estes, em todos os campos, mostraram-se primeiro surpresos e, logo, mais apropriados dos seus direitos, em consequência do trabalho com o GGAM. A falta de espaços formais, nos serviços, para informação aos usuários sobre a medicação foi naturalizada, em um primeiro momento, pelos próprios usuários. Equipes e gestores naturalizaram também a exclusiva competência do médico sobre essas questões, o que configura um desafio a mais na busca de uma maior qualidade da assistência, de caráter integral. Essa falta de capacitação e, mesmo, de interesse sobre a medicação, por parte dos profissionais não médicos, coloca-se como um entrave à qualificação da assistência, indicativo de um campo temático sobre o qual, no CAPS, não se discute. Isso contrasta com algumas experiências internacionais, inclusive com a que deu origem ao instrumento que traduzimos e adaptamos (Rodriguez, Corin, Poirel, 2001).
Considerando que a medicação de que falamos não opera cura e, sim, controle de sintomas, cabe questionar: em que momento o seu uso se tornaria "ótimo" para um dado sujeito em sofrimento? Quais sintomas suprimir ou aliviar e em que grau? Qual a tolerância a efeitos indesejados que um dado sujeito estará disposto a suportar e por quanto tempo? E como responder a essas questões sem a participação do próprio usuário? Como operar adequadamente com o recurso psicofarmacológico sem contar com alguma instância de análise da experiência de seu uso? Como abordar essa experiência, que é do outro, sem se abrir à sua palavra?
Considerações finais
Pelo presente estudo, constatamos uma falta significativa de espaços para informação e reflexão sobre a medicação nos CAPS participantes da pesquisa, assim como uma baixa qualificação, em geral, dos trabalhadores desses serviços para apoiarem os usuários em relação a um tema tão relevante e de tamanho impacto no seu dia a dia.
Também pudemos revelar a tensão ou contradição reinante nos serviços, com persistência do estigma e manejos tutelares que se ancoram ainda na suposta "falta de racionalidade" dos pacientes graves. O GGAM mostrou-se potente para instituir espaços de fala a respeito da medicação, chamando a atenção da equipe e dos gestores sobre a importância desse tema, cujo enfrentamento não se restringe à clínica, mas tem consequências éticas e políticas. Fez reafirmar os direitos dos usuários, trazendo sua discussão à tona entre usuários, suas famílias e equipes. E, ainda, imprimiu, na relação com o usuário, uma abordagem dinâmica, plasticamente adaptada ao momento singular da vida de cada um. A relevância e abrangência de seus efeitos são indicativas de que a GAM não se reduz ao uso do guia como instrumento técnico, como protocolo de passos a nortear a discussão sobre medicação e direitos dos usuários. O GGAM-BR deve ser entendido como um dispositivo complexo, que envolve o serviço de saúde mental como um todo, em suas várias dimensões, desde a política à gestão, ao cuidado, à ambiência e ao controle social, considerando o cuidado à saúde como processo relacional.
Assim, interessa-nos acompanhar o modo como o produto principal desta pesquisa será doravante utilizado, em consonância com as ideias e o processo de trabalho que lhe deram origem. O GGAM-BR resultou de uma construção coletiva, em que se somaram a trajetória do grupo canadense e a dos diversos grupos de pesquisa brasileiros participantes, em interlocução com gestores, trabalhadores, residentes, usuários e seus familiares. Pretendemos que o seu uso siga ocorrendo junto aos serviços e em grupo, na perspectiva de participação ativa de todos os envolvidos, convocando ao diálogo os seus diversos atores. Com esta preocupação, na sequência desta pesquisa, demos início a nova investigação em diferentes CAPS de Campinas, região metropolitana de Porto Alegre e Rio de Janeiro, em grupos de intervenção com uso do GGAM-BR, com vistas à validação desse instrumento e à construção de estratégias para sua disseminação junto aos serviços de saúde mental, preservando seu caráter participativo e cogestivo - dentre estas estratégias, a redação de um manual de uso do guia. Consideramos fundamental, para esse propósito, que o Guia possa ser disponibilizado nos espaços de formação de trabalhadores de saúde, como residências médicas e multiprofissionais e processos de educação permanente.
Para concluir, como se tratou de uma pesquisa qualitativa, não nos referimos a seus possíveis vieses e, sim, a suas limitações. Dentre elas, o fato de não termos podido contar com um campo na região Norte/Nordeste do país não nos permitiu abranger uma diversidade maior das trajetórias culturais e políticas que compõem o território nacional. Também a participação de residentes nos grupos GAM foi menor que a planejada, pela dificuldade de fazer coincidir o cronograma da pesquisa com o das respectivas residências. E, ainda, algumas diferenças entre os campos apontam para a complexidade e o desafio de se realizar pesquisa qualitativa multicêntrica, uma vez que a padronização sucumbe ante as singularidades de cada campo. Assim, as condições de entrada nos serviços, de recrutamento de participantes, entre outras, variaram necessariamente de acordo com a conformação dos serviços em cada cidade e com a capacidade de negociação dos pesquisadores. Contudo, os achados foram tão coincidentes em relação aos aspectos apontados como resultados que consideramos ter atingido um grau de saturação apropriado ao objeto desta investigação.
Por último, destacamos que a adaptação de material internacionalmente reconhecido não se faz sem um prolongado processo de elaboração. Meras traduções e testes podem não servir para adequar esses instrumentos à realidade brasileira ou à de outros países em desenvolvimento. Fatores como nível de escolarização e renda, grau de validez dos direitos em termos de cidadania, questões culturais como o valor atribuído à sensualidade, conforme mostrado pelos nossos sujeitos de pesquisa, indicam que as adaptações qualitativas têm um caminho a ser explorado na saúde coletiva. Nesse sentido, cabe considerar que a incorporação de avanços produzidos por nossos colegas de países mais desenvolvidos talvez requeira, sempre, uma certa dose de antropofagia.
Colaboradores
Os autores trabalharam juntos em todas as etapas do manuscrito.
Recebido em 28/11/11.
Aprovado em 21/06/12.
- CAMPINAS. Secretaria Municipal de Campinas. Informações da Secretaria Municipal de Campinas Departamento de Saúde, Saúde Mental Campinas: SMC, 2010.
- CAMPOS, G.W.S. Um método para análise e co-gestão de coletivos - a construção do sujeito, a produção de valor de uso e a democracia em instituições: o método da roda. São Paulo: Hucitec, 2000.
- CAMPOS, G.W.S.; ONOCKO, R.C. Co-construção de autonomia: o sujeito em questão. In: CAMPOS, G.W.S. et al. (Orgs.). A construção da clínica ampliada na Atenção Básica São Paulo: Hucitec, 2005. p.86-107.
- FURTADO, J.P.; ONOCKO, R.C. Participation, knowledge production, and evaluative research: participation by different actors in a mental health study. Cad. Saude Publica, v.24, n.11, p.2671-80, 2008.
- GADAMER, H.G. Verdade e método: traços fundamentais de uma hermenêutica filosófica. Petrópolis: Vozes, 1997.
- HULL, S.A.; AQUINO, P.; COTTER, S. Explaining variation in antidepressant prescribing rates in east London: a cross sectional study. Fam. Pract., v.22, n.1, p.37-42, 2005.
- KINOSHITA, R.T. Contratualidade e reabilitação psicossocial. In: PITTA, A. (Org.). Reabilitação psicossocial no Brasil São Paulo: Hucitec, 1996. p.55-9.
- MARAGNO, L. et al. Prevalence of common mental disorders in a population covered by the Family Health Program (QUALIS) in Sao Paulo, Brazil. Cad. Saude Publica, v.22, n.8, p.1639-48, 2006.
- MARQUES, C.C. Entre nós: sobre mudar de lugar e produzir diferenças. 2012. Dissertação (Mestrado) - Instituto de Psicologia, Universidade Federal do Rio Grande do Sul, Porto Alegre. 2012.
- ONOCKO CAMPOS, R.T. et al. Avaliação de estratégias inovadoras na organização da Atenção Primária à Saúde. Rev. Saude Publica, v.46, n.1, p.43-50, 2012. Disponível em: <http://www.scielo.br/scielo.php?script=sci_arttext&pid=S0034-89102012000100006&lng=en&nrm=iso>. Acesso em: 4 jul. 2012. Epub Dec 13, 2011. http://dx.doi.org/10.1590/S0034-89102011005000083
- ONOCKO CAMPOS, R.T.; FURTADO, J.P. Narratives: use in qualitative health-related research. Rev. Saude Publica, v.42, n.6, p.1090-6, 2008.
- OTANARI, T.M.C. A experiência de participação dos residentes de Psiquiatria e Saúde Mental nos grupos de Gestão Autônoma da Medicação? (GAM): possíveis efeitos na formação. 2011. Dissertação (Mestrado) - Faculdade de Ciências Médicas, Universidade Estadual de Campinas, Campinas. 2011.
- REGIER, D.A. et al. The NIMH epidemiologic catchment area program: historical context, major objectives, and study population characteristics. Arch. Gen. Psychiatr., v.41, n.10, p.934-41, 1984.
- RICOUER, P. Tempo e narrativa Campinas: Papirus, 1997.
- ______. Interpretação e ideologias Rio de Janeiro: Francisco Alves, 1990.
- RODRIGUEZ, L.; PERRON, N.; OUELLETTE, J.N. Psicotrópicos e saúde mental: escutar ou regular o sofrimento? In: ONOCKO CAMPOS, R. et al. (Orgs.). Pesquisa avaliativa em saúde mental: desenho participativo e efeitos da narratividade. São Paulo: Hucitec, 2008. p.125-62.
- RODRIGUEZ, L. et al. Le point de vue des utilisateurs sur l'emploi de la médication en psychiatrie: une voix ignorée. Rev. Québécoise Psychol., v.22, n.2, p.1-23, 2001.
- SANTOS, D.V.D. Uso de psicotrópicos da Atenção Primária do Distrito Sudoeste de Campinas e sua relação com os arranjos da clínica ampliada: "uma pedra no sapato". 2009. Dissertação (Mestrado) - Faculdade de Ciências Médicas, Universidade Estadual de Campinas, Campinas. 2009.
- VEDIA, U.C. et al. Study of use of psychiatric drugs in primary care. Aten. Primaria, v.36, n.5, p.239-45, 2005.
- VIENNA. United Nations. International Narcotics Control Board. Psychotropic substances Vienna: UN, 2010. Disponível em: <http://www.incb.org/pdf/technical-reports/psychotropics/2010/Psychotropic_Substances_Publication_2010.pdf>. Acesso em: 4 jul. 2012.
- WINTER, F. Le renouvellement des pratiques dans le respect des usagers. In: FORUM INTERNATIONAL COMMUNAUTAIRE, SCIENTIFIQUE ET CLINIQUE SUR LES PRATIQUES DE GESTION AUTONOME DES MÉDICAMENTS DE L'ÂME, 2007, Montreal. Table ronde... Montreal, 2007. Disponível em: <http://www.ladroit.org/texteforumgam.pdf>. Acesso em: 4 jul. 2012.
Datas de Publicação
-
Publicação nesta coleção
30 Nov 2012 -
Data do Fascículo
Dez 2012
Histórico
-
Recebido
28 Nov 2011 -
Aceito
21 Jun 2012