II Diretrizes brasileiras no manejo da tosse crônica
TOSSE - DEFINIÇÃO
A tosse constitui um sintoma de uma grande variedade de patologias, pulmonares e extrapulmonares, e por isto mesmo é muito comum, sendo, com certeza, uma das maiores causas de procura por atendimento médico.
Este sintoma produz impacto social negativo, intolerância no trabalho e familiar, incontinência urinária, constrangimento público e prejuízo do sono, promovendo grande absenteísmo ao trabalho e escolar, além de gerar grande custo em exames subsidiários e com medicamentos.
Classificação
Aguda: é a presença do sintoma por um período de até três semanas.
Subaguda: tosse persistente por período entre três e oito semanas.
Crônica: tosse com duração maior que oito semanas.
FISIOPATOLOGIA
Para que a troca de gases ocorra faz-se necessária grande mobilização de ar para o interior das vias aéreas, o que acarreta a inalação de partículas que, na dependência de seu tamanho, podem alcançar regiões cada vez mais distais. Sabe-se que o diâmetro necessário para haver penetração das partículas na traquéia é de 10 a 20 µ, e aquelas abaixo de 2 µ podem atingir bronquíolos respiratórios e parênquima pulmonar.
Existem dois mecanismos de depuração para proteção das vias aéreas com relação à entrada de partículas procedentes do meio externo. O primeiro é o clearance mucociliar, através do qual os movimentos ciliares impulsionam, no sentido cranial, uma fina camada de muco com partículas a serem depuradas. A tosse, ocorrendo por meio de ato reflexo, é o segundo mecanismo envolvido neste sistema de proteção das vias aéreas inferiores, podendo ser voluntária ou involuntária.
Os principais benefícios da tosse são: eliminação das secreções das vias aéreas pelo aumento da pressão positiva pleural, o que determina compressão das vias aéreas de pequeno calibre, e através da produção de alta velocidade do fluxo nas vias aéreas; proteção contra aspiração de alimentos, secreções e corpos estranhos; é o mais efetivo mecanismo quando existe lesão ou disfunção ciliar, como acontece na mucoviscidose, asma e discinesia ciliar; proteção contra arritmias potencialmente fatais (ao originar aumento de pressão intratorácica)
Ato de tossir
O ato de tossir está sob controle voluntário e involuntário, e consiste das fases inspiratória, compressiva e expiratória, seguindo-se a fase de relaxamento.(1)
Quanto maior a fase inspiratória, maior será a eficácia da tosse. Assim, uma inspiração profunda permite um maior volume torácico e dilatação dos brônquios, o que torna mais eficiente a segunda fase. Na fase compressiva existe fechamento da glote por cerca de 0,2 segundos, e ativação do diafragma e dos músculos da parede torácica e abdominal que, aumentando a pressão intratorácica até 300 mmHg, comprimem as vias aéreas e os pulmões. Na fase expiratória há uma abertura súbita da glote com saída do ar em alta velocidade, podendo atingir fluxos de até 12 L/s, ocasionando o som característico da tosse. O fluxo expiratório na última fase da tosse é gerado mesmo mediante pequenas variações de pressão positiva intratorácica. Assim, a realização da tosse efetiva pode se dar mesmo em situações nas quais sejam obtidas pressões bem abaixo das que podem ser produzidas pela musculatura expiratória.(2) Na fase de relaxamento há relaxamento da musculatura e retorno das pressões aos níveis basais. Dependendo do estímulo, essas fases podem resultar em tosse de intensidade leve, moderada ou grave.
Mecanismos de suspensão ou de diminuição da efetividade da tosse
São mecanismos de supressão ou de diminuição da efetividade da tosse: a presença de anormalidades ou alterações no arco reflexo, que podem tornar os receptores ineficazes ou pouco efetivos, principalmente após estimulação repetitiva, o que pode ser observado em crianças ou idosos que aspiraram corpos estranhos e apresentam muita tosse nos primeiros dias e depois diminuição ou cessação do ato de tossir (crianças com retardo de desenvolvimento neuropsicomotor grave e que apresentam aspiração de líquidos podem apresentar pouca tosse depois de um tempo prolongado de aspiração); uso de medicamentos sedativos e narcóticos; dano decorrente de aumento de pressão sobre o centro da tosse (tumores de sistema nervoso central e hipertensão intracraniana); doenças neuromusculares, pela menor capacidade de mobilizar o ar na fase inspiratória, e comprometimento da musculatura respiratória expiratória; cirurgias abdominais e torácicas; anomalias da laringe com ineficácia de abertura da glote (paralisia de cordas vocais); e ineficácia de abertura da glote por procedimentos médicos (traqueostomia, tubo nasotraqueal).
O mecanismo de produção de tosse pode ser alterado, acarretando redução da velocidade de fluxo e de pressões necessárias para que se torne um real mecanismo de defesa das vias aéreas.
Outro importante fator determinante da eficácia da tosse é a velocidade do fluxo aéreo produzido na fase expiratória. A remoção do muco depende também da obtenção de elevada velocidade do gás, que pode atingir aproximadamente 2.500 cm/s, o que favorece a suspensão de partículas do muco no lúmen da via aérea. Propriedades reológicas do muco podem também interferir na capacidade de mobilizá-lo pela tosse.(3)
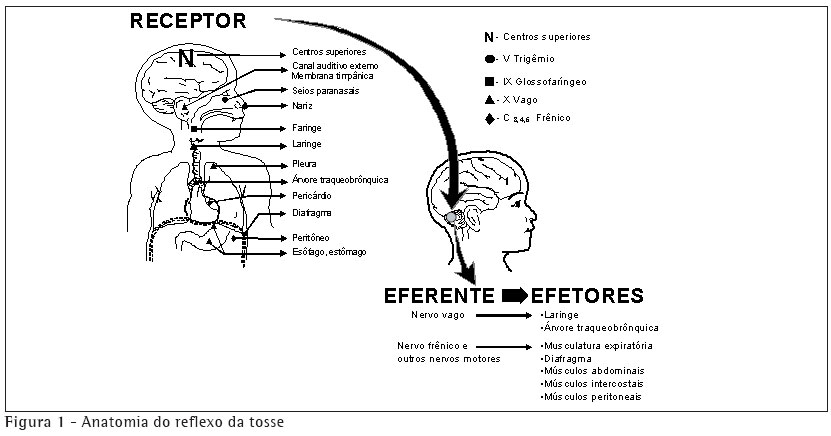
Anatomia e neurofisiologia do reflexo da tosse
O reflexo da tosse envolve cinco grupos de componentes: receptores de tosse, nervos aferentes, centro da tosse, nervos eferentes e músculos efetores.
O mecanismo da tosse requer um complexo arco reflexo iniciado pelo estímulo irritativo em receptores distribuídos pelas vias aéreas e em localização extratorácica. O início deste reflexo dá-se pelo estímulo irritativo que sensibiliza os receptores difusamente localizados na árvore respiratória, e posteriormente ele é enviado à medula.
Os receptores da tosse podem ser encontrados em grande número nas vias aéreas altas, da laringe até a carina, e nos brônquios, e podem ser estimulados por mecanismos químicos (gases), mecânicos (secreções, corpos estranhos), térmicos (ar frio, mudanças bruscas de temperatura) e inflamatórios (asma, fibrose cística). Também podem apresentar receptores para tosse a cavidade nasal e os seios maxilares (nervo trigêmio aferente), a faringe (nervo glossofaríngeo aferente), o canal auditivo externo e a membrana timpânica, a pleura, o estômago (nervo vago aferente), o pericárdio e diafragma (nervo frênico aferente), e o esôfago.(4) Os receptores de tosse não estão presentes nos alvéolos e no parênquima pulmonar. Portanto, um indivíduo poderá apresentar uma pneumonia alveolar com consolidação extensa, sem apresentar tosse.
Os impulsos da tosse são transmitidos pelo nervo vago até um centro da tosse no cérebro que fica difusamente localizado na medula. Até hoje não se conhece o local exato do centro da tosse.(6) O centro da tosse pode estar presente ao longo de sua extensão, já que ainda faltam evidências significativas capazes de definir sua localização precisa no encéfalo (Figura 1).(3)
Os receptores da tosse pertencem ao grupo dos receptores rapidamente adaptáveis, que representam fibras mielinizadas, delgadas e contribuem para a condução do estímulo, mas ainda permanece não esclarecido seu potencial de indução de broncoconstricção.(5-6)
Os receptores rapidamente adaptáveis têm a característica de sofrerem rápida adaptação perante a insuflação pulmonar mantida por cerca de 1 a 2 segundos, e são ativados por substâncias como tromboxane, leucotrieno C4, histamina, taquicininas, metacolina e também pelo esforço inspiratório e expiratório com a glote fechada. Agem sinergicamente com outros subtipos de nervos aferentes para gerar tosse.
Receptores de adaptação lenta ao estiramento também participam do mecanismo da tosse de forma ainda não definida.(7)
Outro grupo de nervos aferentes envolvidos no mecanismo da tosse é o composto pelas fibras C, as quais não são mielinizadas, possuem a capacidade de produzir neuropeptídeos, têm relativa insensibilidade à distensão pulmonar e se ativam pelo efeito da bradicinina e da capsaicina. Terminações das fibras C brônquicas ou pulmonares mediam broncoconstricção. No entanto, o real papel das fibras C na fisiopatologia da tosse tem sido alvo de discussões na literatura, já que o transporte dos estímulos da tosse ocorre preferencialmente através de fibras mielinizadas.(8) Há indícios de que as fibras C brônquicas possam inibir o reflexo da tosse. Os receptores rapidamente adaptáveis interagem com estas fibras, que geram inflamação neurogênica em resposta ao seu próprio estímulo (ácido cítrico, tabagismo, bradicinina) e, por sua vez, passam a liberar taquicininas, as quais ativam os receptores rapidamente adaptáveis. Este ciclo induz tosse na dependência do grau de ação nestes receptores, já que mediante estímulo leve poderá potencializá-la por mecanismo local e, sendo o mesmo mais intenso, pode inibi-la por ação reflexa central.(9)
Em regiões basais do epitélio respiratório encontram-se terminações nervosas, principalmente do tipo sensitivas, capazes de mediar inflamação neurogênica e liberar neuropeptídeos (taquicininas) como a substância P, neurocinina A e peptídeo relacionado ao gene da calcitonina, que acarretam, além das conseqüências relacionadas ao processo inflamatório, a produção de tosse.(9)
Mecanismos inflamatórios
As principais causas de tosse crônica podem guardar entre si a característica comum de haver envolvimento inflamatório incidindo nas vias aéreas. Isso foi verificado pela existência de maior número de mastócitos e eosinófilos nos pacientes não asmáticos e com tosse crônica do que nos controles utilizados. Foi também observada elevada concentração de eosinófilos em lavado broncoalveolar nos portadores de tosse variante da asma e nos asmáticos propriamente ditos, quando comparados ao grupo controle.(10)
A inflamação da mucosa brônquica tem sido confirmada também por biópsia nos portadores de tosse crônica sem correlação com as etiologias mais comuns, como asma, doença do refluxo gastresofágico, síndrome do gotejamento pós-nasal, bronquite crônica, bronquiectasias ou uso de inibidores da enzima conversora de angiotensina. Diante da negatividade da investigação para as causas mais comuns, de acordo com as previamente mencionadas, deve-se considerar a possibilidade de se incluir, dentre os diagnósticos diferenciais, a bronquite eosinofílica, tosse variante da asma e a bronquite linfocítica, por ordem de freqüência. Em tais patologias indutoras de tosse crônica está presente o componente inflamatório, com predomínio eosinofílico ou linfocítico, na dependência da etiologia.(11)
Destarte, a fisiopatologia da tosse crônica reúne um grupo de anormalidades que interferem no delicado arco reflexo, ativando receptores de fibras aferentes, notadamente relacionadas ao nervo vago. Os receptores rapidamente adaptáveis e as fibras C modulam a resposta com participação de centros mais elevados, ainda pouco definidos.
As vias aéreas são freqüentemente colocadas em contato com elementos estranhos ao seu meio. Por isso, o papel da resposta inflamatória brônquica é identificável e preponderante para o entendimento desse importante sintoma que, possivelmente, se correlaciona à lesão epitelial com conseqüente exacerbação da sensibilidade das terminações nervosas aos estímulos.(11) No entanto, esta afirmativa ainda carece de maior comprovação.
Ressaltamos que a compreensão dos mecanismos fisiopatológicos auxilia na realização do diagnóstico diferencial dentre as diversas causas de tosse, bem como no estabelecimento do planejamento terapêutico, o que favorece a obtenção de melhores respostas clínicas.
TOSSE AGUDA
Apesar da falta de estudos prospectivos com grande casuística, a experiência clínica indica que as maiores causas de tosse aguda são as infecções virais das vias aéreas superiores, em especial o resfriado comum, e das vias aéreas inferiores, com destaque para as traqueobronquites agudas.(12) Outras causas comuns são as sinusites agudas, exposição a alérgenos e irritantes, e exacerbações de doenças crônicas como asma, doença pulmonar obstrutiva crônica (DPOC) e rinossinusites. Além dessas entidades com baixo risco de complicações, outras doenças potencialmente graves como pneumonias, edema pulmonar por insuficiência ventricular esquerda, embolia pulmonar e exacerbações graves de asma e DPOC podem manifestar-se com tosse aguda e, ao contrário das causas anteriores, necessitam de intervenção precoce devido ao risco de complicações (Quadro 1).
A seguir descrevermos as características das principais causas de tosse aguda.
Resfriado comum
O diagnóstico é altamente sugestivo em pacientes com doença das vias aéreas superiores caracterizada predominantemente por tosse, sintomas nasais como rinorréia mucosa ou hialina, espirros, obstrução nasal e drenagem pós-nasal de secreções, concomitantes a lacrimejamento, irritação da garganta, ausculta pulmonar normal, com ou sem febre.(13)
Na etiologia estão envolvidos mais de 200 vírus, em especial rinovírus, coronavírus, parainfluenza, vírus respiratório sincicial, adenovírus e enterovírus.
Quanto à fisiopatogenia, há gotejamento nasal posterior e aumento da sensibilidade dos receptores aferentes das vias aéreas inflamadas.
Com relação à propedêutica, em estudos tomográficos o acometimento dos seios da face aproxima-se de 80%, e as alterações usualmente são indistinguíveis daquelas da sinusite bacteriana.(14) Estas anormalidades resolvem-se espontaneamente em menos de vinte dias, inclusive nos casos com níveis hidroaéreos. Por este motivo, não são indicados estudos de imagem, especialmente radiografia dos seios da face, na primeira semana de resfriado.
Os anti-histamínicos de primeira geração associados a descongestionantes de longa duração são os medicamentos mais eficazes para o tratamento.(15) Antitussígenos periféricos, expectorantes e mucolíticos têm pouco valor no tratamento da tosse aguda.(16-17) Os antibióticos não devem ser usados de rotina, apesar da grande dificuldade de diferenciação entre resfriado e sinusite bacteriana, e desta complicar o resfriado em 1% a 5% dos casos.
Traqueobronquite aguda
A traqueobronquite aguda é responsável por mais de 10 milhões de consultas médicas por ano nos EUA. Apesar de todos os avanços na área da saúde, persiste como um dos maiores motivos de uso desnecessário de antibióticos.
O diagnóstico provável dá-se com o paciente com infecção respiratória aguda manifestada predominantemente por tosse, com ou sem expectoração, que pode ou não ser purulenta, com duração inferior a três semanas, e sem evidência clínica e/ou radiológica de resfriado comum, sinusite, exacerbação da DPOC ou crise de asma.(18)
A etiologia é viral na maioria dos casos, especialmente por influenza A e B, parainfluenza e vírus respiratório sincicial. Em menos de 10% das bronquites agudas são identificadas bactérias e nestes casos as mais comuns são o Mycoplasma pneumoniae, Chlamydophila pneumoniae e ocasionalmente a Bordetella pertussis.
A traqueobronquite aguda pode causar obstrução do fluxo aéreo e hiperresponsividade brônquica transitórias, com duração inferior a seis semanas, em até 40% dos pacientes.
Quanto ao tratamento, não existe medicação eficiente para a tosse da bronquite aguda. Os antitussígenos têm pequeno efeito e os mucolíticos não são indicados.(16) Broncodilatadores podem ser úteis se houver indícios clínicos ou funcionais de obstrução do fluxo aéreo. Estão indicados os macrolídeos em situações especiais como epidemias por atípicos e/ou quadro clínico sugestivo de coqueluche, contato com infectados, tosse emetizante e guincho, com duração de sintomas inferior a duas semanas.
Sinusite aguda
A rinossinusite aguda viral é pelo menos vinte vezes mais freqüente do que a bacteriana e ambas são causas comuns de tosse aguda.(19) O acometimento dos seios da face é comum nos resfriados, gripes e exacerbações das rinites. A rinossinusite bacteriana complica de 1% a 5% das infecções virais de vias aéreas superiores.
A suspeita de rinossinusite bacteriana deve ocorrer quando os sintomas de uma virose das vias aéreas superiores pioram após o quinto dia ou persistem por mais de dez dias.(19-20)
A presença de dois ou mais sinais maiores ou de um sinal maior e dois menores são altamente sugestivos de sinusite aguda.(21-22) São sinais maiores: cefaléia, dor ou pressão facial, obstrução ou congestão nasal, secreção nasal ou pós-nasal purulenta, hiposmia ou anosmia, e secreção nasal ou pós-nasal purulenta ao exame. São sinais menores: febre, halitose, odontalgia, otalgia ou pressão nos ouvidos e tosse.
O valor da radiografia de seios da face é controverso. Ela não é acurada para várias regiões da face, tem pouca utilidade para diferenciar infecção bacteriana de viral ou alterações alérgicas, e baixa relação entre custo e benefício, mesmo nos casos em que existe dúvida diagnóstica após história e exame físico.(19,23)
Não há necessidade de tratamento da sinusite viral que apresenta sintomas leves e resolução espontânea. Para as sinusites bacterianas preconiza-se amoxacilina por sete a dez dias. Dependendo da resistência local, evolução e uso prévio de antibióticos, podem ser usados amoxacilina com clavulanato, macrolídeos, cefalosporina de segunda geração e até quinolonas respiratórias (moxifloxacina e levofloxacina).(23) A solução salina isotônica ou hipertônica e os vasoconstrictores sistêmicos podem ser usados por poucos dias. Os corticosteróides orais devem ser reservados para casos mais graves, com grande edema das mucosas e por curto período de tempo, inferior a sete dias.
Gripe
O diagnóstico da gripe não é difícil quando o paciente apresenta síndrome aguda caracterizada por manifestações constitucionais como febre alta, calafrios, prostração, fadiga, mialgia, cefaléia, sintomas de vias aéreas superiores e inferiores, com destaque para tosse e coriza, e sintomas oculares como lacrimejamento, fotofobia e hiperemia das conjuntivas. Em algumas situações pode ser difícil diferenciar a gripe da sinusite bacteriana aguda e pneumonia, principalmente quando há rinorréia e/ou expectoração purulenta. Em caso de dúvida, deve-se realizar hemograma, dosagem de proteína-C e exames de imagens para esclarecimento do diagnóstico.
As causas mais importantes da gripe são os vírus influenza A e B, especialmente em surtos epidêmicos.
O tratamento é fundamentalmente sintomático, com hidratação oral e uso de antitérmicos e analgésicos. Anti-histamínicos de primeira geração associados a descongestionantes podem ser úteis nos casos de tosse com drenagem pós-nasal. Antitussígenos e anti-inflamatórios têm pouco valor terapêutico.
Exacerbação de doença pré-existente
Na avaliação do paciente com tosse aguda é fundamental identificar, através da história clínica, exame físico e quando necessário de propedêutica, casos de tosse devidos a crise de asma, exacerbação da DPOC, bronquiectasias infectadas e descontrole de rinossinusopatia.
As exacerbações da DPOC devidas a traqueobronquites bacterianas caracterizam-se pela piora da dispnéia, mudança do aspecto do escarro para purulento e aumento do volume da expectoração. Na DPOC leve ou moderada, em pacientes com poucas exacerbações por ano, os agentes etiológicos mais freqüentes são: Haemophilus influenzae,Streptococcus pneumoniae e Moraxella catarrhalis. Nos pacientes graves, com co-morbidades ou muitas exacerbações, predominam as infecções por Gram-negativos entéricos, pseudomonas e S. pneumoniae resistente a penicilina.(24)
O tratamento da exacerbação infecciosa da DPOC inclui o uso de broncodilatadores, corticosteróides, oxigênio e antibióticos. O uso racional de antibióticos na traqueobronquite da DPOC baseia-se na sua gravidade, presença de co-morbidades e número de exacerbações por ano:(24) quadro leve a moderado, sem outras co-morbidades e poucas exacerbações por ano - b-lactâmico associado a inibidor de b-lactamase, cefuroxima ou macrolídeo; quadro leve a moderado, com co-morbidades ou muitas exacerbações por ano - antibióticos anteriores mais moxifloxacino, levofloxacina, ou telitromicina; quadros graves, com ou sem co-morbidades e com muitas exacerbações por ano - moxifloxacino, levofloxacina, gatifloxacina ou ciprofloxacino (suspeita de pseudomonas).
Exposição a fatores irritantes ou alérgicos
Na avaliação de pacientes com tosse aguda é fundamental pesquisar a exposição a fatores alérgicos, ambientais ou ocupacionais que tenham relação temporal com o início ou piora da tosse. O afastamento da exposição, quando não houver doença respiratória pré-existente, como asma ou rinite, pode tornar desnecessário o uso de medicamentos para controle dos sintomas.
Uso de medicamentos capazes de causar tosse
É essencial identificar o uso de medicamentos capazes de causar tosse como os inibidores da enzima conversora da angiotensina (captopril, enalapril, etc) e os beta-bloqueadores. Os primeiros, por causarem tosse irritativa, sem expectoração em 10% a 20% dos seus usuários, que geralmente é diagnosticada antes de três semanas de uso. E os b-bloqueadores, inclusive na forma de colírios, por piorarem a obstrução das vias aéreas de pacientes com asma ou DPOC, e causarem tosse com ou sem dispnéia e chiado.
Em geral, a tosse causada por medicamentos melhora em poucos dias após a suspensão dos mesmos. Quando necessário, deve-se utilizar broncodilatadores e/ou corticosteróides.
Doenças potencialmente graves
As doenças potencialmente graves, como pneumonia, edema pulmonar cardiogênico, crise grave de asma ou DPOC, e embolia pulmonar, geralmente não são difíceis de serem diagnosticadas quando causam tosse, uma vez que raramente se manifestam isoladamente por este sintoma. O sucesso do manejo depende da instituição de propedêutica adequada e terapia específica para cada doença.
Tosse subaguda
No I Consenso Brasileiro sobre Tosse realizado em 1997, tosse com duração superior a oito semanas era classificada como crônica.(13) Aplicando-se o algoritmo de manejo proposto o sucesso terapêutico chegava a mais de 90% (Quadro 2).
No Consenso Norte-Americano de Tosse publicado em 2006 foi proposta nova classificação na qual a tosse com duração superior a três e inferior a oito semanas foi definida como tosse subaguda.(12) Os autores deste documento destacam a ausência de publicações sobre a etiologia da tosse subaguda e reafirmam que as orientações de manejo são baseadas na opinião de seus integrantes.
Segundo a diretriz norte-americana, uma das causas mais comuns de tosse subaguda é a tosse pós-infecciosa, ou seja, aquela que acomete pacientes que tiveram infecção respiratória recente e não foram identificadas outras causas. Uma vez afastada a etiologia pós-infecciosa, o manejo será o mesmo da tosse crônica.
Tosse pós-infecciosa
O diagnóstico é realizado por exclusão, e devem ser considerados três aspectos fundamentais:(3) tosse com duração superior a três e inferior a oito semanas; avaliação clínica detalhada sem identificação de uma causa; história de infecção das vias aéreas nas últimas três semanas.
A fisiopatogenia é multifatorial, com extensa inflamação e lesão epitelial das vias aéreas, com ou sem hiperresponsividade transitória. Outros fatores que podem contribuir são a drenagem pós-nasal, acúmulo de secreções nas vias aéreas inferiores e agravamento de refluxo gastresofágico devido a alterações no gradiente pressórico tóraco-abdominal durante a tosse.
A etiologia relaciona-se, em geral, a infecções virais, ocasionalmente após infecções por B. pertussis, M. pnuemoniae e C. pneumoniae.
A tosse em geral é auto-limitada e resolve-se em poucas semanas. Não há tratamento específico.
Deve-se considerar o uso de brometo de ipratrópio e corticosteróides por via inalatória.(20) Em casos mais intensos, com grande repercussão na qualidade de vida, deve-se testar o efeito de prednisona ou prednisolona a 30 a 40 mg por dia, por cinco a sete dias.(25) O uso de antibióticos deve ser reservado para casos em que haja alta probabilidade de infecção bacteriana, como nos surtos de traqueobronquite por micoplasma. Diante de um caso de coqueluche, só se justifica o uso de macrolídeo se a tosse tiver duração inferior a catorze dias (tosse aguda).
HISTÓRIA CLÍNICA E EXAME FÍSICO DO PACIENTE COM TOSSE CRÔNICA
Uma história clínica cuidadosa permite um diagnóstico clínico na maioria das vezes, sem a necessidade de investigação adicional ou de tentativas terapêuticas, sendo esta anamnese e o exame físico a primeira etapa na investigação da tosse crônica. Estes dois instrumentos têm sido úteis no diagnóstico da tosse em até 70% dos casos.(26-27) No Brasil, dois estudos relatam valores semelhantes, um em um centro terciário(28) e outro em um hospital geral.(29)
A história de tabagismo e a quantidade e características da expectoração devem ser muito bem detalhadas. A tosse crônica em fumantes de cigarro é dose-relacionada(30) e pode ser acompanhada de expectoração mucóide ou mucopurulenta, como resultado da bronquite crônica, ou pode ser seca como resultado dos efeitos irritantes da fumaça do cigarro.
Exames de função pulmonar podem revelar sinais de obstrução ao fluxo aéreo. A produção de volumes significativos (mais de uma xícara por dia) de expectoração pode sugerir algumas patologias. A mais comum delas é a bronquiectasia, em que freqüentemente as secreções são purulentas e relacionadas com a mudança postural. O exame físico pode revelar baqueteamento digital, halitose e estertores localizados ou difusos, além de sinais de obstrução ao fluxo aéreo. O diagnóstico destas causas de tosse produtiva é normalmente direto, e estratégias para intervenção e tratamento estão bem definidas.(31)
A tosse seca ou pouco produtiva é um dos maiores desafios diagnósticos. Uma história de terapia com inibidores de enzima de conversão da angiotensina ocorre apenas em até 15% de pacientes usuários de enzima de conversão da angiotensina que desenvolvem tosse seca logo após o início da terapia.(32) A tosse normalmente diminui com a cessação do tratamento, mas a resolução completa pode demorar vários meses e pode persistir em uma pequena minoria de pacientes por longo tempo.
A infecção respiratória de vias aéreas superiores é acompanhada freqüentemente por tosse que normalmente diminui rapidamente com o passar do tempo.(33-34) Porém, em indivíduos previamente hígidos, esta tosse seca pode persistir por longo tempo após a infecção.(35)
Vários estudos mostraram que em indivíduos não fumantes, com radiografia de tórax normal e que não estejam utilizando enzima de conversão da angiotensina, a tosse normalmente é ocasionada por três condições, asma, rinossinusite ou a doença do refluxo gastresofágico, e duas causas podem estar presentes no mesmo indivíduo.(36-37) Sintomas sugestivos destas doenças podem estar ausentes, mas importantes informações na história freqüentemente não são reconhecidas. Alterações no exame físico são raras nestes pacientes com tosse crônica.
Dispnéia, opressão no peito, chiado e cansaço fácil, além da tosse, sugerem fortemente o diagnóstico de asma, mas estes sintomas podem estar completamente ausentes e esta condição denomina-se, então, tosse variante de asma. Variabilidade do pico de fluxo nas medidas diárias e exacerbação noturna são sinais muito sugestivos desta condição.
A tosse pode ser estimulada pelo exercício e/ou contato com ar frio, mas isto também acontece com pacientes não asmáticos. O chiado pode ser encontrado no exame físico, mas freqüentemente é ausente nos pacientes com tosse variante de asma. No Brasil, um estudo não encontrou relação entre as respostas positivas a um questionário de tosse e o tratamento em pacientes com tosse variante de asma.(38)
A presença de rinossinusite pode ser sugerida por uma história de obstrução ou congestão nasais, rinorréia, espirros, secreção purulenta, dor facial e drenagem retronasal (sensação de secreções que gotejam por trás da garganta). O exame da faringe pode revelar eritema, um "atapetamento" da mucosa da faringe posterior e a presença de secreção mucóide ou purulenta. Infelizmente, muitos sinais e sintomas faríngeos também acontecem na doença do refluxo gastresofágico.
A doença do refluxo gastresofágico pode ser suspeitada quando da presença de sintomas como dispepsia e azia, mas recentemente são reconhecidos também sintomas como voz rouca e afonia. O refluxo normalmente é causado por relaxamento passageiro do esfíncter inferior do esôfago.(35) Assim, a tosse pode acontecer durante ou após as refeições ou mesmo quando o indivíduo mantém a posição supina, dobrando-se ou inclinando-se. A tosse normalmente diminui durante o sono e ao se adotar uma postura vertical. O ato de falar ou rir muito pode precipitar o refluxo e a tosse. A doença do refluxo gastresofágico é mais comum em pacientes com sobrepeso ou obesos embora não se restrinja a eles.
Os sintomas sugestivos de asma, rinossinusite ou doença do refluxo gastresofágico estão presentes em cerca da metade dos pacientes que procuram uma clínica especializada.(37) Embora a tosse possa ser o único sintoma presente nestas condições,(39-40) não devemos deixar de realizar uma história detalhada e exame físico completos.
IMPACTO NA QUALIDADE DE VIDA
A qualidade de vida, no que se refere estritamente à saúde orgânica, e principalmente quanto às manifestações respiratórias, suscita que se considerem vários ditames essenciais para o bem estar do indivíduo. Adicionalmente se sabe que a tosse é a queixa respiratória que conduz mais freqüentemente o indivíduo a atendimento médico.
Quatro estudos longitudinais(41-44) documentaram que a tosse constitui uma das causas mais importantes de subversão da qualidade de vida humana. Além desses quatros trabalhos, neste corrente ano, publicou-se excelente revisão sobre complicações da tosse.(45)
Em ordem cronológica, o primeiro estudo citado foi o Sickness Impact Profile, publicado em 2002,(4¹) o qual enfatizou queixas não específicas para certas doenças ou disfunções e, em contrapartida, utilizou um critério no qual se quantificava o desempenho das atividades usuais de cada dia. As disfunções relacionadas com doenças, em pacientes com tosse crônica, é mais provavelmente psicológica em sua patogenia.(42) Enquanto o Sickness Impact Profile não tiver sido testado psicotecnicamente para qualificar os efeitos da tosse, esse documento, que utilizou a intervenção "com tratamento", antes e depois, deixa a conclusão de que a tosse crônica estava associada a uma deterioração significativa na qualidade de vida do paciente, e que a disfunção relacionada à doença era mais provavelmente devida a fatores psicológicos.(43)
O segundo estudo utilizou um questionário valorizando a qualidade de vida e foram identificadas as 28 razões mais comuns que conduziam o paciente a procurar o atendimento médico por causa da tosse.(42) Configurou-se uma ferramenta confiável e válida na avaliação do impacto da tosse aguda e crônica em adultos, e um método válido para se determinar a eficácia de esquemas de tratamento da tosse crônica.
A comparação dos escores do questionário obtidos de tossidores crônicos e agudos mostrou que, enquanto os escores eram similares entre si, eles eram, ambos, significativamente mais altos do que aqueles do grupo controle e fumantes que não se queixavam da tosse.
Comparando-se com os indivíduos controles, os pacientes com tosse crônica queixavam-se significativamente mais de: sintomas físicos (por exemplo, perda do apetite, tontura, sudorese, rouquidão, dispnéia, insônia, dores no corpo e exaustão); sintomas psicossociais ("a família não consegue tolerá-los", dificuldade de falar ao telefone, embaraço, perturbação porque outros pensam que haja algo errado); perturbação no desempenho funcional (por exemplo, ausências prolongadas de habilidades para certas atividades, dificuldade de engajar-se em grupos e por isso obrigados a mudar o estilo de vida); eventos que afetavam adversamente seu bem estar emocional (por exemplo, temor excessivo de contrair tuberculose ou síndrome da imunodeficiência adquirida); sintomas físicos importantes (por exemplo, enjôo no estômago e vômitos); e temores pessoais de insegurança e hipocondria (temor de possuir alguma doença grave).
O terceiro estudo, realizado em Leicester, que se dedicou à avaliação psicométrica, foi válido e não introduziu alterações significativas.
O quarto estudo, que dispôs de grupo controle com fumantes que não tossiam, revelou que as mulheres com tosse crônica mais freqüentemente procuravam o médico e temiam estar doentes por razões menos graves do que os homens.
Em conjunto, as mulheres em geral apresentam limiar para surgimento da tosse mais baixo que os homens. As mulheres com tosse crônica são inclinadas a procurar mais atendimento médico do que os homens, porque parecem ser mais atentas por apresentarem desconforto por incontinência urinária, o que provoca repercussão psicossocial como, por exemplo, temor de engravidar.
ASMA E TOSSE
A asma é uma das principais causas de tosse crônica em adultos não tabagistas
(24% A 29%).(27, 46)
Usualmente a tosse é acompanhada de dispnéia e chiado no peito em pacientes com asma, entretanto, em alguns indivíduos, a tosse pode ser o único sintoma da doença. Esta condição é conhecida como tosse variante de asma (TVA).(46)
O reconhecimento da TVA no diagnóstico diferencial de tosse crônica, portanto, é muito importante, embora seus mecanismos fisiopatológicos ainda não sejam completamente entendidos.
Pacientes com TVA parecem ser um subgrupo distinto de asmáticos, com também distintas características.(46)
Estes indivíduos apresentam receptores da tosse mais sensíveis a diferentes substâncias inaladas quando comparados a asmáticos e pessoas normais,(47-48) porém demonstram um grau de hiperresponsividade à metacolina menos intenso do que o observado em pacientes com asma.(49)
As alterações inflamatórias das vias aéreas de pacientes com TVA são semelhantes às encontradas na asma: infiltração eosinofílica e espessamento subepitelial da mucosa brônquica, provocando remodelamento das vias aéreas.(10, 50-51)
O fator de crescimento endotelial vascular é um dos mais potentes indutores da proliferação celular endotelial, além de aumentar a permeabilidade vascular de proteínas plasmáticas, contribuindo para a fisiopatogenia da asma. Um estudo recente, com o objetivo de examinar os níveis de fator de crescimento endotelial vascular em pacientes com TVA, analisou amostras de escarro induzido de doze controles, dezesseis pacientes com TVA e dezesseis pacientes com asma. Observou-se que os níveis de fator de crescimento endotelial vascular foram significativamente maiores nos portadores de asma e TVA quando comparados aos controles. Além disso, foram significativamente maiores em asmáticos do que em pacientes com TVA, podendo ser esta a diferença responsável pelas características distintas das duas patologias, já que o processo inflamatório é similar.(52)
Os pacientes com TVA freqüentemente apresentam exame físico e função pulmonar normais. O diagnóstico de TVA pode ser feito através de um teste de broncoprovocação com metacolina positivo, mas o diagnóstico definitivo somente ocorrerá após resolução da tosse com um tratamento específico para asma.(46, 53)
Alguns autores, com o objetivo de comparar a prevalência e o nível de resposta máxima de platô à metacolina na TVA e asma, estudaram 83 pacientes com TVA e 83 pacientes com asma. Observaram que os níveis de resposta máxima das vias aéreas, na curva dose-resposta da metacolina, foram significativamente menores em portadores de TVA quando comparados aos asmáticos. Pacientes com TVA apresentam com mais freqüência um platô na curva dose-resposta da metacolina. Os asmáticos apresentam um estreitamento progressivo das vias aéreas, sem platô.(54)
O tratamento de pacientes com TVA é semelhante ao utilizado na asma. Uma melhora parcial é obtida com o uso de broncodilatadores inalatórios, mas a resolução completa da tosse, usualmente, ocorre após oito semanas de tratamento com corticóide inalatório.(46, 55)
Em pacientes com TVA grave e/ou refratária ao tratamento inicial com corticóide inalatório, um curso curto de corticóide oral deve ser instituído, seguido do uso de corticóide inalatório.(46, 53)
A hiperresponsividade das vias aéreas à metacolina e a sensibilidade do reflexo da tosse à capsaína foram examinadas em vinte pacientes com TVA. Três dos oito pacientes que não utilizaram corticóide inalatório por longo prazo desenvolveram asma. Nenhum dos doze pacientes que utilizaram corticóide inalatório apresentou a doença. A concentração de estímulo necessária para provocar uma queda do volume expiratório forçado ao final do primeiro segundo de 20% em relação ao seu basal aumentou de 1,80 para 10,7 mg/ml em pacientes que utilizaram corticóide inalatório (p = 0,0171), mas não se alterou em pacientes que não estavam em tratamento. A concentração de capsaína necessária para provocar cinco ou mais episódios de tosse não se modificou após o uso de corticóide inalatório. Os autores concluíram que o corticóide inalatório reduz a hiperresponsividade das vias aéreas, sem alterar a sensibilidade do reflexo da tosse.(56)
Os antagonistas dos leucotrienos parecem também ser efetivos no tratamento da TVA. Alguns autores, com o objetivo de verificar a eficácia do montelukaste no tratamento da TVA, avaliaram catorze pacientes que receberam a droga ou placebo por quatro semanas. Evidenciaram que a freqüência da tosse melhorou de forma significativa a partir da segunda semana de tratamento com montelukaste. Ao final do estudo, a porcentagem média de melhora da tosse em relação ao basal foi de 75,7% no grupo do montelukaste e 20,7% no grupo do placebo.(57)
Pacientes com tosse crônica devem ser sempre investigados para a possibilidade diagnóstica de asma, já que esta é uma condição relativamente comum em que a tosse costuma estar presente. Muitas vezes, a tosse é o único sintoma encontrado nestes doentes.
ÓXIDO NÍTRICO EXALADO NO ALGORITMO DE INVESTIGAÇÃO DE TOSSE
O óxido nítrico tem sua concentração no ar exalado elevada em pacientes com asma, bronquiectasias e infecção viral aguda. Essa fração diminui com o uso de corticosteróides, refletindo redução da inflamação. Paralelamente, a inflamação das vias aéreas é um evento comum em pacientes com diagnóstico de tosse crônica que têm asma, rinossinusite, refluxo gastresofágico e tosse por enzima de conversão da angiotensina como causa básica.
A medida da concentração de óxido nítrico no ar exalado tem sido sugerida como um método simples e não invasivo de monitorar a inflamação no trato respiratório, e também por um possível papel no diagnóstico clínico de algumas situações clínicas.(58-59)
Como o diagnóstico final da causa de tosse geralmente requer procedimentos invasivos ou intervencionistas, a mensuração do óxido nítrico no ar exalado tem sido considerada como uma ferramenta potencialmente útil para a identificação da causa básica da tosse, principalmente quando esta não é tão evidente.
Estudando 38 pacientes não fumantes com tosse crônica, 44 asmáticos e 23 controles sadios, alguns autores(59) encontraram valores de óxido nítrico no ar exalado significativamente mais altos naqueles casos em que a asma foi a causa final atribuível aos sintomas, quando comparada aos controles sadios e casos não asmáticos. A sensibilidade e a especificidade do método para detectar asma usando 30 ppb como ponto de corte foram de 75% e 87%, respectivamente. Os valores preditivos positivo e negativo foram de 60% e 93%. A conclusão foi a de que valores baixos de óxido nítrico no ar exalado praticamente excluem o diagnóstico de asma, o que revela seu potencial papel no diagnóstico de tosse crônica.
A European Respiratory Society inseriu a medida do óxido nítrico no ar exalado no seu algoritmo diagnóstico de tosse crônica.(53)
TOSSE EM DOENÇA PULMONAR ABSTRUTIVA CRÔNICA
A suspeição clínica de doença pulmonar obstrutiva crônica (DPOC) baseia-se na simultaneidade de exposição ambiental (fumaça do cigarro é o principal agente) e sintomas respiratórios (sendo a tosse o mais freqüente e importante). A confirmação é feita com a realização da espirometria, cujas alterações confirmam e estadiam a doença.(60) Um dos principais motivos que levam um paciente com DPOC ao médico é a tosse crônica, permitindo então o diagnóstico da doença. Nesta situação o melhor e mais eficiente tratamento é o abandono do tabagismo ou da exposição ambiental, causadores da doença, o que leva cerca de 90% dos indivíduos a melhorarem o quadro de tosse.(61)
Pacientes com tosse crônica devem ser investigados intensivamente para se definir um diagnóstico. Tosse e produção de escarro na maior parte dos dias, por no mínimo três meses em pelo menos dois anos consecutivos, exposição a irritantes da via aérea pelo tabagismo (cigarros, charutos, cachimbo, etc), tabagismo passivo, exposição a agentes nocivos no trabalho (fumaça, vapores, etc) ou em domicílio (fogão a lenha, por exemplo) levam ao diagnóstico de bronquite crônica, na ausência de outras doenças respiratórias ou cardíacas capazes de causar tosse crônica. Nesta situação a espirometria serve para definir o diagnóstico de DPOC e estadiar a doença. Outros exames, como a radiografia de tórax, servem para afastar co-morbidades.
Primeira afirmação: o afastamento do tabaco ou dos agentes irritantes causadores de DPOC é o melhor tratamento da tosse destes pacientes (nível de evidência: bom; benefício: elevado; nível de recomendação A).
Em pacientes já diagnosticados e em acompanhamento por DPOC, o surgimento de tosse crônica ou mudança na característica da tosse usual obrigam-nos a buscar o diagnóstico causal. Deve-se lembrar de situações associadas à doença de base e que o mesmo agente etiológico de DPOC o é também do câncer de pulmão,(62) de laringe e de esôfago. Deve-se ressaltar a maior incidência de refluxo gastresofágico, tanto pela faixa etária quanto pelo maior número de medicamentos (também outra causa freqüente de tosse crônica) ingeridos pelos pacientes. Quadros infecciosos virais ou bacterianos também aparecem com destaque como desencadeantes freqüentes.
Segunda afirmação: em pacientes com DPOC estável o aparecimento de tosse crônica ou a mudança de sua característica determinam necessidade de investigar doenças associadas como agentes etiológicos, sendo que o refluxo gastresofágico, a síndrome do gotejamento pós-nasal, o uso de medicamentos e neoplasia são os principais causadores.
A tosse provocada pela exacerbação de DPOC deve ser avaliada pela presença (aumento do volume) e pela qualidade (purulência) do escarro, bem como pelo grau de piora da dispnéia (critérios de Anthonisen). Havendo a presença de pelo menos dois dos três critérios de Anthonisen o uso de antibióticos está correto. O uso de corticóide oral ou injetável está indicado em exacerbações moderadas e graves.
Os antibióticos, broncodilatadores inalados e corticóides são úteis no tratamento das exacerbações, porém seus efeitos sobre a tosse não têm sido avaliados de modo sistemático. Nesta situação, os trabalhos científicos não demonstram vantagem no uso de expectorantes, drenagem postural, fisioterapia e uso de teofilina.(63)
Em DPOC estável, trabalhos mostram que o uso de b2 agonistas de curta duração inalados, brometo de ipratrópio, teofilina oral e associação de b2 agonistas de longa duração e corticóide inalatório podem melhorar a tosse. O uso de brometo de ipratrópio inalado reduz a tosse e diminui o volume de produção do escarro.(64)
O uso de b2 agonistas de curta duração não parece interferir na tosse do paciente, porém atua na melhora da dispnéia. O uso da associação b2 agonistas de longa duração e corticóide inalado está indicado em pacientes com doença grave e com exacerbações freqüentes. O brometo de tiotrópio atua como broncodilatador, não tendo, aparentemente, efeito sobre a tosse.(64) A teofilina em DPOC estável parece diminuir a tosse e pode ser empregada, com os cuidados para se evitar toxicidade e efeitos adversos, devendo porém ser evitada na exacerbação, pelo risco de eventos adversos ser maior que o possível benefício.(65)
O uso profilático de antibióticos, corticóide oral, expectorantes, drenagem postural e fisioterapia respiratória não demonstraram efetividade no controle da tosse na DPOC e não são indicações para controle e redução da tosse nesses pacientes.
O uso de expectorantes na tosse da DPOC não encontra respaldo na literatura médica, e deve ser evitado. Alguns mucolíticos como a acetilcisteína demonstram possíveis efeitos benéficos no uso em longo prazo. Com relação aos antitussígenos, existe a necessidade de separarmos aqueles pacientes cuja etiologia da tosse não pode ser completamente curada, como nos casos de câncer sem possibilidade cirúrgica, por exemplo, nos quais o uso de antitussígenos não específicos (só para bloquear a tosse) é imperativo, daqueles em que o tratamento da causa leva ao desaparecimento da tosse, nos quais o uso de antitussígenos não específicos é desnecessário ou se dá por tempo muito curto. O uso de antitussígenos (codeína e dextrometorfano) em geral não está indicado, e quando for necessário, deve ser utilizado por curto espaço de tempo. O uso de agentes pró-tussígenos (solução salina hipertônica, amilorida) talvez tenha um efeito positivo em doenças como fibrose cística, por exemplo, porém novos estudos precisam comprovar esta possibilidade. A drenagem postural e a fisioterapia respiratória não parecem demonstrar capacidade de modificar a tosse na DPOC.
Terceira afirmação: o tratamento da exacerbação deve ser dirigido preferencialmente à eliminação do agente causal e à recuperação do estado pré-exacerbação, sendo o tratamento da causa da tosse a regra, e sua inibição a exceção.
Leis para tornar espaços públicos e ambientes de trabalho livres do cigarro devem ser estimuladas, pois existe comprovação científica de que o tabagismo passivo é capaz de causar tosse e produção aumentada de escarro, e estes sintomas são de intensidade proporcional à exposição.
EXAMES SUBSIDIÁRIOS
Testes de função respiratória
O estudo da função respiratória é antigo. O primeiro trabalho notório sobre o assunto foi publicado em Londres, Inglaterra, em 1846, por John Hutchinson, cerca de meio século antes da publicação dos princípios da radiologia e eletrocardiografia.(66)
A avaliação da função pulmonar constitui importante componente do arsenal propedêutico atual, permitindo, além do próprio diagnóstico, a abordagem da história natural de uma determinada patologia respiratória ou sistêmica, a classificação da sua gravidade e a resposta ao tratamento instituído. Sinais e sintomas pulmonares, entre eles a tosse, têm a causa freqüentemente esclarecida através do estudo da função respiratória.
Na investigação de um paciente com tosse, uma cuidadosa história clínica pode fornecer importantes pistas para o diagnóstico, sem necessidade de exames complementares. Quando há necessidade destes, os testes de função respiratória são colocados logo após o estudo radiológico na hierarquia da seqüência de abordagem diagnóstica.(53) Os testes mais úteis são a espirometria com prova broncodilatadora, os testes de provocação brônquica e o pico de fluxo expiratório seriado.
Espirometria (prova de função pulmonar)
A espirometria, indispensável na avaliação da fisiologia respiratória, é um teste que mede quanto um indivíduo inspira ou expira volumes de ar em função do tempo, devendo ser parte integrante da avaliação de pacientes com sintomas respiratórios.(67)
Vários estudos(28-46) mostram que em significativa parte dos casos de tosse crônica de causa não aparente a etiologia é a asma. Na espirometria, a detecção de obstrução ao fluxo aéreo que desaparece ou melhora significativamente após o uso de broncodilatador indica o diagnóstico de asma.(68) Cabe salientar que quando a reversão da obstrução é completa, o diagnóstico de asma é feito com segurança.
A variação significativa após o uso do broncodilatador, sem que, no entanto, seja atingida a normalidade, também é indicativa de asma. Por outro lado, pacientes com doença pulmonar obstrutiva crônica podem, também, apresentar este comportamento de resposta funcional.(69) A própria doença pulmonar obstrutiva crônica é uma das causas de tosse crônica, sendo este o sintoma mais encontrado na mesma.(70-71) Um estudo brasileiro apresentou sensibilidade de 50% e especificidade de 90% na separação de pacientes com asma e com doença pulmonar obstrutiva crônica, com volumes expiratórios forçados no primeiro segundo (VEF1) iniciais semelhantes, tendo como ponto de corte sugestivo para asma o aumento de 10% no VEF1 em relação ao valor previsto de referência.(72) Deve-se lembrar que alguns asmáticos, principalmente com grau extremo de obstrução, podem não responder agudamente ao broncodilatador.
O distúrbio ventilatório obstrutivo não é exclusivo da asma e da doença pulmonar obstrutiva crônica. Outras doenças que causam tosse, como a sarcoidose, podem apresentar limitação ao fluxo aéreo.(73)
A espirometria normal não exclui asma, sendo indicada a broncoprovocação na seqüência diagnóstica. Um achado relativamente freqüente em espirometria normal é a presença de resposta significativa ao broncodilatador (em normais, a variação do VEF1 é considerada significativa quando igual ou acima de 10% do valor previsto), a qual sugere aumento do tônus broncomotor. Nesta situação, em pacientes com correlação clínica positiva, pode ser inferido o diagnóstico de asma. Entretanto, na vigência de espirometria basal normal, ao invés da prova broncodilatadora, deve ser preferido o teste de provocação brônquica para a confirmação diagnóstica.(69)
Testes de provocação brônquica
Estes testes medem a resposta das vias aéreas quando expostas a agentes farmacológicos inalatórios que causam broncoespasmo, como metacolina, carbacol e histamina. Uma resposta broncoconstritora limitada é esperada em qualquer pessoa hígida, mas em um paciente asmático esta resposta é exagerada, sendo indicativa de hiperresponsividade das vias aéreas. Por definição, a hiperresponsividade brônquica é a resposta broncoconstritora exagerada a um estímulo broncoconstritor.(74) A hiperresponsividade brônquica também pode ocorrer em pacientes com quadro de infecção respiratória, rinite alérgica e em tabagistas assintomáticos.
O exame consiste na inalação de concentrações crescentes do fármaco broncoconstritor, sendo considerado positivo quando a queda do VEF1 atinge 20% do valor inicial. A variável principal é a dose cumulativa da substância que levou a este decréscimo funcional (PD20). Uma alternativa é o teste de provocação brônquica por esforço, para o diagnóstico de asma induzida por exercício, sendo considerada positiva, neste caso, a queda igual ou acima de 10% do VEF1 em relação ao valor inicial.(74-75)
Outra variável que pode ser aferida no teste de provocação é a queda do FIF50%, preconizada para o estudo de hiperresponsividade de vias aéreas extratorácicas. Quando ela for maior que 25%, o teste é considerado positivo. O teste positivo é relacionado com a presença de doenças crônicas das vias aéreas superiores (laringite, faringite, rinite e/ou sinusite).(76) Ainda é questionado se essas patologias causam ou são conseqüências deste tipo de hiperresponsividade.(77)
A realização do teste de provocação é preconizada na suspeita de asma como etiologia da tosse, principalmente naqueles pacientes com história clínica compatível, quando outros exames, em particular a espirometria, não estabeleceram ou eliminaram o diagnóstico.(74-75, 78)
O valor preditivo positivo do teste é elevado, mas a confirmação diagnóstica só ocorre após a melhora clínica com o tratamento da asma, visto que outras causas de tosse (tabagismo, rinossinusite, refluxo gastresofágico, bronquiectasias) também podem apresentar positividade no exame.(46, 74)
O teste também apresenta alto valor preditivo negativo, ou seja, a ausência de queda significativa do VEF1 praticamente exclui a hipótese de asma.(46,74-75,78) Em um paciente com teste negativo, e com melhora da tosse em posterior tratamento com corticóide inalado, o diagnóstico mais provável é bronquite eosinofílica não asmática.(74, 79)
Pico de fluxo expiratório seriado
O registro seriado do pico de fluxo expiratório permite a detecção de variações temporais deste parâmetro. A variabilidade do pico de fluxo expiratório intradiária maior que 15% é característica de asma, ainda que não seja critério obrigatório para o seu diagnóstico.(69) O grau de variação intradiária pode também ser utilizado na estratificação de gravidade da doença. A sensibilidade para o diagnóstico de asma é maior com os testes de provocação brônquica, mas em casos duvidosos, a adição de medidas seriadas do pico de fluxo expiratório pode adicionar sensibilidade ao diagnóstico.(74) O teste tem ainda valor em medicina ocupacional, visto que permite estabelecer variações funcionais, correlacionadas com sintomas respiratórios, decorrentes da exposição a agentes inalatórios no ambiente de trabalho.(80)
Outros testes
Em casos de suspeita de doença intersticial pulmonar como causa da tosse, a determinação dos volumes pulmonares e a prova de difusão do monóxido de carbono devem ser realizadas.
Um algoritmo adaptado(74) dos testes de função respiratória na investigação da tosse crônica é mostrado na Figura 2.
DISFUNÇÃO DE CORDAS VOCAIS
A disfunção de cordas vocais (DCV), também chamada de discinesia de laringe, é uma condição respiratória caracterizada pela adução das cordas vocais durante a inspiração e/ou no início da expiração, resultando em limitação do fluxo aéreo no nível da laringe,(81-82) sem base anatômica e não orgânica, ou seja, é uma alteração funcional, cujos sinais e sintomas clínicos podem ser confundidos com outras patologias respiratórias, principalmente asma brônquica.(81, 83)
Pela falta do substrato anatômico e por ser uma condição pouco descrita na literatura, tendo sido citada apenas em relatos de casos e pequenas séries, seu diagnóstico muitas vezes não é feito ou é tardio, pela falta de lembrança ou mesmo de conhecimento dos médicos que atendem a esses pacientes. São usadas medicações para asma de difícil controle, como corticóide oral em altas doses e mesmo imunossupressores, de maneira desnecessária, o que leva a retardo do tratamento correto, com efeitos colaterais e elevado custo financeiro do tratamento.(81, 84-85) Com apropriadas identificação e intervenção, muitos pacientes podem ter significativa melhora na qualidade de vida.(83)
Tosse crônica ocorre em cerca de 80% dos pacientes com DCV,(86) associada a outros sintomas de DCV, em particular sintomas respiratórios, havendo uma correlação importante com doença do refluxo gastresofágico (DRGE).(86-87)
Há uma variedade grande de sinonímias(84,88) que demonstram as dúvidas e dificuldades no diagnóstico desta patologia e como a estamos vendo na atualidade: disfunção de cordas vocais, asma psicogênica, asma factícia, asma laríngea, movimento paradoxal das pregas vocais, estridor de Munchasen, estridor psicogênico, estridor histérico, estridor do adolescente funcional, estridor laríngeo, obstrução funcional da laringe, adução paradoxal de cordas vocais, obstrução psicogênica das vias aéreas superiores e crupe histérico,(84) além de estridor inspiratório funcional e estridor não orgânico.(89)
A laringe tem como funções fisiológicas principais a manutenção pérvia das vias aéreas, a proteção das vias aéreas e a fonação. O reflexo da tosse e o reflexo de fechamento da glote não são importantes somente para proteção da via aérea durante a deglutição, mas também em resposta a estímulos inalatórios potencialmente nocivos. Os receptores sensitivos distribuídos na laringe, traquéia e brônquios, quando estimulados, podem desencadear constrição da laringe. Os pacientes portadores de DCV têm o reflexo de proteção da laringe aumentado a estímulos extrínsecos e intrínsecos.(87)
A verdadeira prevalência de DCV é desconhecida e sua patogênese ainda não é bem definida. Como a etiopatogenia da DCV ainda não está totalmente clara, algumas teorias tentam explicar a doença, como a teoria neurogênica, a da DRGE e da reação de conversão.(84)
Segundo a teoria neurogênica, o limiar de estímulo para produzir espasmo da glote por ativação da inervação efetora do vago estaria baixo, facilitando as crises de discinesia após infecções do trato respiratório, onde um vírus neurogênico afetaria o nervo vago, como também por desordens neurológicas que alterem o balanço autonômico da laringe.(87)
Outra teoria é a da DRGE, cuja associação com tosse crônica é bastante conhecida. Modelos animais de DRGE foram sugestivos de que pH abaixo de 2,5 induz a laringoespasmo através de um mecanismo mediado pelo vago e de sensibilização de quimiorreceptores da mucosa da laringe.(90) A irritação crônica da laringe pode ser o gatilho para a crise de DCV e a DRGE deve ser prontamente manejada nestes pacientes.
Uma terceira teoria é a de reação de conversão, daí a associação de discinesia com patologias psiquiátricas, incluindo depressão, trauma psíquico por abuso sexual, emoções intensas e estresse físico (pode ser desencadeada em atletas em competições estressantes), sendo um diagnóstico diferencial com asma induzida por exercício.
O mais aceito na literatura atual é a associação de mais de uma teoria.(91)
Os sinais e sintomas de DCV são inespecíficos e podem ser vistos em outras doenças respiratórias agudas ou crônicas. Para o diagnóstico, é requerido alto grau de suspeita clínica, sendo os sinais e sintomas mais comuns: tosse, chiado, estridor, dispnéia, rouquidão e sufocamento. Alguns pacientes referem dificuldade de deglutir ou dor na garganta e no tórax, e sintomatologia de DRGE.(83, 86)
Na anamnese chama à atenção a ausência de história pessoal e familiar de atopia. Há predominância no sexo feminino e na faixa etária de vinte a 45 anos. Entretanto, pode ocorrer em qualquer idade.(81)
A confirmação diagnóstica nem sempre é fácil. O reconhecimento de DCV em pacientes com queixas respiratórias é difícil e deve-se ter um apropriado nível de suspeita clínica. Pacientes com sintomas semelhantes aos da asma que não respondem ao tratamento adequado devem ser avaliados para a possibilidade de DCV, fazendo-se o diagnóstico precoce e evitando-se iatrogenias das drogas antiasmáticas.(83)
A DCV pode ocorrer isolada ou associada à asma brônquica persistente grave, o que dificulta mais ainda seu diagnóstico. Em torno de 40% a 50 % dos pacientes que têm DCV e que foram internados por dificuldade respiratória têm asma associada, o que quer dizer que a presença de asma não exclui o diagnóstico de DCV e vice-versa.(81)
A tosse crônica está presente em cerca de 80% dos portadores de DCV, sendo que 33% a 40% deles são portadores de DRGE.(86) Podem apresentar-se clinicamente apenas com tosse e DRGE, e a DCV deve ser considerada como causa de tosse crônica na ausência de patologia rinolaringológica ou pulmonar.(87)
Estridor aparece em menos de 20 % dos casos.(81) Quando este sintoma surge durante exercícios físicos, principalmente em atletas de elite, a DCV pode mimetizar asma induzida por exercício, o que leva a diagnóstico errado e tratamento equivocado para asma induzida por exercício, quando na verdade o que está presente é a DCV, ou mesmo coexistem as duas patologias.
Os sintomas de DCV podem ser desencadeados por problemas emocionais como estresse ou medo (relato de abuso sexual tem sido descrito nestes pacientes), esforço físico, inalação de irritantes como cigarro, perfumes, amônia, cloro, agentes de limpeza e outras substâncias químicas com odores fortes, drenagem pós-nasal devida a rinossinusopatia (alérgica ou infecciosa), DRGE, e podem ocorrer sem nenhum fator desencadeante identificado.(83) Pacientes podem descrever exacerbação dos seus sintomas com identificação do gatilho em 20% a 45% dos casos.(86)
Ocasionalmente a DCV se desenvolve em pacientes com doenças neurológicas, como a esclerose lateral amiotrófica, encefalite, má formação de Arnold-Chiari, estenose do aqueduto cerebral e desordem dos movimentos.
Os principais exames utilizados no diagnóstico de DCV são a laringoscopia e a espirometria utilizando a alça fluxo volume. Entretanto, ambos os métodos têm baixa sensibilidade, embora com alta especificidade.(82)
A nasofibrolaringoscopia com tubo flexível é o principal exame no diagnóstico da DCV,(81-82, 88) evidenciando-se obstrução de 50% ou mais da via aérea no nível da glote.(86) Deve-se, durante o exame, realizar manobras para afastar patologias neurológicas como causa da obstrução da laringe.(84) A nasofibrolaringoscopia é também utilizada para excluir os diagnósticos diferenciais de obstrução das vias aéreas superiores.
O momento do ciclo respiratório em que ocorre o fechamento paradoxal das pregas vocais na DCV mais aceito pela literatura é a fase inspiratória e/ou início da fase expiratória.(83) A laringofibroscopia é normal em 50% dos pacientes quando realizada fora das crises.(81)
A curva fluxo volume realizada durante a espirometria pode revelar obstrução das vias aéreas extratorácicas com achatamento da alça inspiratória, em cerca de 23% dos casos.(81) Pode sugerir mas não estabelecer o diagnóstico de obstrução de vias aéreas superiores.
Se estes testes não são diagnósticos em pacientes com suspeita de DCV, então é possível provocar episódio de DCV com exercício, metacolina ou frio,(88) com resultados divergentes na literatura sobre a positividade dos testes. Deve-se, concomitantemente, realizar laringoscopia e espirometria.(83)
Se os resultados de exames realizados fora da crise não estabelecerem o diagnóstico de DCV, laringoscopia e/ou espirometria durante as crises sintomáticas devem ser realizadas.(83) Entretanto, cresce na literatura a consideração de que a sintomatologia de obstrução variável extratorácica é altamente sugestiva de DCV e, quando detectada, em apropriado contexto clínico, é suficiente para o diagnóstico e início do tratamento de DCV.(83)
Uma equipe multidisciplinar deve ser envolvida no diagnóstico e na terapia dos pacientes portadores de DCV, já que podem apresentar co-fatores envolvendo a doença, em que são valorizados os sintomas.(87) No diagnóstico, conforme o quadro clínico, podem participar o pneumologista, otorrinolaringologista, endoscopista respiratório, fonoterapeuta, e psiquiatra.
Modalidades terapêuticas são individualizadas caso a caso, conforme a sintomatologia e incluem suporte respiratório, fonoterapia, terapia farmacológica (drogas anti-DRGE, antialérgicos, antidepressivos, ansiolíticos e sedativos), técnicas de relaxamento, e clara explicação da síndrome com cessação de medicamentos desnecessários e suporte emocional psiquiátrico.
Deve-se evitar o contato com irritantes químicos e substâncias alergizantes que possam desencadear crises. Em raros casos é utilizada pressão positiva contínua na via aérea (CPAP), tendo sido referido também o uso de heliox (80% de hélio e 20% de oxigênio).(87) A combinação de métodos terapêuticos é a conduta mais indicada e significativa melhora é observada em 88% dos casos quando a equipe multidisciplinar está envolvida.(86)
TOSSE CRÔNICA: BRONQUITE EOSINOFÍLICA SEM ASMA
O termo bronquite geralmente se refere a inflamação dos brônquios. Bronquite eosinofílica é um achado cardinal, porém não universal ou exclusivo da asma. Por exemplo, a bronquite eosinofílica pode estar ausente nas exacerbações da asma,(92) durante infecções bacterianas(92-93) ou virais,(94) e na asma estável de diferentes gravidades.(92, 95) Por outro lado, a bronquite eosinofílica pode estar presente na ausência de asma, em fumantes ou ex-fumantes, com ou sem doença pulmonar obstrutiva crônica,(96) e em portadores de tosse crônica sem asma.(97)
A bronquite eosinofílica sem asma como causa de tosse crônica foi descrita há apenas cerca de vinte anos.(98) A partir de então, diversas publicações têm demonstrado que a bronquite eosinofílica sem asma é uma causa comum de tosse crônica, ocorrendo em que cerca de 10% dos pacientes referidos à clínicas terciárias para investigar este sintoma.(99-100)
A bronquite eosinofílica sem asma é definida pela presença de tosse crônica em pacientes sem sintomas ou evidência objetiva funcional de asma (broncoconstricção com resposta broncodilatadora e/ou hiperresponsividade das vias aéreas), associada à presença de eosinofilia no escarro (eosinófilos = 3,0%).(99-100) Em síntese, a bronquite eosinofílica distingue-se da asma por não possuir as características fisiológicas da asma: broncoconstricção e hiperresponsividade das vias aéreas.
Quadro clínico e diagnóstico
A bronquite eosinofílica sem asma mais comumente se manisfesta como tosse seca ou produtiva que se enquadra na definição de tosse crônica, sem evidência clínica ou radiológica de ser causada por outras doenças pulmonares. Nestes pacientes, a espirometria é normal ou mostra limitação leve, sem resposta broncodilatadora e a responsividade das vias aéreas ao teste de broncoprovocação com metacolina ou histamina é normal. O diagnóstico é confirmado pela presença de eosinofilia no escarro espontâneo ou induzido. Como a tosse crônica comumente tem múltiplas causas, a bronquite eosinofílica deve sempre fazer parte do diagnóstico diferencial, mesmo em pacientes com outras causas de tosse diagnosticada (exceto asma) e, especialmente, naqueles com resposta parcial ao tratamento. Adicionalmente, uma história ocupacional detalhada é importante também para levantar a possibilidade de bronquite eosinofílica ocupacional.
Tratamento e evolução
A bronquite eosinofílica sem asma responde bem ao tratamento com corticosteróides inalados, com a eosinofilia desaparecendo do escarro em duas semanas.(101) Apesar de a história natural da bronquite eosinofílica ser controversa,(102-103) acredita-se que na maior parte dos casos ela é uma condição autolimitada(102) e que apenas uma minoria evolui para asma. Por outro lado, pacientes com tosse crônica e sem asma, que apresentem escarro sem eosinofilia (eosinófilos < 3%), não respondem ao tratamento com corticosteróides inalatórios administrados durante quatro semanas.(104) Pacientes com bronquite eosinofílica ocupacional em geral apresentam regressão do quadro quando afastados da exposição.
TOSSE PÓS-INFECCIOSA
Pacientes com tosse raramente procuram assistência médica, à exceção das crianças e dos idosos, cujos parentes são responsáveis em conduzi-los a consultar o médico.
A tosse que ocorre após infecção do trato respiratório superior e inferior é considerada tosse pós-infecciosa.
O resfriado comum é a causa mais freqüente. Caracteriza-se pela presença de sinais e sintomas referentes à via aérea superior, como rinorréia, obstrução nasal, ato de fungar e espirrar, corrimento pós-nasal, com ou sem febre, lacrimejamento, irritação da garganta, rouquidão e evidentemente tosse improdutiva seca ou com pouca eliminação de muco, com exame do tórax sem ruídos adventícios. Os sintomas com duração de menos de três semanas são considerados tosse aguda e quando ultrapassam três até oito semanas tosse subaguda. O diagnóstico é basicamente clínico. Em mais de 97% dos casos, o radiograma de tórax é normal. A tosse é conseqüente à presença do gotejamento pós-nasal, limpeza da faringe ou de ambos. A tosse nessa situação é autolimitada e resolve-se na maioria das vezes. Quando houver prostração e incômodo, o tratamento consiste no uso do maleato de dexclorfeniramina a 2 mg até quatro vezes ao dia, associado a pseudoefedrina. O brometo de ipratrópio tópico nasal pode ser usado, associado ou isolado, para alívio da rinorréia, na dose de dois jatos em cada narina três a quatro vezes ao dia. Na presença da dor e irritação intensa da faringe, deve ser prescrito naproxeno a 500 mg, três vezes ao dia, durante cinco dias. Os anti-histamínicos de última geração, não sedantes, associados ou não a pseudoefedrina, como por exemplo a loratadina, não parecem ter consistentes benefícios em controlar a tosse e outros sintomas do resfriado comum, já que esses sintomas não são histamina dependentes. Os corticosteróides também não trazem vantagens quando prescritos para aliviar os sintomas do resfriado comum.
A infecção por vírus é reconhecida como a principal causa de exacerbação de asma tanto em adultos quanto em crianças. As células das vias aéreas são o principal sítio da infecção viral e replicação, com liberação de uma série de mediadores pró-inflamatórios. O vírus parece induzir uma disfunção dos receptores muscarínicos M2 da via parassimpática, resultando na liberação de acetilcolina e maior responsividade brônquica. O vírus atua diretamente no receptor M2, ou indiretamente pela liberação de interferon-gama pelas células epiteliais e pelos macrófagos. Os corticosteróides aliviam este processo, o que sugere influência taquicinérgica.
A sinusite bacteriana aguda é a segunda grande causa da tosse aguda pós-infecciosa, muitas vezes indistinguível da rinossinusite aguda viral. Aos pacientes com rinossinusite aguda viral, que não respondem ao tratamento descrito acima, devem ser prescritos antibióticos quando apresentarem pelo menos dois dos seguintes sinais e sintomas: dor na face (maxilar), secreção nasal purulenta, anormalidade no teste da transiluminação dos seios paranasais, descoloração da secreção nasal. Não há necessidade de estudo radiológico dos seios da face para se iniciar o uso do antibiótico, cuja cobertura se faz necessária para H. influenzae e S. pneumoniae, isto é, amoxacilina associada ao ácido clavulânico, a 500 mg de oito em oito horas, por quatorze dias, ou fluoroquinolona de terceira geração (levofloxacina, gatifloxacina, moxifloxacina) em dose diária, por quatorze dias. Deve-se associar a dexclorfeniramina, com ou sem pseudoefedrina, e descongestionante nasal tópico ao antibiótico.
A tosse aguda pós-infecciosa é uma manifestação freqüente da pneumonia adquirida na comunidade. Na maioria dos casos, outros sinais e sintomas estão presentes, porém, nos idosos, necessitamos de alto índice de suspeição clínica já que muitas vezes febre, dor torácica e calafrios estão ausentes. A presença de tosse, alteração do comportamento e anormalidade no exame físico do tórax deve sempre levar à suspeita de pneumonia adquirida na comunidade e início de antibioticoterapia, após um radiograma do tórax sugestivo.
A causa mais freqüente de tosse subaguda pós-infecciosa é a infecção aguda do trato respiratório superior sem evidências de pneumonia (radiograma de tórax normal). Na verdade, é a tosse do resfriado comum ou da gripe que se prolonga por mais de três semanas. A tosse é o resultado de gotejamento pós-nasal ou limpeza da garganta, secundária à rinite. Na traqueobronquite com ou sem hiperresponsividade transitória, a tosse é secundária ao aumento e retenção de secreção secundária à inflamação em que os receptores da tosse são estimulados. A tosse pode durar semanas ou até meses pela persistência da inflamação. Uma extensa ruptura da integridade epitelial e extensa inflamação das vias aéreas superiores e inferiores ocorre nesses casos. A broncoscopia e a biópsia brônquica revelam, na infecção pelo vírus da influenza A, extensa descamação epitelial no nível da membrana basal, com aumento do percentual de linfócitos e neutrófilos no lavado broncoalveolar. O material de biópsia mostra uma bronquite linfocítica. O tratamento é o mesmo descrito acima para tosse aguda pós-infecciosa acrescida de breve curso de prednisona ou predinisolona a 30 a 40 mg/dia pela manhã, por três semanas. Nos casos de traqueobroquite por M. pneumoniae a fluticasona inalatória tem sido útil. O brometo de ipratrópio inalado parece atenuar a tosse pós-infecciosa. Derivados da codeína e o dextromertofano podem produzir alívio da tosse. Caso a tosse não desapareça num prazo de uma semana, deve-se realizar estudo radiográfico dos seios da face e, se houver espessamento da mucosa > 5mm, nível hidroaéreo ou opacificação, notadamente dos seios maxilares e/ou frontal, deverá ser prescrito descongestionante nasal (tópico) ou sistêmico e antibióticos por pelos menos três semanas, com cobertura para H. influenzae e S. pneumoniae. Naqueles doentes com tosse e presença de roncos, sibilos e estertores inspiratórios à ausculta do tórax, com radiograma de tórax normal, prescrevem-se broncodilatadores e corticosteróides inalatórios. Na presença de secreção purulenta (notadamente nas traqueobronquites) está indicado o uso de antibióticos visando ao S. pneumoniae. Nos pacientes portadores de bronquite crônica, deve-se cobrir também o H. influenzae e M. catharralis.
Muitos adultos queixam-se de tosse prolongada após infecção de vias aéreas superiores, notadamente secundária a infecção viral, com radiograma de tórax normal (freqüência de 11% a 25%). Durante epidemias de micoplasmose e coqueluxe, a freqüência aumenta para 25% a 50% em séries selecionadas. Na população geral há uma média de freqüência de 2,2% de infecções respiratórias virais por indivíduo ao ano. Crianças acima de cinco anos de idade têm de 3,8 a cinco infecções por ano por criança. As crianças em creches têm maior incidência. Os vírus respiratórios (influenza, parainfluenza, sincicial respiratório, adenovirus), o micoplasma, a B. pertussis, a Chlamydia pneumonie e a M. catharralis têm sido implicados nesses pequenos pacientes.
Caso infecção pela B. pertussis tenha sido relatada na comunidade, ou haja história recente de contato com doentes com diagnóstico firmado de coqueluche, ou na presença de sintomas característicos de coqueluche, isto é, episódios de tosse ou "quintas" com "guinchos" seguidos de expectoração mucóide, várias vezes ao dia, espasmódica, principalmente à noite, associados a sudorese abundante, exaustão, congestão das conjuntivas, turgência dos vasos do pescoço, sufocação e perda da consciência (crianças maiores), devemos considerar o diagnóstico de coqueluche. A criança entra em apnéia e sobrevém uma inspiração forçada, ruidosa e estridente, conseqüente à glote semicerrada, após uma expiração fixa. Vômitos após as crises de tosse (whooping cough) são muito comuns em qualquer idade e é um importante indício da doença em adolescentes e adultos. Não costuma haver febre. A infecção por B. pertussis é reconhecida por causar tosse persistente em crianças, adolescentes e adultos, e é conhecida como "tosse dos cem dias". Trata-se de uma infecção altamente contagiosa. Vem apresentando aumento de incidência desde os anos 1980 em todas as faixas etárias, pelo declínio imunológico da vacinação. O aumento da incidência tem ocorrido na faixa etária de dez a dezenove anos. Em um estudo prospectivo no Canadá, em 19,9% dos adolescentes e adultos com tosse pós-infecciosa a etiologia era B. pertussis.
Além das manifestações clínicas, o padrão ouro para o diagnóstico da coqueluche é o isolamento da B. pertussis por meio de cultura do material obtido de esfregaço da nasofaringe. O exame tem rendimento maior (60% a 70% de crescimento) dentro das primeiras quatro semanas da doença. O exame sorológico pelo método ELISA para demonstrar aumento de IgG antitoxina pertussis é o critério sorológico mais aceito para confirmar o diagnóstico. Um exame pareado é necessário para se afastar simples imunização de infecção, colhendo-se as amostras de soro na fase aguda e na convalescença. Aumento de quatro vezes da IgG é também consistente com a presença recente de infecção por B. pertussis. A especificidade é de 63%. A técnica da reação em cadeia da polimerase é uma promessa, com especificidade de 100%.
O antibiótico de escolha é a eritromicina, de preferência o estolato de eritromicina em doses de 40 mg/Kg/dia para crianças e 2 g/dia para adultos, ambas divididas em quatro tomadas, ou os derivados atuais da eritromicina, ou seja, claritromicina a 1 g/dia, durante dez dias, ou azitromicina a 500 mg/dia, durante cinco dias. Antitussígenos, hidratação oral e expectoração por fisioterapia respiratória estão indicados.
O doente deve ficar isolado em casa e permanecer ausente do trabalho e da escola por cinco dias após o início do uso do antibiótico. Parecem destituídos de benefícios os antitussígenos, os beta agonistas e imunoglobulinas antipertussis. Profilaxia deve ser iniciada nas duas primeiras semanas para os comunicantes.
Ensaios em adultos e crianças usando vacina antipertussis acelular, mais do que a vacina total, sugerem futuro promissor na prevenção da doença, tanto em adultos como em crianças. Um grande ensaio multicêntrico, aleatorizado, controlado, duplo cego, com vacina antipertussis acelular, numa população com idades entre quinze e 65 anos, foi realizado pelo Instituto Nacional de Alergia e Doenças Infecciosas dos EUA e publicado em 2005. A vacina foi altamente efetiva, com taxa de proteção de 92%, e muito segura. Devido ao sucesso da imunização foi recomendada a vacinação isolada (não associada à antidiftérica e à antitetânica) para adolescentes entre onze e dezoito anos de idade e idosos acima de 65 anos.
O diagnóstico de tosse crônica pós-infecciosa na maioria das vezes é de exclusão, principalmente quando secundária a infecção por vírus, com duração de mais de oito semanas.
Como descrito acima para a tosse subaguda, em crianças, os vírus respiratórios (notadamente o sincicial respiratório e o parainfluenza), o Mycoplasma pneumoniae, a Chlamydia pneumoniae e a B. pertussis têm sido implicados na etiologia da tosse crônica. A tosse crônica pode resultar de infecções repetidas. A tosse por B. pertussis ou por infecção por vírus pertussis-like pode resultar em tosse persistente prolongada.
Outras infecções na infância, de ocorrência afebril, em cuja ausculta do tórax estão presentes estertores inspiratórios, são causadas por Ureaplasma urealyticum, Cytomegalovirus, P. carinii e M. catharralis. Sarampo pode ser outra causa da tosse nessa idade, associada ou não ao quadro clássico da doença.
Nas infecções por Mycoplasma pneumoniae o diagnóstico faz-se pela presença de títulos altos de crioaglutinina, do tipo IgM e IgG, no sangue.
Não existe um teste padrão para o diagnóstico de Chlamydia pneumoniae, porém a pesquisa de anticorpos do tipo IgG e IGM pela técnica da microimunofluorescência é aceita para o diagnóstico, assim como a cultura e a reação em cadeia da polimerase.
Outras causas de tosse crônica pós-infecciosa são as bronquiectasias, sinusite crônica bacteriana, discinesia ciliar primária, fibrose cística, panbronquiolite difusa e, em nosso meio, a tuberculose pulmonar e a paracoccidioidomicose. A história clínica e o exame físico estreitam muito o diagnóstico dessas doenças.
A tosse produtiva é uma manifestação proeminente das doenças supurativas, tais como as bronquiectasias, a discinesia ciliar primária, a fibrose cística e a panbronquiolite difusa. O comprometimento do sistema de defesa predispõe à persistência da infecção bacteriana, perpetuando um ciclo vicioso de destruição e inflamação da via aérea.
O radiograma de tórax e a tomografia computadorizada do tórax e dos seios da face confirmam as hipóteses diagnósticas dessas causas, pela presença de: dilatação e espessamento brônquicos, cistos, nódulos, varicosidades, "sinal do trilho", e anel de "sinete" nas bronquiectasias; infiltrado acinar com ou sem cavidade, principalmente nos segmentos 1, 2 e 6 na tuberculose; infiltrado retículo-nodular assimétrico predominando nos campos médios e superiores de ambos pulmões com hipertransparência junto às bases pulmonares, na paracoccidioidomicose; e espessamento das mucosas, opacificação e nível hidroaéreo dos seios paranasais na sinusite bacteriana crônica.
A discinesia ciliar e a fibrose cística apresentam aspectos radiográficos de bronquiectasias e comprometimento sistêmico inerente a essas doenças. Na panbronquiolite as manifestações radiográficas mais freqüentes são a presença de bronquiectasias, bronquioloectasias, "árvore em brotamento", perfusão em mosaico de distribuição difusa e/ou com predominância junto às bases pulmonares, e também aumento do volume pulmonar.
A presença do bacilo de Koch no exame direto (esfregaço) do escarro e/ou cultura sela o diagnóstico de tuberculose pulmonar.
O isolamento do Paracoccidioides brasiliensis nas secreções pulmonares, na cultura, ou, quando de sua ausência, a imunodifusão em duplo-gel de agar ou a reação de fixação do complemento positivas atestam o diagnóstico da paracoccidioidomicose.
A tosse, na maioria das vezes, é produtiva com secreção purulenta na sinusite crônica e nas outras doenças supurativas. Na tuberculose e na paracoccdioidomicose a tosse é produtiva com secreção mucóide com ou sem a presença de raias de sangue, ou até mesmo com escarro hemático e hemoptise na tuberculose pulmonar.
A tuberculose pulmonar deve ser tratada com o esquema E-I, segundo as Diretrizes Brasileiras para Tuberculose (2004) e a paracoccidioidomicose com cotrimoxazol ou derivados azólicos.
No tratamento das bronquiectasias, além da utilização de antibióticos de amplo espectro cobrindo bactérias Gram negativas, Gram positivas e anaeróbios, inclui-se a fisioterapia respiratória, visando à drenagem e eliminação das secreções. A broncoscopia é útil na avaliação inicial, tanto para o diagnóstico etiológico (estenose, corpo estranho) quanto para ajudar na remoção das secreções. Deve-se considerar a possibilidade cirúrgica, principalmente nos pacientes com doença localizada. Antibióticos e fisioterapia permanecem como o carro chefe no tratamento das bronquiectasias.
Quanto ao tratamento da pambronquiolite, eficácia clínica tem sido freqüentemente relatada com o uso de macrolídeos por tempo prolongado.
TOSSE SAZONAL
A tosse é um sintoma sentinela de anormalidade do estado de saúde do indivíduo. Na maioria das vezes essa anormalidade está nas vias aéreas ou no parênquima pulmonar propriamente dito. A tosse que acontece associada a determinado período do ano tem a ver com a anormalidade que ocorre, principalmente, nas vias aéreas, e que é influenciada por fatores esternos próprios daquele período do ano. Assim, três são as principais causas que determinam inflamação ou irritação das vias aéreas e que são causas de tosse sazonal: alérgicas, infecciosas e poluição atmosférica.
Seja qual for a origem, inicialmente ocorre uma inflamação da mucosa nasal, provocando uma síndrome de rinite, caracterizada por um conjunto de sintomas, freqüentemente associados com gotejamento pós-nasal e tosse.(105-107) Ademais, a inflamação pode causar obstrução do complexo osteomeatal, predispondo a uma infecção bacteriana e causando sinusite. Como as vias aéreas superiores e inferiores constituem uma via aérea única, estes fenômenos, inicialmente nas vias aéreas superiores, freqüentemente evoluem e acometem as vias aéreas inferiores. Assim, mecanismos adicionais de origem e acentuação da tosse vão se ativando. Rinossinusite(108) e sinusobronquite são termos freqüentemente usados e até preferidos por alguns autores quando se referem à inflamação das vias aéreas superiores exclusiva ou associada à das vias aéreas inferiores, respectivamente.
A rinite alérgica é classificada como sazonal se os sintomas tipicamente ocorrerem em um determinado período do ano, e como perene se os sintomas ocorrerem distribuídos durante todo o ano. Polens de gramíneas e de árvores são alérgenos comuns que causam rinite alérgica sazonal. Alérgenos indoor como pó domiciliar, ácaros, proteína animal (cão, gato, barata, etc) e fungos são freqüentemente associados com rinite perene.(109)
Se a exposição for sazonal, durante a floração na primavera, por exemplo, os sintomas são preditíveis e reprodutíveis. Assim, uma tosse sazonal decorrente de rinite é diagnosticada, principalmente, pela história clínica. A associação com sintomas de asma reforça a natureza alérgica. No entanto, sintomas alérgicos sazonais podem ser difíceis de serem distinguidos clinicamente de causas não alérgicas, pois, como dito acima, outras causas podem estar envolvidas. Sintomas de rinite sazonal, em 78% dos casos são de causa alérgica. Em 68% dos casos de pacientes com rinite perene com exacerbação sazonal, a causa é alérgica.(110-111) Assim, em determinadas situações, a exemplo de pacientes que não respondem ao tratamento relacionado à causa alérgica, para um acurado diagnóstico, testes de alergia podem ser realizados.
Um estudo envolvendo mais de 18.000 indivíduos na Itália não encontrou associação entre variáveis geoclimáticas e rinite alérgica ou tosse crônica, apesar de demonstrar uma influência significativa entre variação de temperatura e sintomas asma-like.(112) Vale salientar que sintomas alérgicos sazonais são menos relevantes nos climas das regiões tropicais e subtropicais.
A origem infecciosa de sintomas respiratórios com maior incidência durante o inverno é bem conhecida, como nos surtos epidêmicos de Chlamidea pneumoniae, vírus da influenza, etc.(113) Assim, uma maior prevalência de tosse na população neste período é esperada. Outros fatores, que não os climáticos, podem influenciar o surgimento de sintomas respiratórios de origem infecciosa. Por exemplo, períodos de grandes aglomerações em cidades de apelo turístico podem ser a causa de microepidemias de infecções com envolvimento respiratório.
Finalmente, atenção deve ser dada à influência da sazonalidade e maior concentração de poluentes atmosféricos nas grandes cidades, fato já bem documentado. Assim, maiores concentrações de ozônio e de outras partículas são responsabilizadas por uma maior prevalência de tosse e declínio de volume expiratório forçado no primeiro segundo.(114)
GOTEJAMENTO PÓS-NASAL, RINITE E RINOSSINUSITE
Vários estudos confirmaram a síndrome do gotejamento pós-nasal (GPN) como a causa mais comum de tosse crônica.(20, 27, 115-117) Em uma série de 102 pacientes com tosse crônica, foi demonstrado que o GPN foi a mais freqüente causa isolada de tosse. Outro estudo comprovou a presença de GPN isolado em 35% dos pacientes com tosse crônica, sem hiperresponsividade brônquica.(118)
O GPN tem sido demonstrado através de vários estudos, sendo ocasionado por inúmeras afecções que acometem fossas nasais, faringe e seios paranasais.
O termo gotejamento pós-nasal vem sendo empregado nas seguintes situações: sensação de ter "algo gotejando dentro da garganta", ou de descarga pós-nasal (sinal de aspiração faríngea), em que usualmente os pacientes procedem à aspiração faríngea e então ou deglutem o catarro ou o expectoram (manifesta-se mais tipicamente em casos de sinusite crônica); necessidade freqüente de limpar a garganta (sinal de pigarrear); quando os exames físicos da nasofaringe ou da orofaringe, procedidos após o sinal de aspiração faríngea, revelam a presença de secreções mucóides ou mucopurulentas aderidas às suas paredes posteriores; quando se detecta aparência "pavimentada" (cobblestone) da mucosa da faringe ao exame físico (embora o refluxo gastresofágico possa causar achado semelhante).
O mecanismo da associação entre tosse e GPN não está claro. A tosse iniciada no trato respiratório superior geralmente é produzida pelo estímulo de terminações nervosas dos ramos do glossofaríngeo e do faríngeo (ramos do vago). Especula-se que o GPN possa causar tosse pela irritação química ou mecânica de receptores localizados na laringe e/ou faringe.
O quadro clínico dos pacientes com síndrome do GPN, além da tosse, envolve a queixa de sensação de algo gotejando na garganta, necessidade de limpar a garganta, obstrução nasal, rinorréia, aspecto pavimentoso da mucosa orofaríngea com ou sem presença de muco, rouquidão, halitose, cefaléia e, usualmente, há história prévia de rinossinusopatia. Esses achados clínicos são relativamente sensíveis, porém inespecíficos. Alguns autores, além da tosse, produtiva em 50% dos casos, encontraram como manifestações clínicas mais freqüentes o sinal do pigarrear (66,7%) e o sinal de aspiração faríngea (26,7%).(119-121)
O GPN está relacionado com processos inflamatórios como a rinite, rinossinusite e adenoidite, além de alterações anatômicas como a concha bolhosa infectada. O refluxo gastresofágico e o hábito tabágico causam GPN pelo efeito irritante do fluído gástrico refluindo na faringe.
No termo rinite está implícito um processo inflamatório da mucosa nasal. O diagnóstico clínico é baseado na presença dos seguintes sintomas: prurido, espirros, rinorréia e obstrução nasal. No Quadro 5 apresenta-se a classificação das rinites.
A resposta nasal mediada por IgE está presente nas rinites alérgicas. A intermitente é típica da primavera e do outono nos países de clima temperado, onde sintomas nasais e oculares são decorrentes da inalação de polens. A rinite alérgica persistente é decorrente da inalação de alérgenos perenes.
A rinite infecciosa é a forma de rinite mais freqüente. Decorre da proliferação de microorganismos na mucosa nasal (vírus, bactérias, fungos ou espiroquetas). Pode aparecer isoladamente ou estar associada a outras formas de rinite.
A rinite ocupacional decorre da inalação de alérgenos no exercício de algumas profissões e diminui de intensidade quando o indivíduo está fora do seu ambiente de trabalho.
A rinite medicamentosa ocorre pela utilização de drogas empregadas no manejo da própria rinite, no abuso de vasoconstritores tópicos ou drogas de uso sistêmico, principalmente aspirina e outros antiinflamatórios não hormonais e anti-hipertensivos como reserpina, metildopa, ou guanetidina, possivelmente por estas drogas interferirem na atividade alfa-adrenérgica, ou outras drogas, por mecanismos desconhecidos.
Na rinite hormonal endócrina, os sintomas nasais são decorrentes de possíveis alterações no fluxo sanguíneo nasal e/ou na reatividade glandular, como na gravidez, menopausa, puberdade ou no hipotireoidismo.
Mecanismos não mediados por IgE podem ser responsáveis por sintomas nasais nas rinites não alérgicas. A liberação de mediadores dessas células, eosinófilos ou mastócitos, que se encontram em número aumentado na mucosa nasal, muitas vezes devido a fatores precipitantes ou agravantes pouco específicos, provoca os sintomas nasais.
A rinite irritativa decorre da exposição da mucosa nasal a substâncias lesivas ao tecido, como fumaça de cigarro ou dióxido de enxofre. A rinite pode também ser induzida pela exposição da mucosa nasal ao ar frio e seco, com a liberação de mediadores dos basófilos, caracterizando-se por rinorréia clara, com congestão nasal e mínimos espirros.
Estímulos reflexos desencadeiam os sintomas nasais na rinite reflexa, como mudanças na posição do corpo, luz forte, cheiro forte e estímulo sexual, entre outros.
A rinite idiopática caracteriza-se por sintomas nasais decorrentes de instabilidade vasomotora e secretora, na ausência de causa definida.
Nas rinites relacionadas a deformidades estruturais, problemas de ordem mecânica favorecem a obstrução nasal, e podem se associar a outras formas de rinite, agravando o quadro e contribuindo para um pior prognóstico.
A investigação laboratorial deve ser realizada em todos os pacientes nos quais haja dúvidas quanto à verdadeira etiologia da rinite, assim como naqueles com manifestação perene. A avaliação laboratorial tem por finalidade diagnosticar o estado atópico e identificar o provável agente etiológico, além de outras condições muitas vezes associadas à rinite alérgica.
É importante demonstrar a presença de anticorpos IgE específicos, por meio de testes in vivo (teste cutâneo) e/ou in vitro (RAST - radioallergosorbent test).
A endoscopia nasal representa, sem dúvida, importante ferramenta diagnóstica. Pode ser realizada utilizando-se endoscópios rígidos de Hopkins e/ou endoscópios flexíveis de fibra ótica. Deve-se prestar atenção com relação à presença de anormalidades no interior do meato médio e na nasofaringe.
O objetivo do tratamento clínico da rinite é restaurar a função nasal, a fim de manter a integridade funcional de toda via aérea. O programa terapêutico deve ser individualizado, com base na intensidade e duração dos sintomas, e envolver o tratamento das complicações infecciosas e mecânicas associadas. São tópicos importantes: higiene do ambiente físico, higiene nasal, farmacoterapia e imunoterapia específica.
São drogas utilizadas no tratamento da rinite alérgica: anti-histamínicos, vasoconstritores orais e tópicos, brometo de ipratrópio, cromoglicato dissódico, nedocromil sódico, e corticosteróides orais e tópicos. Estas drogas podem ser utilizadas tanto de forma isolada quanto em associação, principalmente quando o controle do ambiente físico e a higiene nasal com solução salina não são suficientes para diminuir a intensidade dossintomas nasais (Quadro 6).
A rinossinusite é definida como uma condição resultante de um processo inflamatório da mucosa que reveste a cavidade nasal e os seios paranasais. A expressão rinossinusite é a mais apropriada para definir esta doença, já que rinite e sinusite se apresentam usualmente como uma continuidade anatômica e fisiopatológica. A rinite existe isoladamente, mas a sinusite sem rinite é rara.
A rinossinusite pode ser classificada com base na duração dos sintomas e na freqüência dos episódios.
A rinossinusite aguda é uma das causas mais comuns de atendimento médico, sendo manejada por clínicos, pediatras, pneumologistas e otorrinolaringologistas. Cerca de 0,5% a 5% das infecções das vias aéreas superiores evoluem para rinossinusite aguda, e a diferenciação entre um quadro gripal e uma infecção bacteriana nem sempre é fácil. Os sintomas mais comuns, como obstrução nasal, rinorréia, hiposmia, pressão facial, gotejamento pós-nasal, tosse e febre, são inespecíficos.
Alguns sintomas como febre, halitose e hiposmia, considerados sintomas menores nos adultos, podem ser a única manifestação de rinossinusite em crianças, sendo comum nestes pacientes a associação de tosse (principalmente diurna), obstrução nasal e rinorréia purulenta, ao passo que a cefaléia é um sintoma incomum até os cinco ou seis anos de idade.
Na rinossinusite crônica é freqüente a ocorrência de tosse crônica (por mais de três semanas) e expectoração purulenta ou mucopurulenta, sem evidências de foco supurativo em vias aéreas inferiores (bronquite crônica, tuberculose, etc).
Os sinais e sintomas clínicos nas rinossinusites aguda, subaguda e crônica são semelhantes, diferenciando-as o seu tempo e a forma de evolução (Quadros 7 e 8).
A inspeção tradicional do nariz com luz frontal e espéculo nasal garante informações muito restritas. Os endoscópios rígidos e flexíveis de fibra óptica proporcionam uma avaliação sistemática e direta de áreas de inflamação ou drenagem patológica no nariz, nasofaringe, recesso esfenoetmoidal e meato médio visualizadas. A indicação de endoscopia deve ser considerada quando o paciente apresentar sintomas graves e persistentes, apesar do tratamento clínico apropriado.
Em geral, o valor diagnóstico dos radiogramas simples é controvertido, pois anormalidades dos seios etmoidais, esfenoidais, recesso frontal e do complexo ostiomeatal podem passar desapercebidas devido à dificuldade de visualização desses sítios anatômicos.
A tomografia computadorizada é o estudo preferencial para a avaliação dos seios paranasais, porque revela melhor a relação entre os tecidos moles e as estruturas ósseas.
Este método pode ser empregado para se avaliar a extensão das complicações regionais ou intracranianas da rinossinusite, na diferenciação entre processos inflamatórios e neoplásicos. Preferencialmente deve ser comparada com a tomografia computadorizada, porque não evidencia os limites ósseos do complexo ostiomeatal.
A etiopatogenia da rinossinusite é de natureza multifatorial e o reconhecimento dos fatores de risco é fundamental para o diagnóstico precoce e tratamento adequado. Os principais fatores de risco encontram-se resumidos no Quadro 9.
Os objetivos do tratamento clínico da rinossinusite são controlar a infecção, restaurar a ventilação normal das cavidades e a patência dos óstios sinusais, melhorar a depuração mucociliar, e promover a drenagem de secreções, evitando dessa forma o dano tecidual.
A microbiologia da rinossinusite aguda baseia-se em cultura da secreção dos seios maxilares ou em aspirados do meato médio, sendo similar na criança e no adulto. As bactérias isoladas com mais freqüência são: Streptococcus pneumoniae,Haemophilus influenzae, Streptococcus viridans, Moraxella catarrhalis e Staphylococcus aureus, sendo que aproximadamente 70% das rinossinusites agudas são causadas pelos dois primeiros. Entre os vírus, podem ser encontrados o Rhinovirus,Influenzae A e Parainfluenzae. Na rinossinusite crônica, o estudo bacteriológico mostra predominância da flora mista e de anaeróbicos, devida à menor concentração de oxigênio nos seios paranasais. Os germes mais comuns são: Staphylococcus aureus, Haemophilus influenzae, Streptococcus pneumoniae, Streptococcus alfa-hemolitico, Bacteroides, Veilonella e Corynebacterium. Os fungos são isolados de entre 3% e 10% das rinossinusites crônicas, sendo os mais comuns Aspergilus,Candida albicans e Alternaria.
O principal agente etiológico das infecções de vias aéreas é o S. pneumoniae. Logo, é de vital importância que se esteja a par da atividade dos diferentes antimicrobianos contra este microrganismo. Estudos recentemente realizados sobre este patógeno demonstram uma resistência intermediária à penicilina em cerca de 20% das cepas e uma resistência elevada em aproximadamente 1% delas. Além disso, estudos apontam um elevado nível de resistência bacteriana à associação com cotrimoxasol e aos macrolídeos.(122-126) No que se refere a outros germes, aproximadamente 10% das cepas de H. influenzae e mais de 90% das de M. Catarrhalis foram produtoras de b-lactamase .
Tanto em adultos quanto em crianças os antibióticos de primeira linha incluem amoxicilina ou cotrimoxasol por sete a dez dias. Estes, entretanto, não são eficazes contra a -lactamase produzida pelo H. influenzae, S. aureus, M. catarrhalis e algumas bactérias aeróbicas. Se eles forem ineficazes, amoxicilina com clavulanato ou uma cefalosporina de segunda geração, como o cefaclor ou a cefuroxima, podem ser usadas durante sete a catorze dias. Também podem ser administrados macrolídeos como claritromicina e, em pacientes adultos, as fluoroquinolonas, como levofloxacina, gatifloxacina e moxifloxacina.
Na escolha terapêutica deve ser considerada a ocorrência de episódios anteriores, tempo de evolução do quadro clínico, gravidade da doença, história de doenças de base e as particularidades locais de resistência bacteriana.
Nas rinossinusites crônicas agudizadas ou nas odontogênicas a antibioticoterapia costuma ser coadjuvante, de modo que devem ser utilizados regimes terapêuticos que possuam atividade contra o S. aureus e os estafilococos coagulase-negativos, que são os germes aeróbios mais prevalentes, associados a drogas anaerobicidas como a clindamicina ou o metronidazol. A duração do tratamento nunca deve ser inferior a 21 dias, e depende de outras medidas terapêuticas, incluindo o tratamento cirúrgico.
DOENÇA DO REFLUXO GASTROESOFÁGICO
A doença do refluxo gastresofágico (DRGE), considerada uma das afecções digestivas de maior prevalência nos países ocidentais,(127) tem sido bastante estudada. Merece destaque o grande número de publicações existentes na literatura médica sobre o tema. Contudo, há controvérsias em relação a vários aspectos relevantes da afecção.
O I Consenso Brasileiro sobre a Doença do Refluxo Gastresofágico(127) definiu a doença como "afecção crônica decorrente do fluxo retrógrado de parte do conteúdo gastroduodenal para o esôfago e/ou órgãos adjacentes, acarretando variável espectro de sintomas (esofágicos ou extra-esofágicos), associados ou não a lesões teciduais". Convém destacar três aspectos importantes na definição apresentada: admite-se a participação de componentes do refluxo duodenogástrico na fisiopatogenia da afecção e em função disso, propõe-se o termo refluxo de conteúdo gastroduodenal ("não ácido") e não apenas de conteúdo gástrico (ácido); admite-se a existência de sintomas esofágicos e extra-esofágicos (atípicos); destaca-se que os sintomas podem ou não ser acompanhados por lesões teciduais esofágicas diagnosticadas pelo exame endoscópico (pode haver ou não esofagite).
Prevalência da DRGE
A DRGE é uma afecção de grande importância médico-social pela elevada e crescente incidência e por determinar sintomas de intensidade variável, que se manifestam por tempo prolongado, podendo prejudicar consideravelmente a qualidade de vida do paciente. Tem prevalência estimada de 20% na população adulta dos EUA(128) e taxas similares na Europa.
No Brasil, em um estudo populacional empreendido em 22 metrópoles, em que se entrevistou uma amostra populacional de 13.959 indivíduos,(129) observou-se que 4,6% dos entrevistados apresentavam pirose uma vez por semana e que 7,3% apresentavam esta queixa duas ou mais vezes por semana. Em função destes dados, estima-se que a prevalência da DRGE, em nosso meio, seja ao redor de 12%.
Prevalência do refluxo gastroesofágico como causa de tosse
Publicações(27, 130-134) que caracterizam tosse crônica como decorrente do refluxo gastresofágico (RGE), nos casos nos quais o tratamento específico do refluxo elimina ou melhora a queixa de tosse, consideram que o RGE representa uma das causas mais comuns de tosse crônica em adultos em todo o mundo. A prevalência dessa condição nesses estudos varia de 5% a 41%. Alguns autores, em três publicações sobre o tema,(26-27, 43) apontaram em 1981(26) que a prevalência de tosse crônica decorrente de RGE era de 10% e que o refluxo representava a quarta causa mais freqüente de tosse crônica. Em 1990,(27) a prevalência observada foi de 21% e os autores passaram a considerar o refluxo como a terceira causa mais comum de tosse crônica e, em 1998,(43) observaram prevalência de 36%, tendo sido considerado o refluxo como a segunda causa mais comum de tosse crônica.
Entretanto, os critérios adotados para caracterização da tosse como decorrente de refluxo são bastante questionáveis, pois o fato de a tosse não melhorar com o tratamento clínico do refluxo não significa que a mesma não seja decorrente de refluxo, uma vez que pode ser desencadeada por refluxo "não ácido", que não é adequadamente controlado pelo tratamento clínico.
Deve-se considerar também que as duas condições clínicas (tosse e RGE) são bastante comuns na população em geral e que essas queixas podem estar associadas sem necessariamente haver relação de causa e efeito entre elas.(135-137)
Manifestações clínicas
As manifestações clínicas consideradas típicas da DRGE são pirose e regurgitação. Apesar de esses sintomas sugerirem a presença da afecção, vale salientar que outras doenças, como úlcera péptica, gastrites e eventualmente neoplasias, podem cursar com um deles. Contudo, quando essas queixas coexistem, a possibilidade de o paciente ser portador de DRGE é superior a 90%.
Mais recentemente, reconheceu-se que outras manifestações clínicas podem ser decorrentes de RGE. Considera-se que dor torácica não coronariana, sensação de globus faríngeo, manifestações extra-esofágicas respiratórias (fundamentalmente tosse e asma brônquica) e otorrinolaringológicas (basicamente disfonia e pigarro) possam também ser decorrentes de RGE. Deve-se lembrar que a ausência de manifestações típicas do refluxo (pirose e regurgitação) não exclui o diagnóstico de DRGE. Pacientes com manifestações atípicas freqüentemente não apresentam sintomas típicos do refluxo.(138)
São cabíveis dois tipos de abordagem inicial em pacientes com DRGE: tratamento empírico (teste terapêutico) e tratamento baseado na confirmação diagnóstica da afecção por exames subsidiários. Na decisão sobre a abordagem inicial do paciente, é importante considerar a idade e a presença ou não de manifestações de alarme. Recomenda-se confirmação diagnóstica em pacientes com idade superior a 40 anos, na presença de manifestações de alarme como disfagia, odinofagia, anemia, hemorragia digestiva e emagrecimento, nos indivíduos com história familiar de câncer e naqueles com queixas de náuseas e vômitos e/ou sintomas de grande intensidade ou de ocorrência noturna.(139-140)
Quando, no entanto, estamos frente a manifestações típicas em pacientes com menos de 40 anos de idade, sem manifestações de alarme, podemos considerar a instituição do teste terapêutico. Nestes casos, é prescrito um inibidor da bomba protônica (IBP) em dose plena diária por quatro semanas, como conduta inicial. A resposta satisfatória, com remissão dos sintomas, sugere o diagnóstico de DRGE.
Entretanto, a respeito do teste terapêutico, é necessária cautela, visto que um estudo baseado em revisão sistemática da literatura(142) concluiu que "o teste terapêutico com inibidores de bomba protônica, em pacientes com suspeita clínica de DRGE, não estabelece o diagnóstico confiável da afecção". Justificando tal afirmação, destacamos que o RGE pode desencadear sintomas decorrentes da acidez do material refluído (por exemplo, pirose retroesternal). Contudo, pode também determinar sintomas que são mais dependentes da presença física do refluxo que da sua acidez propriamente dita (por exemplo, regurgitação e muitas das manifestações extra-esofágicas). Os sintomas decorrentes da acidez do refluxo costumam melhorar com o uso de medicamentos anti-secretores (os mais usados são os IBP). Porém, os sintomas decorrentes da presença física do refluxo (independentes da sua acidez) não são adequadamente controlados por estas drogas. Portanto, havendo melhora da queixa clínica durante o teste terapêutico com IPB, sugere-se fortemente a participação do RGE, contudo, não havendo melhora expressiva, não se pode descartar o diagnóstico de DRGE, pois os sintomas apresentados pelo paciente podem ser decorrentes de refluxo "não ácido", que não é adequadamente bloqueado pelos medicamentos anti-secretores.
Tosse decorrente de RGE
Não há características próprias da tosse decorrente do RGE que a diferencie das tosses de outras origens.(143) A tosse decorrente do refluxo predomina no período diurno e não está associada a manifestações típicas do RGE (pirose e regurgitação) em até 75% das vezes.(130)
Baseando-se em estudos prospectivos, quatro(26-27,143-144) de pacientes com tosse crônica de diversas origens e dois(138,156) de pacientes com tosse decorrente de RGE, elaborou-se um perfil clínico que tem alta capacidade de predição para tosse decorrente de RGE (aproximadamente 91%) (Quadro 10).
Outro fator interessante a ser apontado é que o antecedente de cirurgia anti-refluxo não descarta que a tosse seja decorrente de RGE. Pode ser que a cirurgia tenha sido realizada, mas que não haja eficiência no controle do refluxo.(146)
Diagnóstico
Para o diagnóstico adequado da DRGE é importante que se conheça o conceito atual da afecção, suas várias formas de apresentação clínica e informações sobre alguns exames subsidiários, que serão apresentados a seguir.
Indicações e limitações dos principais métodos diagnósticos
Endoscopia digestiva alta: Através da endoscopia digestiva alta avalia-se a presença e o grau de esofagite (é considerado o melhor método para tal diagnóstico). Deve-se lembrar que existe esofagite endoscópica em cerca de 50% dos pacientes com DRGE com predomínio de manifestações típicas (pirose e regurgitação), e em apenas 15% a 20% daqueles com predomínio de manifestações atípicas. Portanto, a ausência de esofagite ao estudo endoscópico não exclui o diagnóstico de DRGE.(138)
Pela endoscopia digestiva alta caracteriza-se a presença de complicações da DRGE (esôfago de Barrett, estenose e ulcerações esofágicas) e evidenciam-se afecções associadas (hérnia hiatal, úlceras pépticas gastroduodenais, neoplasias, etc).
Quanto a suas limitações, deve-se considerar que não avalia o RGE (apenas eventuais conseqüências do mesmo).
pHmetria esofágica prolongada:Através da pHmetria esofágica prolongada avalia-se a presença e a intensidade do refluxo ácido gastresofágico. Caracteriza-se o padrão de refluxo (ortostático, supino ou combinado) e relaciona-se a queixa clínica com o refluxo ácido gastresofágico.
A pHmetria esofágica prolongada está indicada para: identificação dos portadores da DRGE sem esofagite; caracterização do padrão de refluxo; estudo da participação do refluxo ácido nas manifestações atípicas do refluxo (nesta situação, recomenda-se pHmetria com dois ou mais canais de registro: um posicionado no esôfago distal para caracterizar RGE e outro posicionado no esfíncter superior do esôfago ou logo acima dele, para caracterização de refluxo supraesofágico, também chamado de laringofaríngeo); estudo da recidiva dos sintomas no pós-operatório; e avaliação da eficácia do tratamento clínico (nesta situação, também se recomenda a pHmetria com dois ou mais canais de registro: um posicionado no estômago para avaliar a eficiência da droga em uso na neutralização da acidez gástrica e outro no esôfago inferior para caracterizar RGE.
Com a pHmetria esofágica prolongada não se avalia a presença de esofagite e de complicações da mesma e nem a ocorrência de refluxo "não ácido" (freqüentemente denominado, de modo errôneo, de refluxo alcalino).
A endoscopia digestiva alta e a pHmetria esofágica prolongada são os dois métodos diretamente relacionados com o diagnóstico da DRGE. O primeiro identificando as formas da doença que cursam com esofagite e o segundo identificando os casos de RGE sem esofagite. A endoscopia propicia ainda a realização de coleta de material de biópsia para estudo histológico. Este procedimento é de fundamental importância no estudo das complicações da afecção.
Impedanciometria esofágica: Em função das já citadas limitações da pHmetria, foi desenvolvido novo método de análise que, realizado de modo associado com a pHmetria, passa a ser reconhecido como o melhor método diagnóstico do RGE: a impedâncio-pHmetria esofágica.
A impedanciometria intraluminar esofágica é um método que possibilita o acompanhamento do movimento anterógrado (transporte do bolus alimentar) e do movimento retrógrado (RGE) do conteúdo intraluminar esofágico. Associando-se a impedanciometria com a pHmetria (impedâncio-pHmetria esofágica), pode-se avaliar o movimento retrógrado do material refluído, e caracterizar suas naturezas física (líquido, gasoso ou misto) e química (ácido, "não ácido" e levemente ácido). Com isso, pode-se verificar se ocorre refluxo, se este refluxo é líquido, gasoso ou misto e se é ácido ou "não ácido".(147-148)
Estudos recentes, em adultos e crianças, sugerem que a impedâncio-pHmetria tem potencial para ser o novo padrão ouro para o diagnóstico da DRGE. Em uma recente revisão sobre o tema,(160) afirma-se que a presença e a ascensão proximal dos episódios de refluxo "não ácido", que ocorrem predominantemente no período pós-prandial (quando a acidez gástrica pode estar tamponada pelos alimentos ingeridos) e durante o tratamento com drogas anti-secretoras, podem agora ser adequadamente analisadas. A possibilidade de estudo da relação existente entre as manifestações sintomáticas do paciente e a presença de refluxo "não ácido" pode ser de grande valor, sobretudo na avaliação dos sintomas em pacientes na vigência de drogas anti-secretoras.
A associação de pH e impedância também tem se mostrado útil para auxiliar na indicação cirúrgica de alguns casos. Alguns autores,(150) avaliando treze pacientes com sintomas persistentes apesar do uso de IBP em dose dupla, observaram que sete apresentavam sintomas relacionados com refluxo: um deles com refluxo ácido e seis com refluxo "não ácido". Isto significa que a maioria (6/7) dos pacientes apresentava sintomas persistentes devidos a refluxo "não ácido", ou seja, não detectados pela pHmetria convencional. Dez pacientes foram submetidos a fundoplicatura e reavaliados, notando-se desaparecimento de sintomas e de refluxo. Isto indica que, diferentemente do tratamento com anti-secretores, o tratamento cirúrgico pode eliminar também o refluxo "não ácido".
A seguir, são apresentados outros métodos diagnósticos que, apesar de não se prestarem para o diagnóstico da DRGE em si, têm utilidade na prática clínica.
Estudo radiológico contrastado do esôfago: O estudo radiológico contrastado do esôfago propicia boa avaliação morfológica do órgão (forma do esôfago e características do trânsito da substância de contraste), e pode evidenciar complicações da DRGE (estenoses e ulcerações) e condições favorecedoras do refluxo (hérnia hiatal e ângulo esôfago-gástrico anormal). Não identifica, porém, esofagite (apenas eventuais complicações da mesma) e não caracteriza adequadamente o RGE.
Manometria esofágica: A manometria esofágica avalia o tônus pressórico dos esfíncteres do esôfago e a atividade motora do corpo esofágico.(151) Ela fornece bom parâmetro preditivo de evolução da doença (casos com hipotonia muito acentuada do esfíncter inferior do esôfago freqüentemente necessitam de tratamento medicamentoso continuado, para controle adequado dos sintomas, e nesses casos cogita-se mais precocemente a opção do tratamento cirúrgico do refluxo). Está indicada também para o diagnóstico de distúrbios motores específicos do esôfago, que podem alterar a orientação terapêutica (presença de acalasia, aperistalse e hipocontratilidades muito acentuadas). Fornece bom parâmetro da atividade motora no pré-operatório de cirurgia anti-refluxo. Na presença de complicação disfágica, no pós-operatório de fundoplicatura, a avaliação manométrica do esôfago tem mais chance de poder auxiliar no esclarecimento da causa da disfagia nos pacientes submetidos a manometria pré-operatória (a manometria prévia fornece bom parâmetro referencial, aumentando a chance de esclarecimento diagnóstico da causa da disfagia). A manometria esofágica é útil na identificação da localização dos esfíncteres do esôfago, para posicionamento adequado dos sensores de pHmetria (para este fim, não é necessário estudo manométrico completo do esôfago; realiza-se estudo sumário, apenas para identificação dos esfíncteres).
Entretanto, a manometria esofágica não avalia a real capacidade de transporte do bolus ingerido. Há alterações manométricas (pressóricas) que comprometem bastante a função esofágica de transporte do bolus ingerido (ex. acalasia, acometimento importante do esôfago por colagenoses e espasmo difuso do esôfago). Por outro lado, há alterações evidenciadas pelo exame manométrico que não comprometem substancialmente o transporte do bolus (nutcraker esophagus, hipocontratilidades pouco acentuadas do corpo esofágico, etc).(152)
Estratégia de abordagem do paciente com tosse crônica e suspeita de RGE
Apesar de os últimos consensos, europeu(53) e norte-americano,(146) recomendarem o tratamento empírico do RGE em todos os casos mostrados no Quadro 10, há contestação atual em relação à eficiência dessa conduta. Alguns autores,(153) em uma revisão sistemática de literatura sobre o tema, concluem que "o uso de IBP no tratamento da tosse crônica associada à DRGE tem efeitos benéficos em alguns adultos. Contudo, inferiores aos sugeridos nos últimos consensos sobre tosse e que "os resultados de tal tratamento são inconsistentes e de benefício variável". Outros(154) referem que apenas 35% dos pacientes com tosse crônica e refluxo patológico à pHmetria esofágica respondem bem ao uso de IBP.
Por outro lado, o tratamento empírico do refluxo é justificado por um estudo retrospectivo,(154) no qual foi considerado que o RGE era causa de tosse em 44 dentre 56 pacientes com tosse estudados (79%), pelo fato de haver melhora da queixa com o uso de IBP. Na estratégia de abordagem que emprega o tratamento empírico do refluxo, recomenda-se a realização de investigação diagnóstica específica (pHmetria esofágica prolongada) nos casos que não apresentam melhora significativa com o tratamento. A pHmetria indicada nesta situação tem por objetivo avaliar se as medidas em uso estão sendo suficientes para controlar o RGE. Porém, há de se destacar que o exame consegue avaliar apenas a ocorrência de refluxo ácido gastresofágico, não conseguindo caracterizar a presença de refluxo "não ácido". Convém salientar que, para a realização do tratamento empírico, recomendam-se medidas comportamentais e dietéticas e o uso de IBP, em dose dupla, por dois a três meses.
Em nenhuma das publicações sobre tosse crônica e refluxo consultadas para a elaboração deste capítulo se esclarece que a pHmetria executada para controle do tratamento empírico é realizada de modo diferente da utilizada para o diagnóstico do RGE, que não esteja na vigência de tratamento. Quando queremos avaliar a real ocorrência de refluxo ácido gastresofágico, realizamos a monitorização pHmétrica estimulando o paciente a manter suas atividades cotidianas, ingerir alimentos com os quais costuma ter queixas de refluxo e suspender qualquer medicação anti-secretora por, pelo menos, uma semana antes da realização do exame.
Para realização da pHmetria com objetivo de controle de tratamento, recomenda-se que o exame seja feito na vigência das medidas terapêuticas e que seja utilizado, além dos sensores esofágicos (para avaliação de refluxo ácido gastresofágico e de refluxo ácido supraesofágico), um sensor de pH posicionado no interior da câmara gástrica, para avaliar se a acidez gástrica está devidamente bloqueada.
Convém comentar que o Consenso Europeu faz uma afirmação inadequada ao recomendar a pHmetria esofágica como o melhor teste diagnóstico do RGE. Atualmente, considera-se que o método seja, realmente, o melhor para caracterização do refluxo ácido gastresofágico. Contudo, são reconhecidas as suas limitações na caracterização do refluxo "não ácido". Em função disso, pode-se dizer que o melhor método diagnóstico do refluxo é a impedâncio-pHmetria esofágica, que consegue caracterizar a presença de refluxos ácido e "não ácido".
A revisão sistemática da literatura sobre tosse decorrente de refluxo publicada em janeiro de 2006(146) reconhece a importância da impedâncio-pHmetria, mas a coloca como perspectiva futura e sugere o estudo radiológico contrastado do esôfago nos casos nos quais a pHmetria convencional não consegue caracterizar refluxo patológico. Porém, a nosso ver, esta proposta, apesar de prática e pouco dispendiosa, deve ser considerada com bastante crítica, pois o estudo radiológico do esôfago promove apenas avaliação momentânea do refluxo, tendo sensibilidade diagnóstica bastante reduzida, e a impedâncio-pHmetria esofágica não é apenas uma perspectiva futura, mas sim um método disponível em vários centros de referência de estudo do RGE, inclusive em nosso meio.
Tanto o consenso europeu quanto a recente revisão de 2006 reforçam que não se deve descartar a DRGE como causa de tosse crônica nos casos que não respondem bem ao tratamento empírico do refluxo. O insucesso do tratamento tem duas principais causas: a tosse pode ser decorrente de refluxo "não ácido" gastresofágico, que não é adequadamente bloqueado pelo tratamento clínico; e a tosse pode ser decorrente de refluxo ácido que não está adequadamente controlado pelas medidas clínicas adotadas (resistência ao anti-secretor utilizado).
Um aspecto importante a ser considerado é que os IBP controlam adequadamente os sintomas ácido dependentes da DRGE, porém, não têm efeito adequado no controle de sintomas que são decorrentes da presença física do refluxo (independentes da acidez do mesmo). Alguns autores,(156) avaliando por meio de impedâncio-pHmetria esofágica a eficiência do omeprazol no controle do RGE, observaram que o uso do fármaco não reduzia significativamente o número de episódios de refluxo mas sim alterava sua acidez (continuava havendo o mesmo número de refluxos, contudo eles tornavam-se "não ácidos"). Portanto, espera-se melhora clínica com o uso da droga apenas dos sintomas ácido dependentes, o que explica a manutenção da queixa dos sintomas "não ácido" dependentes.
Alguns autores,(147) estudando pacientes que permaneciam sintomáticos apesar do uso de IBP, por meio de impedâncio-pHmetria, observaram que 28% deles apresentavam sintomas relacionados com refluxo ácido (detectável por pHmetria convencional). Contudo, 40% deles apresentavam sintomas relacionados com refluxo "não ácido" (detectável pela impedâncio-pHmetria). Os autores descrevem que nos 32% restantes, os sintomas não foram relacionados com refluxo (ácido e "não ácido").
Com a melhor caracterização do RGE, pode-se orientar, de modo mais adequado, as alternativas terapêuticas. O tratamento clínico é bem indicado nos casos nos quais a tosse seja decorrente de refluxo ácido. Contudo, para os casos de tosse decorrentes de refluxo "não ácido" ou de aspiração grosseira para as vias respiratórias do material refluído, a opção de correção cirúrgica do refluxo deve ser fortemente considerada.(157)
Tratamento
O tratamento visa ao alívio dos sintomas, à cicatrização das lesões e à prevenção de recidivas e complicações. Do ponto de vista prático, objetiva-se reduzir o potencial agressivo do conteúdo gástrico, minimizando a agressão representada pelo ácido clorídrico do suco gástrico.(139)
Pode-se classificar a abordagem terapêutica em medidas comportamentais e farmacológicas, que deverão ser implementadas simultaneamente. As medidas comportamentais acham-se apresentadas no Quadro 11.
Em nosso conhecimento, não existem estudos suportados por evidências de acordo com os critérios de Medicina baseada em evidências em favor da utilização das medidas comportamentais. Ainda assim, a experiência clínica tem sugerido fortemente a sua utilização (recomendação nível C).
Quanto às medidas farmacológicas, os IBP aliviam os sintomas do refluxo e cicatrizam a esofagite mais rapidamente que os antagonistas H2 (AH2), conforme mostrado em duas revisões sistemáticas.(158-159) São apresentadas no Quadro 12 as doses plenas diárias dessas drogas.
Contudo, apesar da eficiência dos IBP, como já destacado, existem casos que não têm boa resposta à droga. Há tendência em se tratar os pacientes com diagnóstico de esofagite com IBP, em dose plena, por seis a doze semanas. Alguns autores(160-161) propõem administração de dose dobrada para as esofagites de maior gravidade (graus III e IV de Savary-Miller ou C e D de Los Angeles).
Um estudo baseado em revisão sistemática da literatura com meta-análise,(162) avaliando a eficiência de IBP e AH2 em adultos com sintomas típicos da DRGE sem esofagite ao estudo endoscópico, concluiu que: "os agentes anti-secretores são eficientes no controle da queixa clínica desses pacientes e os IBP apresentam resultados melhores que os AH2".
Alguns novos IBP (lansoprazol, rabeprazol e pantoprazol) têm eficiência semelhante ao omeprazol no controle da pirose, na taxa de cicatrização de esofagite e no controle da recidiva. Um estudo baseado em revisão sistemática da literatura,(163) avaliando a eficiência desses novos IBP em comparação com omeprazol, ranitidina e placebo, na cicatrização e melhora dos sintomas decorrentes de DRGE, concluiu que: "alguns novos IBP têm eficácia similar ao omeprazol em termos de controle da pirose, taxas de cicatrização e de recidiva dos sintomas. Os IBP foram melhores que a ranitidina e o placebo na cicatrização da esofagite".
A história natural da DRGE ainda não é bem compreendida. De fato, embora os sintomas sejam crônicos, e muitas vezes recorrentes, usualmente a esofagite não progride com o passar do tempo. Assim, apenas pequena proporção (menos de 15% dos pacientes sem esofagite ou com esofagite leve) progride para graus mais avançados da doença.(164) Vale salientar que cerca de 80% dos pacientes com DRGE apresentam recidiva dos sintomas nos seis primeiros meses de interrupção do tratamento medicamentoso.(165-166) Nos casos nos quais é requerido o tratamento de manutenção, este deve ser feito com IBP, empregando-se a dose mínima eficaz para controle dos sintomas.
Outro estudo baseado em revisão sistemática da literatura,(167) avaliando a eficiência de IBP, AH2, procinéticos, sucralfato e placebo em adultos com DRGE (com e sem esofagite) concluiu que os IBP são mais eficientes que as demais drogas, contudo, apresentam ocorrência de efeitos colaterais maior que o placebo e maior ocorrência de cefaléia que a observada com os AH2. Os AH2 previnem recorrência de sintomas melhor que o placebo, o que justifica seu uso em pacientes com intolerância aos IBP. Tanto os procinéticos quanto o sucralfato mostraram benefícios em relação ao placebo.
O grande problema do tratamento clínico da DRGE não é controlar os sintomas, mas sim manter os pacientes assintomáticos em longo prazo. Frente ao paciente que necessita de tratamento farmacológico continuado para manter-se bem, devemos cogitar e apresentar a alternativa do tratamento cirúrgico. Na decisão da indicação do tratamento cirúrgico pesam vários fatores, como idade e condições clínicas do paciente, tipo de droga necessária para mantê-lo assintomático e análise das limitações impostas em relação à qualidade de vida do paciente submetido ao tratamento clínico por longo prazo.
Um aspecto importante a ser reforçado é que, como já destacado, os IBP controlam adequadamente apenas os sintomas ácido dependentes da DRGE.
Tratamento cirúrgico
Por muito tempo, preconizou-se que o tratamento cirúrgico da DRGE estaria indicado nos casos de "intratabilidade clínica" e nas formas complicadas da doença. Com o significativo aumento da eficiência das drogas usadas no tratamento clínico da afecção, pode-se dizer que, atualmente, é mais rara a observação de "intratabilidade clínica", devendo os pacientes nesta situação ser meticulosamente estudados para conferir a real participação do RGE no desencadeamento dos sintomas. O que se observa na prática é que a grande maioria dos pacientes tem boa resposta às medidas clínicas usualmente empregadas. Entretanto, parte significativa dos enfermos (cerca de 50%) tem necessidade de manutenção de tratamento clínico prolongado (comportamental e/ou medicamentoso) para se manterem assintomáticos.(168)
Atualmente, o ponto crucial da indicação do tratamento cirúrgico é a tolerância do paciente ao tratamento clínico prolongado. Alguns pacientes preferem manter restrições comportamentais e, freqüentemente, o uso de medicamentos, a serem operados. Outros preferem o contrário. Cabe ao médico apresentar ao paciente, com imparcialidade, as opções terapêuticas (clínica prolongada e cirúrgica) ponderando vantagens e desvantagens e compartilhar com o mesmo a decisão da modalidade de tratamento a ser utilizada.
Um estudo baseado em revisão sistemática de literatura,(169) comparando a eficácia dos tratamentos clínico e cirúrgico da DRGE crônica, concluiu que: "o tratamento cirúrgico é mais eficaz que o tratamento clínico em relação à melhora dos sintomas e cicatrização da esofagite. Contudo, os IBP podem proporcionar melhora dos sintomas comparável ao tratamento cirúrgico, se forem utilizadas doses ajustadas da medicação". Ou seja, aumenta-se a dose até conseguir bloqueio adequado da secreção ácida do estômago, avaliada por pHmetria esofágica prolongada. Vale destacar que, apesar de esta consideração ser válida para o controle das queixas clínicas ácido dependentes do refluxo, pode não o ser para o controle das queixas "não ácido" dependentes.
Indicações do tratamento cirúrgico
O tratamento cirúrgico está indicado na intolerância ao controle clínico prolongado. Considerar que os pacientes nos quais se observam melhores resultados funcionais do tratamento cirúrgico são os que tiveram boa resposta ao tratamento clínico, mas que se tornaram dependentes do mesmo para manterem-se assintomáticos.
Está indicado também nas formas complicadas da doença (esôfago de Barrett, ulceração, estenose). Apesar de a indicação do tratamento cirúrgico nas formas complicadas da DRGE ser menos polêmica do que nas formas não complicadas, não se deve indicar a terapêutica cirúrgica simplesmente pela existência de uma das complicações da doença. Os pacientes com formas complicadas devem ser cuidadosamente estudados, buscando-se compreender melhor a fisiopatogenia da complicação, indicando-se o tratamento mais adequado para cada caso.
O risco de adenocarcinoma do esôfago é maior dentre os indivíduos com esôfago de Barrett. Contudo, existe grande polêmica quanto à capacidade do tratamento cirúrgico em diminuir este risco. Um estudo baseado em revisão sistemática da literatura,(170) avaliando o efeito do tratamento cirúrgico do refluxo no risco de adenocarcinoma no esôfago de Barrett, concluiu que: "o risco de adenocarcinoma em indivíduos com esôfago de Barrett é pequeno e não é reduzido, de modo significante, pelo tratamento cirúrgico do refluxo. Em função disso, o tratamento cirúrgico do RGE não deve ser recomendado como medida antineoplásica".
Com relação aos pacientes com manifestações respiratórias da DRGE, deve-se considerar que existe associação freqüente entre a ocorrência de sintomas respiratórios e RGE. Entretanto, a relação de causa e efeito nem sempre é de fácil comprovação. Alguns pacientes com problemas respiratórios primários desenvolvem secundariamente DRGE pelo uso de medicamentos que reduzem o tônus pressórico do esfíncter inferior do esôfago e, por vezes, por deformidades torácicas associadas que favorecem o RGE. Outros enfermos apresentam primariamente RGE e manifestações respiratórias decorrentes do mesmo. Quando ficar bem esclarecida a participação do RGE na determinação e/ou perpetuação dos sintomas respiratórios, a correção cirúrgica do refluxo é bem indicada.
Alguns estudos apontam que mais da metade dos pacientes asmáticos apresenta evidências endoscópicas ou pHmétricas indicativas da DRGE. Contudo, a relação entre causa e efeito entre essas duas condições (asma e DRGE) nem sempre é de fácil entendimento. O refluxo gastresofágico pode ser causa, mas também pode ser conseqüência da asma e do seu tratamento.
Existem controvérsias quanto ao valor da terapia anti-refluxo na asma. Alguns autores(171) compararam os resultados obtidos com as seguintes modalidades de tratamento: fundoplicatura tipo Nissen, ranitidina (150 mg três vezes ao dia) e alcalinos. Foram analisados os sintomas de asma por meio de pontuação na qual se considerava, além das queixas clínicas, a necessidade de uso de broncodilatadores e corticóides. Os autores referiram melhora parcial ou completa em 75% dos pacientes tratados cirurgicamente, em 9% dos tratados com ranitidina e em 4% no tratamento com apenas alcalinos. O uso de corticóides foi interrompido em 33% dos pacientes do grupo tratado cirurgicamente, 11% do grupo tratado com ranitidina e em nenhum caso do grupo tratado com alcalinos. Deve-se destacar, entretanto, que as drogas utilizadas no grupo tratado farmacologicamente não são as mais eficientes disponíveis.
Há várias revisões analisando a alta freqüência de RGE em pacientes com asma e as dificuldades diagnósticas existentes em se saber a real participação do refluxo no quadro respiratório. Contudo, as poucas revisões sistemáticas publicadas apresentam resultados conflitantes.(172-176)
Um estudo, baseado em revisão sistemática da literatura,(177) avaliando a eficácia do tratamento cirúrgico do refluxo no controle da asma, concluiu que: "o tratamento cirúrgico do refluxo melhora os sintomas do refluxo e da asma e reduz a necessidade de medicamentos, mas tem pouco ou nenhum efeito sobre a função pulmonar".
Outra publicação, também baseada em revisão sistemática da literatura,(178) avaliando a eficácia do tratamento cirúrgico do refluxo no controle da asma, concluiu que: "em termos gerais, não há melhora significante da asma após o tratamento do refluxo. Contudo, pode haver subgrupos de pacientes que se beneficiam substancialmente com o tratamento do refluxo; a grande dificuldade é predizer quais são os bons respondedores".
Talvez o desafio atual em relação a essa questão seja identificar o subgrupo de pacientes com sintomas respiratórios e RGE, nos quais o tratamento do refluxo possa ser benéfico em relação ao controle da asma.
Considera-se, atualmente, que o acesso videolaparoscópico seja mais vantajoso que o acesso por laparotomia (cirurgia aberta). Contudo, destaca-se que é de fundamental importância que o tratamento cirúrgico seja realizado por equipes de grande experiência no tratamento cirúrgico do refluxo.
Um estudo baseado em revisão sistemática da literatura,(179) comparando resultados da videocirurgia com a operação convencional (técnica aberta), concluiu que: "a videocirurgia é, no mínimo, tão segura e eficiente quanto a operação pela técnica aberta e proporciona menor morbidade, menor tempo de permanência hospitalar e recuperação mais rápida".
Tratamento endoscópico
Várias modalidades de tratamento endoscópico da DRGE (plicatura endoscópica, aplicação de radiofreqüência e injeção de polímeros na transição esôfago-gástrica) têm sido desenvolvidas. Contudo, até o presente momento, há estudos avaliando os resultados apenas em curto prazo dessas modalidades de tratamento. Estes estudos têm evidenciado melhora da queixa de pirose, mas não normalização do refluxo à pHmetria e nem cicatrização da esofagite endoscópica. Algumas complicações (incluindo óbitos) têm sido relatadas. Até o momento, não há evidências favoráveis suficientes que autorizem a utilização destas modalidades de tratamento na prática clínica assistencial. Os estudos relativos ao tema devem continuar restritos a centros de pesquisa e investigação, até que se produzam resultados mais consistentes.
Um estudo baseado em revisão sistemática da literatura,(180) avaliando o tratamento endoscópico da DRGE, concluiu que: "apesar de haver resultados favoráveis, não há estudos bem controlados suficientes que justifiquem a aplicação clínica do tratamento endoscópico do refluxo".
Resumo de algumas recomendações apresentadas em recente revisão sistemática da literatura sobre a tosse crônica e DRGE
Em pacientes com tosse crônica, mesmo que haja evidências concretas de RGE, o diagnóstico efetivo de tosse crônica decorrente de refluxo só pode ser feito se houver desaparecimento da tosse com o tratamento do refluxo (Nível de evidência: baixo).
Em pacientes nos quais não há melhora da tosse com o tratamento empírico do refluxo, não se pode excluir a possibilidade da tosse ser decorrente de refluxo (Nível de evidência: baixo).
Em pacientes com tosse crônica decorrente de RGE, o termo doença do refluxo ácido deve ser substituído pelo termo (mais abrangente) doença do refluxo, para não induzir ao pensamento inadequado de que a tosse decorrente de refluxo deve melhorar com o uso de medicamentos ácido-supressores (Nível de evidência: opinião de especialistas).
Em pacientes com tosse crônica submetidos à endoscopia digestiva alta, o achado de exame normal não exclui a possibilidade da tosse ser decorrente de refluxo (Nível de evidência: baixo).
Em pacientes com tosse crônica submetidos à pHmetria, a baixa porcentagem de tosse associada ou induzida por refluxo durante o método não exclui a possibilidade da tosse ser decorrente de refluxo (Nível de evidência: baixo).
Para o diagnóstico do refluxo "não ácido" como causa de tosse, deve ser realizado o estudo radiológico do esôfago para identificação de refluxo grosseiramente patológico (Nível de evidência: baixo). A nosso ver, se disponível, deve ser indicada a impedâncio-pHmetria esofágica nestes casos.
Pacientes com tosse crônica que apresentam sintomas típicos de DRGE, ou que se enquadrem no perfil apresentado no Quadro 10, têm suspeita forte de DRGE e devem receber tratamento para o RGE (Nível de evidência: baixo).
Em pacientes nos quais a tosse decorrente de refluxo não é adequadamente controlada pelo tratamento clínico, o tratamento cirúrgico do refluxo deve ser cogitado (Nível de evidência: baixo).
O tratamento cirúrgico do refluxo pode ser indicado nos pacientes com os seguintes critérios: refluxo patológico confirmado por pHmetria, perfil clínico sugestivo de que o refluxo é a causa da tosse, ausência de melhora significativa da tosse em três meses de tratamento clínico intensivo do refluxo, provas de refluxo realizadas durante o tratamento (pHmetria, estudo radiológico contrastado do esôfago, ou outros) sugerindo que o refluxo não esteja adequadamente controlado pelo tratamento clínico e avaliação, pelo próprio paciente, de que sua qualidade de vida está bastante comprometida pela tosse (Nível de evidência: opinião de especialistas).
Não descartar a participação do RGE na origem da tosse em pacientes que já foram operados por DRGE (Nível de evidência: baixo).
TOSSE E INIBIDORES DA ENZIMA CONVERSORA DE ANGIOTESINA
A enzima conversora da angiotensina possui efeito não só de converter angiotensina I em angiotensina II, como também de degradar alguns mediadores inflamatórios, como a bradicinina, substância P e neurocinina A. Estas substâncias encontram-se diretamente relacionadas na mediação da tosse por interagirem com os receptores rapidamente adaptáveis e fibras C, ambos participando do ramo aferente do reflexo tussígeno. Assim, a ocorrência de tosse nos usuários de anti-hipertensivos inibidores da enzima conversora de angiotensina pode ser justificada pela elevação de fatores facilitadores deste sintoma, o que ocorre em prevalência de aproximadamente 20%.
Entretanto, outros mecanismos têm sido sugeridos como participantes do efeito colateral, como a elevação da síntese de prostaglandina por estímulo da cascata do ácido aracdônico.
A exposição prolongada ao tabaco possivelmente acarreta dessensibilização de receptores da tosse localizados no epitélio das vias aéreas, que pode, inclusive, se relacionar a menor indução de tosse entre os tratados com inibidores da enzima conversora de angiotensina.
BONQUIECTASIA E TOSSE CRÔNICA
A grande maioria (80% a 90%) dos casos de tosse crônica tem como causa as doenças que constituem a tríade afecções das vias áreas superiores, asma e doença do refluxo gastresofágico, condições que podem estar presentes isoladamente ou associadas. Outras doenças causadoras de tosse crônica são a bronquiectasia, a bronquite crônica e a tosse pós-infecciosa.(53)
A bronquiectasia é referida em alguns estudos com prevalência de 4% a 18%.(28)
Com o advento dos antibióticos em 1940 e a vacinação maciça para as doenças da infância (sarampo e coqueluche), a incidência de bronquiectasia declinou acentuadamente, passando então, conseqüentemente, a ser pouco estudada e lembrada, o que levou Barker, em 1988, a denominá-la "doença órfã".
Em países em desenvolvimento, a incidência da bronquiectasia deve ser maior do que nos países desenvolvidos.(181)
A grande maioria das bronquiectasias tem como etiologia a infecção, seja de vias aéreas superiores (sinusite crônica), seja de inferiores (pneumonias, tuberculose). Alguns autores, em 1998,(182) estudaram 314 casos de bronquiectasias e encontraram 42,7% dos casos como secundários a tuberculose.
Outras etiologias são: transplante de pulmão e de medula óssea, síndrome da imunodeficiência adquirida, obstruções intrabrônquicas (neoplasia, corpo estranho) e extrabrônquicas (linfonodonomegalias), aspergilose broncopulmonar alérgica, etc.
Dentre as síndromes hereditárias associadas às bronquiectasias, raras, tem-se: síndrome de Mounier-Kuhn, de Williams-Campbell, de Marfan, de Kartagener, das unhas amarelas, de Swyer Mc Leod, fibrose cística, deficiência de alfa 1-antitripsina, seqüestro pulmonar e imunodeficiência congênita e hereditária (doença granulomatosa crônica, imunodeficiência comum variável de imunoglobulina e de interferon-g).(183)
Clinicamente a tosse crônica costuma ser produtiva com expectoração de grande quantidade de secreção mucóide, purulenta (vômica), de escarro sanguinolento, muitas vezes na forma de hemoptise. Não é incomum pacientes eliminarem quantidades volumosas de secreção purulenta que podem atingir 600 ml/dia. Classicamente a expectoração examinada num frasco transparente apresenta três camadas distintas: a superior apresenta coloração esverdeada-acinzentada clara, com bolhas de ar, pus e muco; a intermediária é semelhante, estreita e com menos bolhas de ar; a inferior é mais larga que as anteriores, e apresenta precipitado esverdeado-acizentado escuro, com pus, restos celulares, fibrina, rolhas de catarro, ácido graxo, cristais e fibras elásticas. A tosse é influenciada pela mudança de decúbito, o que confere a feição vômica fracionada. Halitose pode estar presente, assim como baqueteamento de dedos, estertores pulmonares localizados ou difusos e sinais propedêuticos e funcionais de hiperinsuflação pulmonar. "Bronquiectasias secas" e, portanto, com tosse seca são raras e habitualmente seqüelas de tuberculose, e são localizadas preferencialmente nos lobos superiores.
O diagnóstico da bronquiectasia na ausência de imagens típicas ao radiograma de tórax é confirmado pela tomografia computadorizada de alta resolução do tórax, que permite classificar a doença em cilíndrica, sacular ou varicosa.
O tratamento da tosse presente na bronquiectasia é realizado pelo controle da infecção, clinicamente exteriorizada pela purulência do escarro e sintomas gerais, que deve ser tratada energicamente com os recursos disponíveis, uma vez que a protease, liberada dos neutrófilos seqüestrados nas vias aéreas e representada pela elastase como a principal, é a responsável pela inflamação crônica que vai favorecer novas dilatações, agravando o caso local e sistemicamente.
Os recursos terapêuticos disponíveis são apresentados a seguir.(53, 181, 184-186)
Os antibióticos são utilizados no combate à infecção produzida por Streptococcus pneumoniae,Haemophylus influenzae e Brarhamella cartharralis. Anaeróbios, Pseudomonas aeruginosa e Staphylococus aereus são menos freqüentes. Esses fármacos devem ser utilizados para as agudizações por um período de catorze a 21 dias, selecionando-se o medicamento conforme o caso. Para a panbronquiolite difusa (sinusite crônica associada à bronquiectasia) podemos utilizar os macrolídeos com bons resultados.
A corticoterapia sistêmica deve ser administrada por períodos adequados, quando houver broncoespasmo. Deve-se monitorar os efeitos colaterais.
Quanto à fisioterapia respiratória, a drenagem postural realizada pela percussão associada à tosse, assim como técnicas de expiração forçada são superiores àquela realizada apenas pela tosse. Não existem estudos avaliando o efeito de programas de reabilitação pulmonar nesses pacientes e os estudos não mostram evidências claras sobre a importância das técnicas de higiene brônquica, uma vez que abordam preferencialmente os efeitos das técnicas sobre a quantidade da secreção expectorada e sobre a avaliação da função pulmonar após a realização de uma única sessão. O impacto das técnicas de higiene brônquica sobre a evolução da função pulmonar em longo prazo, qualidade de vida, morbidade e mortalidade é desconhecido.
Antibióticos inalatórios são usados na infecção por pseudomonas na fibrose cística e nas agudizações em casos refratários à antibioticoterapia sistêmica.
Broncodilatadores e corticóides inalatórios são administrados nos casos de obstrução ao fluxo aéreo ou na presença de hiperresponsividade brônquica, com boas evidências clínicas de sucesso.
O uso sistêmico e prolongado de antibiótico pode produzir efeitos colaterais indesejáveis, com pequeno benefício na diminuição da purulência e volume do escarro.
De maneira prática podemos dizer que, após o uso de antibióticos, os portadores de bronquiectasia com eliminação habitual e crônica de escarro purulento apresentam novo episódio de exacerbação clínica rapidamente (menos de quinze dias), os com exame muco-purulento em um a dois meses e nos pacientes com escarro mucóide, em seis a sete meses.
A resposta aos antibióticos em doses habituais ocorre em 50% dos casos, em doses maiores em 30%, e com antibiótico por via inalatória em 20% dos casos (aminoglicosídeos, amoxicilina).
O tratamento cirúrgico é indicado numa das seguintes situações: doença localizada com sintomas importantes e incontroláveis com tratamento clínico; hemoptise grave ou recorrente, na doença difusa ou localizada; nos casos de infecção recorrente ou grave, mesmo na bronquiectasia difusa quando for passível de ressecção cirúrgica.
TOSSE E TUBERCULOSE
A tosse e a expectoração são sintomas cardinais da tuberculose e por onde se deve começar a investigação para que os casos pulmonares sejam diagnosticados e tratados precocemente. Outros sintomas surgem com o tempo: anorexia, febre, emagrecimento, hemoptise, astenia e sudorese noturna.(187-188)
Por muitas décadas um grupo de doentes é prioritário em termos de rastreamento da tuberculose pulmonar: sintomáticos respiratórios, definidos como pessoas portadoras de tosse e expectoração por períodos de três semanas ou mais. O prolongamento desse tempo, entre o início dos sintomas e a investigação dos sintomáticos, é um dado importante pelo fato de um eliminador de bacilos no escarro poder infectar dez pessoas ao longo de um ano.(187-192)
O diagnóstico diferencial deve ser feito com os portadores de tosse subaguda e crônica secundária principalmente a doença pulmonar obstrutiva crônica, sinusite crônica, bronquiectasias, câncer de pulmão e fibrose cística.(190-192)
A tuberculose primária (contemporânea do complexo primário) é mais freqüente na criança e habitualmente faltam sintomas respiratórios, predominando sintomas sistêmicos. O dado mais relevante é a história do contato com adulto sintomático respiratório, principalmente com aquele com diagnóstico de tuberculose pulmonar confirmado. Impõe-se um radiograma de tórax. A alteração radiográfica mais comum é a linfonodomegalia hilar e paratraqueal unilateral. A lesão pulmonar raramente é notada (foco de Gohn). Quando há rompimento dos linfonodos hilares caseificados para a via aérea (disseminação brônquica) a tosse surge como manifestação respiratória exuberante.(205-207)
Ao contrário, na tuberculose do adulto (tuberculose de reinfecção) as manifestações respiratórias são predominantes. A tosse é a manifestação principal e inicial da doença e geralmente é seca, passando a produtiva com escarros mucóides ou purulentos e, por vezes, com raias de sangue ou mesmo hemoptise. A tosse não tem horário preferencial e o tempo do sintoma depende do tempo de adoecimento. Os sintomas sistêmicos, além de febre (classicamente vespertina), surgem com a evolução da doença.(191-192)
Nos doentes com expectoração espontânea devemos solicitar a baciloscopia direta (pesquisa de bacilo álcool-ácido resistente) em três amostras de escarro, em jejum, em dias seguidos. Havendo disponibilidade de cultura para micobactérias, esta deve ser também solicitada. A baciloscopia positiva em duas ou mais amostras ou a cultura positiva atestam como caso de tuberculose pulmonar positiva. O rendimento da baciloscopia é de 50% a 80% dos casos. A pesquisa bacteriológica é método prioritário quer para o diagnóstico quer para o controle de tratamento, além de permitir identificar a fonte de transmissão da infecção, o bacilífero.(190)
O escarro induzido e a broncofibroscopia estão reservados para os casos de baciloscopia negativa. Dá-se prioridade, inicialmente, ao escarro induzido quando houver disponibilidade do exame. Nestes casos, além da baciloscopia direta deve ser solicitada a cultura para micobactérias.(187-189)
Técnicas de biologia molecular, como a reação em cadeia da polimerase, têm elevada sensibilidade e especificidade em amostras com baciloscopia positivas, porém seu rendimento diagnóstico é inferior nas amostras com baciloscopia negativa. Recomenda-se que a técnica da reação em cadeia da polimerase não deva ser utilizada na rotina diagnóstica da tuberculose pulmonar com escarro negativo na baciloscopia.(187)
A prova tuberculínica faz parte da abordagem diagnóstica e está indicada como método de triagem ou para o diagnóstico de tuberculose.(187-188)
O estudo radiológico convencional é método auxiliar e sempre indicado para os sintomáticos, contactantes e infectados pelo vírus da imunodeficiência humana.(187)
A tomografia computadorizada do tórax justifica-se apenas em situações nas quais o radiograma de tórax suscita dúvidas em relação à localização e aspecto da lesão parenquimatosa.(187, 190)
TOSSE CRÔNICA EM CRIANÇAS
As três entidades mais freqüentemente associadas à tosse crônica, recidivante ou persistente, em adolescentes, adultos e idosos, segundo a maioria dos estudos são: tosse variante de asma (definida como tosse persistente, não produtiva, sem sibilância ou com um mínimo de sibilância ou dispnéia), refluxo gastresofágico e sinusite. Ainda não se sabe se os lactentes e as crianças apresentam essas enfermidades, na mesma proporção dos adultos, como etiologia de tosse crônica. Atualmente alguns trabalhos têm mostrado evidências de que as crianças com tosse crônica devem ser melhor investigadas e que a tosse variante de asma pode não ser a mesma enfermidade que observamos nos indivíduos adultos, principalmente quando são analisadas as características epidemiológicas e de lavado broncoalveolar.(193-194) Assim, crianças com tosse crônica bem como os lactentes chiadores devem ter vários fenótipos que necessitam ser avaliados e entendidos dentro do diagnóstico diferencial. Além de numerosos fenótipos, a tosse crônica pode ser decorrente de associação de duas ou mais doenças e por isto a história clínica e o exame físico são fundamentais para o esclarecimento diagnóstico e das associações diagnósticas, como acontece na asma e refluxo gastresofágico, asma e sinusite, asma e helmintíases, asma e infecções virais, tuberculose e pneumonia bacteriana, etc.
Atualmente, acumulam-se evidências de que a tosse crônica em crianças que não está associada a sibilância pode ter como etiologia fatores poluentes intra e extradomiciliares (tabagismo dos pais, partículas derivadas da combustão do diesel, freqüência a creches, exposição a inseticidas, material particulado no ar, animais no domicílio, etc). Outro aspecto importante a ser considerado em escolares, e principalmente em adolescentes, é a tosse seca crônica de origem psicogênica. Ao contrário das outras, ela melhora muito com o sono. Apesar de se conhecer as causas mais freqüentes de tosse crônica ela não deve ser tratada de forma presuntiva ou com um diagnóstico provável.
A tosse crônica com radiografia de tórax normal constitui um desafio para o médico. Deve-se dar importância às características da tosse, ritmo diário, época e condições de início, e sinais e sintomas associados (Quadro 13). Os Quadros 14 e 15 apresentam resultados de estudos sobre a etiologia da tosse crônica.
Tratamento da tosse
Se a história, exame físico e a radiografia de tórax fornecem subsídios efetivos e suficientes para o diagnóstico etiológico, deve-se realizar o tratamento adequado. Alguns autores(26, 38) estudaram adultos com tosse crônica e encontraram um diagnóstico específico em 92% dos indivíduos e a terapia específica melhorou o sintoma em 98% deles. Este estudo mostra que é fundamental o tratamento da causa básica, porém nem sempre isto é possível e, em algumas ocasiões, um medicamento paliativo, principalmente de uso noturno, pode ser recomendado. Embora haja possibilidade de alívio com os medicamentos antitussígenos (todos muito freqüentemente utilizados pelos médicos), a melhora é discreta, e deve-se em parte ao fato de a dose efetiva estar muito elevada, próxima da dose tóxica (Quadro 16).
O dexametorfano possui um antídoto específico que é a naloxana e, portanto, tem sido considerado o medicamento antitussígeno mais seguro.
Segundo Howard Eigen, "a tosse em si mesma não é uma doença, porém o resultado de um estímulo ou de uma doença básica, e por isso a avaliação e o tratamento da tosse devem ser dirigidos para a doença básica e não para a própria tosse".
REFERÊNCIAS
1. Pierce JA. Tosse.In: Blacklow RS, MacBryde Sinais & sintomas. 6a ed. Rio de Janeiro: Guanabara Koogan; 1986. p.299-312.
2. McCool FD. Global physiology and pathophysiology of cough. ACCP evidence-based clinical practice guidelines. Chest. 2006;129(1 Suppl):48S-53S.
3. Irwin RS, Boulet LP, Cloutier MM, Fuller R, Gold PM, Hoffstein V, et al. Managing cough as a defense mechanism and as a symptom. A consensus panel report of the American College of Chest Physicians. Chest. 1998;114(2 Suppl Managing):133S-181S.
4. Bucher K. Pathophysiology and pharmacology of cough. Pharmacol Rev 1958;10(1):43-58.
5. Yu J, Zhang JF, Roberts AM, Collins LC, Fletcher EC. Pulmonary rapidly adapting receptor stimulation does not increase airway resistance in anesthetized rabbits. Am J Respir Crit Care Med. 1999;160(3):906-12.
6. Canning BJ, Reynolds SM, Mazzone SB. Multiple mechanisms of reflex bronchospasm in guinea pigs. J Appl Physiol. 2001;91(6):2642-53.
7. Schelegle ES, Green JF. An overview of the anatomy and physiology of slowly adapting pulmonary stretch receptors. Respir Physiol. 2001;125(1-2):17-31.
8. Karlsson JA, Sant'Ambrogio G, Widdicombe J. Afferent neural pathways in cough and reflex bronchoconstriction. J Appl Physiol. 1988;65(3):1007-23.
9. Widdicombe JG. Neurophysiology of the cough reflex. Eur Respir J. 1995;8(7):1193-202.
10. Niimi A, Amitani R, Suzuki K, Tanaka E, Murayama T, Kuze F. Eosinophilic inflammation in cough variant asthma. Eur Respir J. 1998;11(5):1064-9.
11. Lee SY, Cho JY, Shim JJ, Kim HK, Kang KH, Yoo SH, In KH. Airway inflammation as an assessment of chronic nonproductive cough. Chest. 2001;120(4):1114-20.
12. Pratter MR, Brightling CE, Boulet LP, Irwin RS. An empiric integrative approach to the management of cough: ACCP evidence-based clinical practice guidelines. Chest. 2006; 129(1 Suppl):222S-231S.
13. Sociedade Brasileira de Pneumologia e Tisiologia. I Consenso Brasileiro sobre tosse. J Pneumol. 1998;24(Suppl 1):1S-10S.
14. Gwaltney JM Jr, Phillips CD, Miller RD, Riker DK. Computed tomographic study of the common cold. N Engl J Med. 1994;330(1):25-30.
15. Pratter MR. Cough and the common cold: ACCP evidence-based clinical practice guidelines. Chest. 2006;129(1 Suppl):72S-74S.
16. Bolser DC. Cough suppressant and pharmacologic protussive therapy: ACCP evidence-based clinical practice guidelines. Chest. 2006;129(1 Suppl):238S-249S.
17. Schroeder K, Fahey T. Over-the-counter medications for acute cough in children and adults in ambulatory settings. Cochrane Database Syst Rev. 2004;18(4):CD001831.
18. Braman SS. Chronic cough due to the acute bronchitis: ACCP evidence-based clinical practice guidelines. Chest. 2006;129(1 Suppl):S95-103S.
19. Araújo E, Sakano E, Wekcx LL. I Consenso Brasileiro sobre rinossinusite. Rev Bras Otorrinol. 1999;65(3):5-30.
20. Irwin RS, Madison M. The diagnosis and treatment of cough. New Engl J Med. 2000;343(23):1715-21.
21. Clement PA, Bluestone CD, Gordts F, Lusk RP, Otten FW, Goossens H, et al. Management of rhinosinusitis in children: consensus meeting, Brussels, Belgium, September 13, 1996. Arch Otolaryngol Head Neck Surg. 1998;124(1):31-4.
22. Lanza D, Kennedy D. Adult rhonosinusits defined. Otalaryngol Head Neck Surg.1997;117(3 Pt 2):S1-7.
23. Sociedade Brasileira de Otorrinolaringologia. Diretrizes da AMB/CFM. Rinossinusite [texto na Internet]. São Paulo. [citado 2004 Nov 20]. Disponível em: http://www.projetodiretrizes.org.br/livro.php.livro
24. Sociedade Brasileira de Pneumologia e Tisiologia. II Consenso Brasileiro de tuberculose: diretrizes brasileiras para tuberculose 2004. J Bras Pneumol. 2004;30(Suppl 1):S2-S56.
25. Braman SS. Postinfectious cough: ACCP evidence-based clinical practice guidelines. Chest. 2006;129(1 Suppl):138S-146S.
26. Irwin RS, Corrao WM, Pratter MR. Chronic persistent cough in the adult: the spectrum and frequency of causes and successful outcome of specific therapy. Am Rev Respir Dis. 1981;123(4 Pt 1):413-7.
27. Irwin RS, Curley FJ, French CL. Chronic cough. The spectrum and frequency of causes, key components of the diagnostic evaluation, and outcome of specific therapy. Am Rev Respir Dis. 1990;141(3):640-7.
28. Palombini BC, Villanova CA, Araujo E, Gastal OL, Alt DC, Stolz DP, et al. A pathogenic triad in chronic cough: asthma, postnasal drip syndrome, and gastroesophageal reflux disease. Chest. 1999;116(2):279-84.
29. Ribeiro M, De Castro Pereira CA, Nery LE, Beppu OS, Silva CO. A prospective longitudinal study of clinical characteristics, laboratory findings, diagnostic spectrum and outcomes of specific therapy in adult patients with chronic cough in a general respiratory clinic. Int J Clin Pract. 2006;60(7):799-805.
30. Poe RH, Israel RH, Utell MJ, Hall WJ. Chronic cough: bronchoscopy or pulmonary function testing? Am Rev Respir Dis. 1982;126(1):160-2.
31. Smyrnios NA, Irwin RS, Curley FJ. Chronic cough with a history of excessive sputum production. The spectrum and frequency of causes, key components of the diagnostic evaluation, and outcome of specific therapy. Chest. 1995;108(4):991-7.
32. McEwan JR, Choudry N, Street R, Fuller RW. Change in cough reflex after treatment with enalapril and ramipril. BMJ. 1989;299(6690):13-6.
33. Aquilina AT, Hall WJ, Douglas RG Jr, Utell MJ. Airway reactivity in subjects with viral upper respiratory tract infections: the effects of exercise and cold air. Am Rev Respir Dis. 1980;122(1):3-10.
34. Curley FJ, Irwin RS, Pratter MR, Stivers DH, Doern GV, Vernaglia PA, et al. Cough and the common cold. Am Rev Respir Dis. 1988;138(2):305-11.
35. Mittal RK, Balaban DH. The esophagogastric junction. N Engl J Med. 1997; 336(13):924-32.
36. McGarvey LP, Heaney LG, Lawson JT, Johnston BT, Scally CM, Ennis M, et al. Evaluation and outcome of patients with chronic non-productive cough using a comprehensive diagnostic protocol. Thorax. 1998;53(9):738-43.
37. Simpson G. Investigation and management of persistent dry cough. Thorax. 1999;54(5):469-70.
38. Ribeiro M, Pereira CAC, Nery LE, Beppu OS, Silva COS. A randomized, double-blind, placebo-controlled, short-course study with high dose of inhaled beclomethasone in patients with cough variant asthma. 2006. (In press)
39. Corrao WM, Braman SS, Irwin RS. Chronic cough as the sole presenting manifestation of bronchial asthma. N Engl J Med. 1979;300(12):633-7.
40. Irwin RS, Zawacki JK, Curley FJ, French CL, Hoffman PJ. Chronic cough as the sole presenting manifestation of gastroesophageal reflux. Am Rev Respir Dis. 1989;140(5):1294-300.
41. French CT, Irwin RS, Fletcher KE, Adams TM. Evaluation of a cough-specific quality-of-life questionnaire. Chest. 2002;121(4):1123-31.
42. French CT, Fletcher KE, Irwin RS. Gender differences in health-related quality of life in patients complaining of chronic cough. Chest. 2004;125(2):482-8.
43. French CL, Irwin RS, Curley FJ, Krikorian CJ. Impact of chronic cough on quality of life. Arch Intern Med. 1998;10-24;158(15):1657-61.
44. Birring SS, Prudon B, Carr AJ, Singh SJ, Morgan MD, Pavord ID. Development of a symptom specific health status measure for patients with chronic cough: Leicester Cough Questionnaire (LCQ). Thorax. 2003;58(4):339-43.
45. Irwin RS. Complications of cough: ACCP evidence-based clinical practice guidelines. Chest. 2006;129(1 Suppl):54S-58S.
46. Dicpinigaitis PV. Chronic cough due to asthma: ACCP evidence-based clinical practice guidelines. Chest. 2006;129(1 Suppl):75S-79S.
47. Fujimura M, Sakamoto S, Kamio Y, Matsuda T. Cough receptor sensitivity and bronchial responsiveness in normal and asthmatic subjects. Eur Respir J. 1992;5(3):291-5.
48. Dicpinigaitis PV. Cough in asthma and eosinophilic bronchitis. Thorax. 2004;59(1):71-2.
49. Komaki Y, Miura M, Takahashi M. Distribution of airway hyperresponsiveness in adult-onset cough-variant asthma: comparison with classic asthma. Am J respir Crit Care Med. 2001;163:A419.
50. Niimi A, Torrego A, Nicholson AG, Cosio BG, Oates TB, Chung KF. Nature of airway inflammation and remodeling in chronic cough. J Allergy Clin Immunol. 2005;116(3):565-70.
51. Niimi A, Matsumoto H, Minakuchi M, Kitaichi M, Amitani R. Airway remodelling in cough-variant asthma. Lancet. 2000;356(9229):564-5.
52. Kanazawa H, Eguchi Y, Nomura N, Yoshikawa J. Analysis of vascular endothelial growth factor levels in induced sputum samples from patients with cough variant asthma. Ann Allergy Asthma Immunol. 2005;95(3):266-71.
53. Morice AH, Fontana GA, Sovijarvi AR, Pistolesi M, Chung KF, Widdicombe J, O'Connell F, Geppetti P, Gronke L, De Jongste J, Belvisi M, Dicpinigaitis P, Fischer A, McGarvey L, Fokkens WJ, Kastelik J; ERS Task Force. The diagnosis and management of chronic cough. Eur Respir J. 2004;24(3):481-92.
54. Kang H, Koh YY, Yoo Y, Yu J, Kim DK, Kim CK. Maximal airway response to methacholine in cough-variant asthma: comparison with classic asthma and its relationship to peak expiratory flow variability. Chest. 2005;128(6):3881-7.
55. Irwin RS, French CT, Smyrnios NA, Curley FJ. Interpretation of positive results of a methacholine inhalation challenge and 1 week of inhaled bronchodilator use in diagnosing and treating cough-variant asthma. Arch Intern Med. 1997;157(17):1981-7.
56. Fujimura M, Hara J, Myou S. Change in bronchial responsiveness and cough reflex sensitivity in patients with cough variant asthma: effect of inhaled corticosteroids. Cough. 2005;1:5.
57. Spector SL, Tan RA. Effectiveness of montelukast in the treatment of cough variant asthma. Ann Allergy Asthma Immunol. 2004;93(3):232-6.
58. American Thoracic Society; European Respiratory Society. Recommendations for standardized procedures for the online and offline measurement of exhaled lower respiratory nitric oxide and nasal nitric oxide in adults and children. Am J Respir Crit Care Med. 2005;171(8): 912-30.
59. Chatkin JM, Ansarin K, Silkoff PE, McClean P, Gutierrez C, Zamel N, et al. Exhaled nitric oxide as a noninvasive assessment of chronic cough. Am J Respir Crit Care Med. 1999;159(6):1810-3.
60. Sociedade Brasileira de Pneumologia e Tisiologia. II Consenso Bras de Pneumologia J Bras Pneumol 2004;(30)(Supl 5)S1-S42.
61. Kanner RE, Connett JE, Williams D, Buist AS. Effects of randomized assignment to a smoking cessation intervention and changes in smoking habits on respiratory symptoms in smokers with early chronic obstructive pulmonary disease: the lung Health Study. Am J Med. 1999;106(4):410- 6.
62. Anthonisen NR, Connett JE, Kiley JP, Altose MD, Bailey WC, Buist AS, et al. Effects of smoking intervention and the use of an inhaled anticholinergic bronchodilator on the rate of decline of FEV1. The Lung Health Study. JAMA 1994;272(19):1497-505.
63. Jones A, Rowe B. Bronchopulmonary hygiene physical therapy for chronic obstructive pulmonary disease and bronchiectasis.Cochrane Database Syst Rev. 2002(2): CD000045.
64. Casaburi R, Mahler D, Jones P, Wanner A, San PG, ZuWallack RL, et al. A long term evaluation of once-daily inhaled ipatropium in chronic obstructive pulmonary disease. Eur Resp J. 2002;19(2):217-24.
65. Ram FS, Jones PW, Castro AA, De Brito JA, Atallah AN, Lacasse Y, et al. Oral theophylline for chronic obstructive pulmonary disease.Cochrane Database Syst Rev. 2002;(4):CD003902.
66. Petty TL. John Hutchinson's mysterious machine revisited. Chest. 2002;121(5 Suppl):219S-223S.
67. Miller MR, Hankinson J, Brusasco V, Burgos F, Casaburi R, Coates A, Crapo R, Enright P, van der Grinten CP, Gustafsson P, Jensen R, Johnson DC, MacIntyre N, McKay R, Navajas D, Pedersen OF, Pellegrino R, Viegi G, Wanger J; ATS/ERS Task Force. Standardisation of spirometry. Eur Respir J. 2005;26(2):319-38.
68. Sociedade Brasileira de Pneumologia e Tisiologia. III Consenso Brasileiro no Manejo da Asma. J Pneumol. 2002;28(Supl 1):S6-S8.
69. Pereira CAC. Espirometria. Sociedade Brasileira de Pneumologia e Tisiologia. Diretrizes para Testes de Função Pulmonar-2002. J Pneumol 2002;28 (Supl 3):S44-S71.
70. Braman SS. Chronic cough due to chronic bronchitis: ACCP evidence-based clinical practice guidelines. Chest. 2006 Jan;129(1 Suppl):104S-115S.
71. Sociedade Brasileira de Pneumologia e Tisiologia. II Consenso Brasileiro sobre Doença Pulmonar Obstrutiva Crônica. J Pneumol. 2004;30(Supl 5): S1-S5.
72. Pereira CAC, Rebello CB, Diccini S, Sato T. Resposta ao broncodilatador em doenças obstrutivas - asma vs DPOC [resumo]. J Pneumol. 1996:22 (Supl 1): 50
73. Mihailovic-Vucinic V, Zugic V, Videnovic-Ivanov J. New observations on pulmonary function changes in sarcoidosis. Curr Opin Pulm Med. 2003; 9(5):436-41.
74. Rubin AS, Pereira CAC, Neder JA, Fiterman J, Pizzichini MMM. Hiperresponsividade brônquica. Sociedade Brasileira de Pneumologia e Tisiologia. Diretrizes para Testes de Função Pulmonar-2002. J Pneumol. 2002;28 (Supl 3):S101-S21. Não tem esse suplemento no SciELO e nem na base LILACS
75. Crapo RO, Casaburi R, Coates AL, Enright PL, Hankinson JL, Irvin CG, et al. Guidelines for methacholine and exercise challenge testing-1999. This official statement of the American Thoracic Society was adopted by the ATS Board of Directors, July 1999. Am J Respir Crit Care Med. 2000;161(1):309-29.
76. Bucca C, Rolla G, Brussino L, De Rose V, Bugiani M. Are asthma-like symptoms due to bronchial or extrathoracic airway dysfunction? Lancet. 1995;346(8978):791-5.
77. Chang AB, Glomb WB. Guidelines for evaluating chronic cough in pediatrics: ACCP evidence-based clinical practice guidelines. Chest. 2006;129(1 Suppl):260S-283S.
78. Irwin RS, Boulet LP, Cloutier MM, Fuller R, Gold PM, Hoffstein V, et al. Managing cough as a defense mechanism and as a symptom. A consensus panel report of the American College of Chest Physicians. Chest. 1998 Aug;114(2 Suppl Managing):133S-181S.
79. Brightling CE. Chronic cough due to nonasthmatic eosinophilic bronchitis: ACCP evidence-based clinical practice guidelines. Chest. 2006;129(1 Suppl):116S-121S.
80. Chan-Yeung M, Malo JL, Tarlo SM, Bernstein L, Gautrin D, Mapp C, Newman-Taylor A, Swanson MC, Perrault G, Jaques L, Blanc PD, Vandenplas O, Cartier A, Becklake MR; American Thoracic Society. Proceedings of the first Jack Pepys Occupational Asthma Symposium. Am J Respir Crit Care Med. 2003;167(3):450-71.
81. Newman KB, Mason UG 3rd, Schmaling KB. Clinical features of vocal cord dysfunction. Am J Respir Crit Care Med. 1995;152(4 Pt 1):1382-6.
82. Ayres JG, Gabbott PL. Vocal cord dysfunction and laryngeal hyperresponsiveness: a function of altered autonomic balance? Thorax. 2002;57(4):284-5.
83. Bacharier LB, Strunck RC .Vocal cord dysfunction: a practical approach to diagnosis. J Resp Dis. 2001;22(2):93-103.
84. Melo SMD .Discinesia de laringe. In: Silva LCC,Oliveira HG,Xavier RG ,Tonietto V. Endoscopia respiratória. Rio de Janeiro: Revinter; 2002. p.288-94.
85. Rutkowski R, Rutkowski K. [Vocal cord dysfunction or bronchial asthma?] Pol Merkuriusz Lek. 2005;18(108):715-9. Polish.
86. Murry T, Tabaee A, Aviv JE. Respiratory retraining of refractory cough and laryngopharyngeal reflux in patients with paradoxical vocal fold movement disorder. Laryngoscope. 2004;114(8):1341-5.
87. Altman KW, Simpson CB, Amin MR, Abaza M, Balkissoon R, Casiano RR. Cough and paradoxical vocal fold motion. Otolaryngol Head Neck Surg. 2002 Dec;127(6):501-11.
88. Leo RJ, Konakanchi R. Psychogenic Respiratory Distress: A Case of Paradoxical Vocal Cord Dysfunction and Literature Review. Prim Care Companion J Clin Psychiatry. 1999;1(2):39-46.
89. Vertigan AE, Theodoros DG, Gibson PG, Winkworth AL. The relationship between chronic cough and paradoxical vocal fold movement: a review of the literature. J Voice. 2006;20(3):466-80.
90. Vlahakis NE, Patel AM, Maragos NE, Beck KC. Diagnosis of vocal cord dysfunction: the utility of spirometry and plethysmography. Chest. 2002;122(6):2246-9.
91. Maschka DA, Bauman NM, McCray PB Jr, Hoffman HT, Karnell MP, Smith RJ. A classification scheme for paradoxical vocal cord motion. Laryngoscope. 1997;107(11 Pt 1):1429-35.
92. Jayaram L, Pizzichini MM, Cook RJ, Boulet LP, Lemiere C, Pizzichini E, et al. Determining asthma treatment by monitoring sputum cell counts: effect on exacerbations. Eur Respir J. 2006;27(3):483-94.
93. Ordonez CL, Shaughnessy TE, Matthay MA, Fahy JV. Increased neutrophil numbers and IL-8 levels in airway secretions in acute severe asthma: Clinical and biologic significance. Am J Respir Crit Care Med. 2000;161(4 Pt 1):1185-90.
94. Wark PA, Johnston SL, Moric I, Simpson JL, Hensley MJ, Gibson PG. Neutrophil degranulation and cell lysis is associated with clinical severity in virus-induced asthma. Eur Respir J. 2002;19(1):68-75.
95. Simpson JL, Scott R, Boyle MJ, Gibson PG. Inflammatory subtypes in asthma: assessment and identification using induced sputum. Respirology. 2006;11(1):54-61.
96. Leigh R, Pizzichini MM, Morris MM, Maltais F, Hargreave FE, Pizzichini E. Stable COPD: predicting benefit from high-dose inhaled corticosteroid treatment. Eur Respir J. 2006;27(5):964-71.
97. Dippolito R, Foresi A, Chetta A, Castagnaro A, Malorgio R, Marangio E, et al. Eosinophils in induced sputum from asymptomatic smokers with normal lung function. Respir Med. 2001;95(12):969-74.
98. Gibson PG, Dolovich J, Denburg J, Ramsdale EH, Hargreave FE. Chronic cough: eosinophilic bronchitis without asthma. Lancet. 1989;1(8651):1346-8.
99. Brightling CE, Ward R, Goh KL, Wardlaw AJ, Pavord ID. Eosinophilic bronchitis is an important cause of chronic cough. Am J Respir Crit Care Med. 1999;160(2):406-10.
100. Carney IK, Gibson PG, Murree-Allen K, Saltos N, Olson LG, Hensley MJ. A systematic evaluation of mechanisms in chronic cough. Am J Respir Crit Care Med. 1997;156(1):211-6.
101. Gibson PG, Hargreave FE, Girgis-Gabardo A, Morris M, Denburg JA, Dolovich J. Chronic cough with eosinophilic bronchitis: examination for variable airflow obstruction and response to corticosteroid. Clin Exp Allergy. 1995;25(2):127-32.
102. Hancox RJ, Leigh R, Kelly MM, Hargreave FE. Eosinophilic bronchitis. Lancet. 2001;358(9287):1104.
103. Berry MA, Hargadon B, McKenna S, Shaw D, Green RH, Brightling CE, et al. Observational study of the natural history of eosinophilic bronchitis. Clin Exp Allergy. 2005;35(5):598-601.
104. Pizzichini MM, Pizzichini E, Parameswaran K, Clelland L, Efthimiadis A, Dolovich J, et al. Nonasthmatic chronic cough: No effect of treatment with an inhaled corticosteroid in patients without sputum eosinophilia. Can Respir J. 1999;6(4):323-30.
105. Dykewicz MS, Fineman S, Skoner DP, Nicklas R, Lee R, Blessing-Moore J, et al. Diagnosis and management of rhinitis: complete guidelines of the Joint Task Force on Practice Parameters in Allergy, Asthma and Immunology. American Academy of Allergy, Asthma, and Immunology. Ann Allergy Asthma Immunol. 1998;81(5 Pt 2):478-518.
106. Ng ML, Warlow RS, Chrishanthan N, Ellis C, Walls R. Preliminary criteria for the definition of allergic rhinitis: a systematic evaluation of clinical parameters in a disease cohort (I). Clin Exp Allergy. 2000;30(9):1314-31.
107. Ng ML, Warlow RS, Chrishanthan N, Ellis C, Walls RS. Preliminary criteria for the definition of allergic rhinitis: a systematic evaluation of clinical parameters in a disease cohort (II) Clin Exp Allergy. 2000 Oct;30(10):1417-22. Comment in: Clin Exp Allergy. 2000;30(10):1342-3.
108. Borish L. Allergic rhinitis: systemic inflammation and implications for management. J Allergy Clin Immunol. 2003;112(6):1021-31.
109. Frew AJ. Advances in environmental and occupational diseases 2003. J Allergy Clin Immunol. 2004;113(6): 1161-6.
110. Mullarkey MF, Hill JS, Webb DR. Allergic and nonallergic rhinitis: their characterization with attention to the meaning of nasal eosinophilia. J Allergy Clin Immunol. 1980;65(2):122-6.
111. Settipane RA, Lieberman P. Update on nonallergic rhinitis. Ann Allergy Asthma Immunol. 2001;86(5):494-507; quiz 507-8.
112. Zanolin ME, Pattaro C, Corsico A, Bugiani M, Carrozzi L, Casali L, Dallari R, Ferrari M, Marinoni A, Migliore E, Olivieri M, Pirina P, Verlato G, Villani S, Marco R; ISAYA Study Group. The role of climate on the geographic variability of asthma, allergic rhinitis and respiratory symptoms: results from the Italian study of asthma in young adults. Allergy. 2004;59(3):306-14.
113. Schmidt SM, Muller CE, Mahner B, Wiersbitzky SK. Prevalence, rate of persistence and respiratory tract symptoms of Chlamydia pneumoniae infection in 1211 kindergarten and school age children. Pediatr Infect Dis J. 2002;21(8):758-62.
114. Kinney PL, Lippmann M. Respiratory effects of seasonal exposures to ozone and particles. Arch Environ Health. 2000;55(3):210-6.
115. Irwin RS. Cough. In: Irwin RS, Curley FJ, Grossman RF. Diagnosis and treatment of symptoms of the respiratory tract. New York: Futura; 1997. p.1-54.
116. Irwin RS, Boulet LP, Cloutier MM, Fuller R, Gold PM, Hoffstein V, et al. Managing cough as a defense mechanism and as a symptom. A consensus panel report of the American College of Chest Physicians. Chest. 1998;114(2 Suppl Managing):133S-181S.
117. Irwin RS, Rosen MJ, Braman SS. Cough. A comprehensive review. Arch Intern Med. 1977;137(9):1186-91.
118. Poe RH, Harder RV, Israel RH, Kallay MC. Chronic persistent cough. Experience in diagnosis and outcome using an anatomic diagnostic protocol. Chest. 1989;95(4):723-8.
119. Villanova CA, Palombini BC, Pereira EA, Stolz DP, Gastal OL, Alt DC, et al. Post-nasal drip syndrome as a cause of chronic cough: its place among other conditions [abstract]. Am J Respir Crit Care Med. 1996;153(4 pt 2):A517.
120. Palombini BC, André-Alves MR, Porto NS. Sinusobronquite - Sinusite e sua relação com rinite, polipose nasal e asma brônquica. In: Silva LCC. Compêndio de Pneumologia. 2a ed. São Paulo: Fundo Editorial Byk; 1991. p.362-74.
121. Palombini BC, Villanova CA, Araujo E, Gastal OL, Alt DC, Stolz DP, et al. A pathogenic triad in chronic cough: asthma, postnasal drip syndrome, and gastroesophageal reflux disease. Chest. 1999;116(2):279-84.
122. Proctor DF. The upper airways. I. Nasal physiology and defense of the lungs. Am Rev Respir Dis. 1977;115(1):97-129.
123. Bucca C, Rolla G, Scappaticci E, Chiampo F, Bugiani M, Magnano M, D'Alberto M. Extrathoracic and intrathoracic airway responsiveness in sinusitis. J Allergy Clin Immunol. 1995;95(1 Pt 1):52-9.
124. Kennedy DW. Sinus disease: guide to first-line management. Deerfield beach, Fla: Health Communications; 1994.
125. Gwaltney JM Jr, Jones JG, Kennnedy DW. Medical management of sinusitis: educational goals and management guidelines. The International Conference on sinus disease Ann Otol Rhinol Laryngol Suppl. 1995;167:22-30.
126. Antimicrobial treatment guidelines for acute bacterial rhinossinusitis. Sinus and Allergy Health Partnership. Otolaryngol Head Neck Surg. 2000; 123(1 Pt 2):5-31.
127. Moraes-Filho J, Cecconello I, Gama-Rodrigues J, Castro L, Henry MA, Meneghelli UG, Quigley E; Brazilian Consensus Group. Brazilian consensus on gastroesophageal reflux disease: proposals for assessment, classification, and management. Am J Gastroenterol. 2002;97(2):241-8.
128. Sonnenberg A, El-Serag HB. Clinical epidemiology and natural history of gastroesophageal reflux disease. Yale J Biol Med. 1999;72(2-3):81-92.
129. Moraes-Filho JP, Chinzon D, Eisig JN, Hashimoto CL, Zaterka S. Prevalence of heartburn and gastroesophageal reflux disease in the urban Brazilian population. Arq Gastroenterol. 2005;42(2):122-7.
130. Irwin RS, French CL, Curley FJ, Zawacki JK, Bennett FM. Chronic cough due to gastroesophageal reflux. Clinical, diagnostic, and pathogenetic aspects. Chest. 1993;104(5):1511-7.
131. Ossakow SJ, Elta G, Colturi T, Bogdasarian R, Nostrant TT. Esophageal reflux and dysmotility as the basis for persistent cervical symptoms. Ann Otol Rhinol Laryngol. 1987 Jul-Aug;96(4):387-92.
132. Richter JE. Extraesophageal presentations of gastroesophageal reflux disease: an overview. Am J Gastroenterol. 2000;95(8 Suppl):S1-3.
133. Shaheen N, Ransohoff DF. Gastroesophageal reflux, barrett esophagus, and esophageal cancer: scientific review. JAMA. 2002;287(15):1972-81.
134. Inadomi JM, Sampliner R, Lagergren J, Lieberman D, Fendrick AM, Vakil N. Screening and surveillance for Barrett esophagus in high-risk groups: a cost-utility analysis. Ann Intern Med. 2003;138(3):176-86.
135. Laukka MA, Cameron AJ, Schei AJ. Gastroesophageal reflux and chronic cough: which comes first? J Clin Gastroenterol. 1994;19(2):100-4.
136. Rudolph CD, Mazur LJ, Liptak GS, Baker RD, Boyle JT, Colletti RB, Gerson WT, Werlin SL; North American Society for Pediatric Gastroenterology and Nutrition. Guidelines for evaluation and treatment of gastroesophageal reflux in infants and children: recommendations of the North American Society for Pediatric Gastroenterology and Nutrition. J Pediatr Gastroenterol Nutr. 2001;32 Suppl 2:S1-31.
137. Rudolph CD. Supraesophageal complications of gastroesophageal reflux in children: challenges in diagnosis and treatment. Am J Med. 2003;115 Suppl 3A:150S-156S.
138. Nasi A, Filho JP, Zilberstein B, Cecconello I, Gama-Rodrigues JJ, Pinotti HW. Gastroesophageal reflux disease: clinical, endoscopic, and intraluminal esophageal pH monitoring evaluation. Dis Esophagus. 2001;14(1):41-9.
139. DeVault KR, Castell DO; American College of Gastroenterology. Updated guidelines for the diagnosis and treatment of gastroesophageal reflux disease. Am J Gastroenterol. 2005;100(1):190-200.
140. An evidence - based appraisal of reflux disease management - the Genval Workshop Report. Gut. 1999;44 Suppl 2:S1-16.
141. Moss SF, Arnold R, Tytgat GN, Spechler SJ, Delle-Fave G, Rosin D, et al. Consensus Statement for Management of Gastroesophageal Reflux Disease: result of workshop meeting at Yale University School of Medicine, Department of Surgery, November 16 and 17, 1997. J Clin Gastroenterol. 1998l;27(1):6-12.
142. Numans ME, Lau J, de Wit NJ, Bonis PA. Short-term treatment with proton-pump inhibitors as a test for gastroesophageal reflux disease: a meta-analysis of diagnostic test characteristics. Ann Intern Med. 2004;140(7):518-27.
143. Mello CJ, Irwin RS, Curley FJ. Predictive values of the character, timing, and complications of chronic cough in diagnosing its cause. Arch Intern Med. 1996;156(9):997-1003.
144. Smyrnios NA, Irwin RS, Curley FJ. Chronic cough with a history of excessive sputum production. The spectrum and frequency of causes, key components of the diagnostic evaluation, and outcome of specific therapy. Chest. 1995;108(4):991-7.
145. Novitsky YW, Zawacki JK, Irwin RS, French CT, Hussey VM, Callery MP. Chronic cough due to gastroesophageal reflux disease: efficacy of antireflux surgery. Surg Endosc. 2002;16(4):567-71.
146. Irwin RS. Chronic cough due to gastroesophageal reflux disease: ACCP evidence-based clinical practice guidelines. Chest. 2006;129(1 Suppl):80S-94S.
147. Shay S, Tutuian R, Sifrim D, Vela M, Wise J, Balaji N, et al. Twenty-four hour ambulatory simultaneous impedance and pH monitoring: a multicenter report of normal values from 60 healthy volunteers. Am J Gastroenterol. 2004;99(6):1037-43.
148. Sifrim D, Castell D, Dent J, Kahrilas PJ. Gastro-oesophageal reflux monitoring: review and consensus report on detection and definitions of acid, non-acid, and gas reflux. Gut. 2004l;53(7):1024-31.
149. Tutuian R, Castell DO. Use of multichannel intraluminal impedance to document proximal esophageal and pharyngeal nonacidic reflux episodes. Am J Med. 2003;115 Suppl 3A:119S-123S.
150. Torquati A, Lutfi RE, Kaiser J, Richards W. Laparoscopic fundoplication: Is it worthwhile in patients with persistent gastro-esophageal reflux disease (GERD) symptoms despite proton pump inhibitors (PPI) therapy. [Presented at Digestive Disease Week; 2004 May 15-20; New Orleans, Louisiana]
151. Pandolfino JE, Kahrilas PJ; American Gastroenterological Association. AGA technical review on the clinical use of esophageal manometry. Gastroenterology. 2005;128(1): 209-24.
152. Tutuian R, Castell DO. Clarification of the esophageal function defect in patients with manometric ineffective esophageal motility: studies using combined impedance-manometry. Clin Gastroenterol Hepatol. 2004;2(3):230-6.
153. Chang AB, Lasserson TJ, Gaffney J, Connor FL, Garske LA. Gastro-oesophageal reflux treatment for prolonged non-specific cough in children and adults. Cochrane Database Syst Rev. 2005;18(2):CD004823.
154. Ours TM, Kavuru MS, Schilz RJ, Richter JE. A prospective evaluation of esophageal testing and a double-blind, randomized study of omeprazole in a diagnostic and therapeutic algorithm for chronic cough. Am J Gastroenterol. 1999;94(11):3131-8.
155. Poe RH, Kallay MC. Chronic cough and gastroesophageal reflux disease: experience with specific therapy for diagnosis and treatment. Chest. 2003;123(3):679-84.
156. Vela MF, Camacho-Lobato L, Srinivasan R, Tutuian R, Katz PO, Castell DO. Simultaneous intraesophageal impedance and pH measurement of acid and nonacid gastroesophageal reflux: effect of omeprazole. Gastroenterology. 2001;120(7):1599-606.
157. Moraes-Filho JPP, Nasi A. Gastro-esophageal reflux disease: an evidence based review . British Medical Journal [citado 2006 January]: www.bmjlearning.com.
158. Chiba N, De Gara CJ, Wilkinson JM, Hunt RH. Speed of healing and symptom relief in grade II to IV gastroesophageal reflux disease: a meta-analysis. Gastroenterology. 1997;112(6):1798-810.
159. Katelaris P, Holloway R, Talley N, Gotley D, Williams S, Dent J; Digestive Health Foundation of the Gastroenterological Society of Australia. Gastro-oesophageal reflux disease in adults: Guidelines for clinicians. J Gastroenterol Hepatol. 2002;17(8):825-33.
160. Bardhan KD. Reflux rising - a burning issue! A personal overview of treatment. Res Clin Forums. 1998;20(2):27-32.
161. Orlando RC. Why is the high grade inhibition of gastric acid secretion afforded by proton pump inhibitors often required for healing of reflux esophagitis? An epithelial perspective. Am J Gastroenterol. 1996;91(9):1692-6.
162. van Pinxteren B, Numans ME, Bonis PA, Lau J. Short-term treatment with proton pump inhibitors, H2-receptor antagonists and prokinetics for gastro-oesophageal reflux disease-like symptoms and endoscopy negative reflux disease. Cochrane Database Syst Rev. 2004;(4):CD002095. Update of: Cochrane Database Syst Rev. 2001;(4):CD002095.
163. Caro JJ, Salas M, Ward A. Healing and relapse rates in gastroesophageal reflux disease treated with the newer proton-pump inhibitors lansoprazole, rabeprazole, and pantoprazole compared with omeprazole, ranitidine, and placebo: evidence from randomized clinical trials. Clin Ther. 2001;23(7):998-1017.
164. Katz PO. Treatment of gastroesophageal reflux disease: use of algorithms to aid in management. Am J Gastroenterol. 1999;94(11 Suppl):S3-10.
165. Klinkenberg-Knol EC, Festen HP, Jansen JB, Lamers CB, Nelis F, Snel P, et al. Long-term treatment with omeprazole for refractory reflux esophagitis: efficacy and safety. Ann Intern Med. 1994;121(3):161-7.
166. Sandmark S, Carlsson R, Fausa O, Lundell L. Omeprazole or ranitidine in the treatment of reflux esophagitis. Results of a double-blind, randomized, Scandinavian multicenter study. Scand J Gastroenterol. 1988;23(5):625-32.
167. Donnellan C, Sharma N, Preston C, Moayyedi P. Medical treatments for the maintenance therapy of reflux oesophagitis and endoscopic negative reflux disease. Cochrane Database Syst Rev. 2005;(2):CD003245.
168. Guidelines for surgical treatment of gastroesophageal reflux disease (GERD). Society of American Gastrointestinal Endoscopic Surgeons (SAGES). Surg Endosc. 1998;12(2):186-8.
169. Allgood PC, Bachmann M. Medical or surgical treatment for chronic gastrooesophageal reflux? A systematic review of published evidence of effectiveness. Eur J Surg. 2000;166(9):713-21.
170. Corey KE, Schmitz SM, Shaheen NJ. Does a surgical antireflux procedure decrease the incidence of esophageal adenocarcinoma in Barrett's esophagus? A meta-analysis. Am J Gastroenterol. 2003;98(11):2390-4.
171. Sontag SJ, O'Connell S, Khandelwal S, Miller T, Nemchausky B, Schnell TG, Serlovsky R. Most asthmatics have gastroesophageal reflux with or without bronchodilator therapy. Gastroenterology. 1990;99(3):613-20.
172. Choy D, Leung R. Gastro-oesophageal reflux disease and asthma. Respirology. 1997;2(3):163-8.
173. Field SK, Gelfand GA, McFadden SD. The effects of antireflux surgery on asthmatics with gastroesophageal reflux. Chest. 1999;116(3):766-74.
174. Kahrilas PJ. Gastroesophageal reflux disease. JAMA. 1996;276(12):983-8.
175. Simpson WG. Gastroesophageal reflux disease and asthma. Diagnosis and management. Arch Intern Med. 1995;155(8):798-803.
176. Winter DC, Brennan NJ, O'Sullivan G. Reflux induced respiratory disorders. Journal of the Irish Colleges of Physicians and Surgeons 1997;26(3):202-210.
177. Field SK, Sutherland LR. Does medical antireflux therapy improve asthma in asthmatics with gastroesophageal reflux?: a critical review of the literature. Chest. 1998;114(1):275-83.
178. Gibson PG, Henry PL, Coughlan JL. Gastro-oesophageal reflux treatment for asthma in adults and children (Cochrane Review). In: The Cochrane Library, Issue 2, 2005. Oxford: Update Software.
179. Catarci M, Gentileschi P, Papi C, Carrara A, Marrese R, Gaspari AL, Grassi GB. Evidence-based appraisal of antireflux fundoplication. Ann Surg. 2004;239(3):325-37.
180. Johnson DA. Endoscopic therapy for gastroesophageal reflux disease: a systematic review. Minerva Gastroenterol Dietol. 2004;50(3):239-51.
181. Paschoaln IA, Pereira MC, Vilalba WO. Controvérsias no tratamento das bronquiectasias. In: Sociedade Paulista de Pneumologia e Tisiologia. Pneumologia Atualização e Reciclagem Rio de Janeiro: Revinter; 2006. p. 101-8.
182. Bogossian M, Santoro IL, Jamnik S, Romaldin H. Bronquiectasias: estudo de 314 casos. Tuberculose x não tuberculose. J. Pneumol. 1998;24(1):17-23.
183. Gomes M, Polônio I.B. Síndromes associadas às bronquiectasias In: Sociedade Paulista de Pneumologia e Tisiologia. Pneumologia Atualização e Reciclagem. Rio de Janeiro: Revinter; 2006. p. 113-9.
184. Bogossian M, Romaldini H Bronquiectsias. In: Prado FA, Ramos J, Do Valle JR, editores. Atualização Terapêutica. 21a ed. São Paulo: Artes Médicas; 2003. p. 1461-4.
185. Irwin RS,Baumann MH, Bolser DC, Boulet LP, Braman SS, Brightling CE, Brown KK, Canning BJ, Chang AB, Dicpinigaitis PV, Eccles R, Glomb WB, Goldstein LB, Graham LM, Hargreave FE, Kvale PA, Lewis SZ, McCool FD, McCrory DC, Prakash UB, Pratter MR, Rosen MJ, Schulman E, Shannon JJ, Smith Hammond C, Tarlo SM; American College of Chest Physicians (ACCP). Diagnosis and management of cough executive summary: ACCP evidence based clinical practice guidelines Chest. 2006:129(1 Suppl):1S-23S.
186. Fiore Junior JF, de Lima VP, Paisani DM. Fisioterapia respiratória In: Sociedade Paulista de Pneumologia e Tisiologia. Pneumologia Atualização e Reciclagem. Rio de Janeiro: Revinter; 2006. p. 111-2.
187. Sociedade de Pneumologia e Tisiologia. II Diretrizes Brasileiras para Tuberculose. J Bras Pneumol. 2004;30(Supl 1):
188. Brasil. Ministério da Saúde. Controle da Tuberculose: uma proposta de integração ensino-seviço. 5a ed. Rio de Janeiro: Funasa /CRPHF/ SBPT; 2002.
189. Conde MB, Soares SL, Mello FC, Resende VM, Almeida LL, Kritski AL et al. Comparison of sputum induction with fiber-optic bronchoscopy in the diagnosis of tuberculosis; experience at an acquired immune deficiency syndrome reference center in Rio de Janeiro, Brazil. Am J Respir Crit Care Med. 2000;162(6): 2238-40.
190. Kritski A L, Conde M B, Souza G R M. In: Tuberculose do ambulatório a enfermaria. 2a ed. Rio de Janeiro: Atheneu; 2000.
191. Rosemberg J, Tarantino A B. Tuberculose. In: Tarantino A B, editor. Doenças pulmonares. 5a ed. Rio de Janeiro: Guanabara Koogan; 2002. p.294-380.
192. Gutierrez R S, Santos B R, Espina CAV, Azambuja HCP, Silva LCC. Tuberculose. In: Silva LCC, editor. Condutas em pneumologia. 2a ed. Rio de Janeiro: Revinter; 2001. p. 412-44.
193. Marguet C, Jouen-Boedes F, Dean TP, Warner JO. Bronchoalveolar cell profiles in children with asthma, infantile wheeze, chronic cough, or cystic fibrosis. Am J Respir Crit Care Med. 1999;159(5 Pt 1):1533-40.
194. Faniran AO, Peat JK, Woolcock AJ. Persistent cough: is it asthma? Arch Dis Child. 1998;79(5):411-4.


Clique aqui para ampliar
Datas de Publicação
-
Publicação nesta coleção
26 Mar 2007 -
Data do Fascículo
Nov 2006