Resumos
OBJETIVO: Detectar o impacto do tratamento fonoaudiológico no controle da asma e da rinite alérgica em crianças e adolescentes respiradores orais. MÉTODOS: Trata-se de um estudo quase-experimental; foram randomizados 24 pacientes com asma, rinite alérgica e respiração oral, idade de 6 a 15 anos. Todos os pacientes usavam dipropionato beclometasona inalação oral. No momento em que aceitaram participar da pesquisa, a inalação oral foi substituída pela inalação exclusivamente nasal na inspiração e, após 1 mês, associou-se ao tratamento fonoaudiológico em metade dos pacientes. Esses receberam 16 sessões de tratamento fonoaudiológico em 8 semanas, além do dipropionato de beclometasona inalação exclusivamente nasal (grupo DBF). O grupo de comparação recebeu somente dipropionato beclometasona inalação exclusivamente nasal (grupo DBI). Os dois grupos foram avaliados em cinco tempos. Utilizou-se o escore clínico da rinite alérgica, da asma, o protocolo de avaliação miofuncional orofacial adaptado de Marchesan (2003), a observação dos responsáveis, dados de espirometria, de pico de fluxo inspiratório e de pico de fluxo expiratório. RESULTADOS: Houve melhora significativa do grupo DBF: escores clínicos da asma no tempo 5 (p = 0,046); valores do pico de fluxo inspiratório no tempo 4 (p = 0,030); pico de fluxo expiratório no tempo 3 (p = 0,008); modo respiratório e postura de lábios (p = 0,000) a partir do tempo 3; observação dos responsáveis, no tempo 2, tempo 4 e tempo 5 (p = 0,010; p = 0,027; p = 0,030). CONCLUSÕES: O tratamento fonoaudiológico associado ao dipropionato beclometasona por inalação exclusivamente nasal promoveu um controle clínico e funcional mais precoce e duradouro da asma, da rinite alérgica e da respiração oral entre os grupos estudados.
Terapia miofuncional; asma; rinite alérgica; respiração bucal
OBJECTIVE: To determine the impact of speech therapy on asthma and allergic rhinitis control in mouth breathing children and adolescents. METHODS: This was a quasi-experimental randomized study of 24 mouth breathing patients with asthma and allergic rhinitis, aged from 6 to 15 years. All patients were taking beclomethasone diproprionate through oral inhalation at the start of the study. At enrollment on the study, oral inhalation was substituted with exclusively nasal inhalation and 1 month later half of the patients began speech therapy. They attended 16 speech therapy sessions in 8 weeks and continued taking beclomethasone dipropionate through exclusively nasal inhalation (BDT group). The comparison group received only beclomethasone diproprionate through exclusively nasal inhalation (BDI group). Both groups were assessed five times. Clinical scores were calculated for allergic rhinitis and asthma, an adapted version of the Marchesan orofacial myofunctional assessment protocol was applied, and parents/guardians' observations were recorded, in addition to spirometry measurements of peak inspiratory and peak expiratory flow. RESULTS: There were significant improvements in the BDT group: clinical asthma score at T5 (p = 0.046); peak inspiratory flow at T4 (p = 0.030); peak expiratory flow at T3 (p = 0.008); breathing mode and lip position (p = 0.000) from T3 onwards; and parents/guardians' observations at T2, T4, and T5 (p = 0.010; p = 0.027; p = 0.030). CONCLUSIONS: Speech therapy in combination with beclomethasone diproprionate through exclusively nasal inhalation resulted in earlier and longer-lasting clinical and functional control of asthma, allergic rhinitis, and mouth breathing than was achieved in the group that only took beclomethasone diproprionate.
Myofunctional therapy; asthma; allergic rhinitis; mouth breathing
ARTIGO ORIGINAL
O impacto do tratamento fonoaudiológico no controle da asma e da rinite alérgica em crianças e adolescentes respiradores orais
Silvia M. A. CampanhaI; Maria J. F. FontesII; Paulo A. M. CamargosIII; Lincoln M. S. Freire (in memoriam)IV
IMestre, Ciências da Saúde, Instituto de Previdência dos Servidores do Estado de Minas Gerais, Professora, Graduação, Fonoaudiologia, Faculdade de Estudos Administrativos, Centro de Gestão Empreendedora
IIProfessora adjunta, Pediatria e Pneumologia Pediátrica, Faculdade de Medicina, Universidade Federal de Minas Gerais (UFMG), Belo Horizonte, MG, Professora, Pós-Graduação, Ciências da Saúde da Criança e do Adolescente, Faculdade de Medicina, UFMG, Belo Horizonte, MG
IIIProfessor titular, Departamento de Pediatria, Faculdade de Medicina, UFMG, Belo Horizonte, MG, Coordenador, Unidade de Pneumologia Pediátrica, Hospital das Clínicas, UFMG, Belo Horizonte, MG
IVDoutor, Presidente, Academia Mineira de Pediatria, Membro, Colegiado de Pós-Graduação, UFMG, Belo Horizonte, MG, Membro, Instituto de Previdência dos Servidores do Estado de Minas Gerais, Professor associado, Departamento de Pediatria, Faculdade de Medicina, UFMG, Belo Horizonte, MG
Correspondência Correspondência: Silvia Márcia Andrade Campanha Rua Penafiel, 84/601 CEP 30310-420 - Belo Horizonte, MG Tel.: (31) 3221.1126, (31) 9793.1126 Fax: (31) 3221.1126 E-mail: silviacampanha@hotmail.com
RESUMO
OBJETIVO: Detectar o impacto do tratamento fonoaudiológico no controle da asma e da rinite alérgica em crianças e adolescentes respiradores orais.
MÉTODOS: Trata-se de um estudo quase-experimental; foram randomizados 24 pacientes com asma, rinite alérgica e respiração oral, idade de 6 a 15 anos. Todos os pacientes usavam dipropionato beclometasona inalação oral. No momento em que aceitaram participar da pesquisa, a inalação oral foi substituída pela inalação exclusivamente nasal na inspiração e, após 1 mês, associou-se ao tratamento fonoaudiológico em metade dos pacientes. Esses receberam 16 sessões de tratamento fonoaudiológico em 8 semanas, além do dipropionato de beclometasona inalação exclusivamente nasal (grupo DBF). O grupo de comparação recebeu somente dipropionato beclometasona inalação exclusivamente nasal (grupo DBI). Os dois grupos foram avaliados em cinco tempos. Utilizou-se o escore clínico da rinite alérgica, da asma, o protocolo de avaliação miofuncional orofacial adaptado de Marchesan (2003), a observação dos responsáveis, dados de espirometria, de pico de fluxo inspiratório e de pico de fluxo expiratório.
RESULTADOS: Houve melhora significativa do grupo DBF: escores clínicos da asma no tempo 5 (p = 0,046); valores do pico de fluxo inspiratório no tempo 4 (p = 0,030); pico de fluxo expiratório no tempo 3 (p = 0,008); modo respiratório e postura de lábios (p = 0,000) a partir do tempo 3; observação dos responsáveis, no tempo 2, tempo 4 e tempo 5 (p = 0,010; p = 0,027; p = 0,030).
CONCLUSÕES: O tratamento fonoaudiológico associado ao dipropionato beclometasona por inalação exclusivamente nasal promoveu um controle clínico e funcional mais precoce e duradouro da asma, da rinite alérgica e da respiração oral entre os grupos estudados.
Palavras-chave: Terapia miofuncional, asma, rinite alérgica, respiração bucal.
Introdução
A interação entre asma, rinite alérgica e respiração oral promove alterações anatômicas e funcionais no crescimento facial e somático, diagnosticadas sobretudo na infância1. Por causa da variedade dos sintomas da respiração oral, o tratamento dos pacientes requer a participação de uma equipe interdisciplinar1-4.
A efetividade do tratamento da rinite alérgica, quando associado ao da asma, está amplamente registrada5. O restabelecimento funcional das vias aéreas superiores contribui para o controle da asma5.
O tratamento fonoaudiológico em pacientes alérgicos e respiradores orais objetiva restabelecer a respiração nasal e a função respiratória do diafragma e, ao mesmo tempo, conscientizar o paciente para o uso de sua força muscular. Essa terapia fornece ao paciente condições para manter a respiração nasal, função básica e inquestionável no controle de doenças respiratórias6,7.
A maior parte de ensaios clínicos estuda a eficácia do tratamento fonoaudiológico na melhoria do tônus dos músculos orofaciais8-10 e na adequação das funções orofaciais11. Na literatura consultada, não se encontrou avaliação do tratamento fonoaudiológico no controle clínico e funcional de crianças e adolescentes respiradores orais com asma e rinite alérgica.
Este trabalho objetiva verificar o impacto do tratamento fonoaudiológico no controle da asma e da rinite alérgica em crianças e adolescentes respiradores orais.
Métodos
Trata-se de um estudo quase-experimental, randomizado. Foram selecionados 24 pacientes após aplicação dos critérios de inclusão/exclusão nos 169 crianças/adolescentes asmáticos acompanhados no Serviço de Pneumologia Pediátrica Padre Eustáquio do Sistema Único de Saúde (SUS) de Belo Horizonte (MG).
Os critérios de inclusão foram: teste cutâneo positivo a pelo menos um dos alérgenos pesquisados, com quadro clínico de rinite alérgica e respiração oral, em tratamento contínuo para asma persistente com dipropionato de beclometasona inalatório spray oral. Utilizaram-se os critérios de abertura de boca permanente e relato dos pais sobre o modo respiratório durante o dia e a noite para o diagnóstico da respiração oral à admissão11. Foram excluídos pacientes com hipertrofias de moderada a grave da adenoide, diagnosticadas pelo exame otorrinolaringológico ou pelo estudo radiográfico do cavum, com constatação de uma diminuição maior que 1/3 da coluna aérea correspondente à nasofaringe e com desvio de septo, pólipos nasais, infecções das vias aéreas superiores e inferiores, que podiam interferir na avaliação e no tratamento da asma, da rinite alérgica e da respiração oral. Foram excluídos, também, os pacientes com doenças subjacentes de qualquer natureza, bem como os com volume expiratório forçado no primeiro segundo (VEF1) ou com a relação VEF1/capacidade vital forçada (CVF) menor que 40% do valor previsto.
Os pacientes foram distribuídos em dois grupos (DBF e DBI), usando a técnica de randomização em blocos. O grupo experimental, identificado como grupo DBF, recebeu o tratamento fonoaudiológico e o dipropionato de beclometasona por inalação exclusivamente nasal, e o grupo de comparação, identificado como grupo DBI, recebeu apenas o dipropionato de beclometasona por inalação exclusivamente nasal.
A corticoterapia inalatória por inalação exclusivamente nasal possibilita que a mesma dose de corticoide trate conjuntamente a asma e a rinite alérgica. A dosagem do corticoide foi de 500 mcg/dia por inalação exclusivamente nasal, através de espaçador valvulado piriforme de 650 mL de volume [Flumax®] acoplado à máscara facial. Os pacientes foram submetidos à inalação/dose duas vezes ao dia durante todo o período de estudo. A cada inalação, o paciente inspirava 10 vezes5,12. A pesagem sistemática e regular dos inaladores dose-medida foi feita em balança analítica para avaliar a adesão13.
O tratamento fonoaudiológico foi aplicado durante 16 sessões no grupo DBF e compreendeu três etapas: conscientização e propriocepção do modo e tipo respiratório utilizou-se atlas sobre anatomia e fisiologia respiratória, técnica de assoar o nariz (espelho de Glatzel), lavagem nasal, experiências de olfação, massagens e alongamento dos músculos orofaciais, cervicais, inspiratórios e expiratórios; treinamento da função respiratória: exercícios musculares exercícios isométricos para fortalecimento de lábios, língua, bochechas (músculos orbicular da boca, bucinador e músculos linguais) e, paralelamente, adequação das estruturas na posição habitual adequação do posicionamento dos lábios em vedamento (uso do papel entre os lábios, esparadrapo antialérgico) e a adequação da posição habitual da língua (uso de goma de mascar em região de papila retroincisal, sucção de bala no palato), para que os paciente treinassem a possibilidade de executar a respiração nasal; exercícios respiratórios para estimular a respiração nasal (exercícios de inspiração e expiração ritmados e/ou forçados com oclusão alternadas das narinas) e a costodiafragmática abdominal (uso da língua de sogra, fortalecimento dos músculos respiratórios bola Bobath e ampliação da caixa torácica); adequação da função de mastigação e deglutição (uso de várias consistências de alimento). Em todas as sessões, os pacientes foram conscientizados de sua postura corporal. As sessões foram realizadas individualmente duas vezes por semana por 40 minutos. O tratamento fonoaudiológico foi aplicado desconhecendo-se os resultados das avaliações clínicas e funcionais da asma e da rinite alérgica.
Todos os pacientes usaram soro fisiológico nasal sob a forma spray para a lavagem nasal. Não foram feitas recomendações específicas para controle ambiental.
O estudo durou 16 semanas, durante as quais os pacientes foram avaliados em cinco tempos. No tempo 1 (T1), os pacientes faziam uso do dipropionato de blecometasona (DPB) por inalação oral; no tempo 2 (T2), os pacientes utilizavam o DPB por inalação exclusivamente nasal há 1 mês e iniciou-se o tratamento fonoaudiológico para o grupo DBF; no tempo 3 (T3), o grupo DBF havia completado oito sessões de tratamento fonoaudiológico e os grupos DBF e DBI utilizavam DPB por inalação exclusivamente nasal há 2 meses; no tempo 4 (T4), o grupo DBF já havia completado as 16 sessões de tratamento fonoaudiológico e os pacientes dos grupos DBF e DBI usavam DPB por inalação exclusivamente nasal há 3 meses; no tempo 5 (T5), o tratamento fonoaudiológico havia terminado há 1 mês e todos estavam usando o DPB por inalação exclusivamente nasal há 4 meses.
Os pacientes foram submetidos às seguintes avaliações clínico-funcionais: A) avaliação da asma através do escore clínico14, na qual se investigou a ocorrência de crise, uso de ß2-agonistas ou corticoide sistêmico, visitas a serviço de urgência ou hospitalizações, limitações das atividades físicas, ocorrência e sintomas noturnos; a pontuação final variou de 2 a 19 pontos, permitindo a obtenção da gravidade da asma em leve (2 a 8), moderada (9 a 14) e grave (15 a 19); B) avaliação da rinite alérgica através do escore clínico12,15, em que prurido nasal, prurido de orofaringe, prurido ocular, obstrução nasal, coriza e espirros receberam de zero a três pontos de acordo com a intensidade. A soma das pontuações de cada uma das alterações permitiu pontuação para caracterizar a intensidade da rinite em leve (1 a 6), moderada (7 a 12) e grave (> 12 pontos); C) a avaliação da respiração oral foi realizada com base no protocolo de avaliação miofuncional orofacial2 adaptado para esta pesquisa identificou-se modo respiratório, período da respiração oral e posicionamento habitual de lábios, através do relato do responsável; a confirmação do modo respiratório e do posicionamento habitual de lábios foi obtida pelo exame clínico miofuncional orofacial; para a padronização da observação e do registro, os responsáveis pelos pacientes receberam orientações dos pesquisadores.
Nas avaliações funcionais, foram usadas medidas do pico do fluxo expiratório (PFE) (Mini-Wright peak expiratory flow meter, Clement Clarke, Harlow, Inglaterra), medidas do pico do fluxo inspiratório nasal (PFI) (In-check-inspiratory flow meter, Clement Clarke, Harlow, Inglaterra) e do VEF1. A medida do PFE foi realizada com o paciente em pé, e o maior valor foi definido após três aferições16. Antes da aferição do PFI, o paciente realizava a higiene nasal habitual, assoando levemente para eliminar a secreção nasal. Após a adaptação cuidadosa da máscara facial, o paciente era instruído a fazer uma forte inspiração nasal com a boca fechada e, a partir do volume residual, atingir a capacidade pulmonar total. Foram realizadas no mínimo três aferições, sendo considerado para análise o maior valor. O VEF1 foi determinado, seguindo os critérios das diretrizes para testes de função pulmonar15, pelo espirômetro (B100 Puritan Bennett-Renaissance).
Nos cincos tempos, foram feitas as avaliações clínicas e funcionais da asma e da rinite alérgica por observadores cegos, que desconheciam a alocação dos pacientes.
Na análise estatística, empregaram-se os testes de normalidade Anderson-Darling e Shapiro-Wilk para verificar a distribuição normal das variáveis. As contínuas, com distribuição normal, foram analisadas pelo teste t de Student para a comparação entre os grupos (A e B) nos diferentes tempos. Para comparação de um mesmo grupo em diferentes tempos, utilizou-se o teste t de Student pareado para as variáveis normais e o teste não-paramétrico de Wilcoxon para as não normais. As variáveis categóricas foram analisadas pelo teste exato de Fisher. A análise descritiva foi feita pelas medidas máximo, mínimo, média e desvio padrão (DP). Em todos os testes, o nível de significância estabelecido foi de 5%.
O protocolo e o termo de consentimento livre e esclarecido foram aprovados pelos Comitês de Ética em Pesquisa da Secretaria Municipal de Saúde de Belo Horizonte e da Universidade Federal de Minas Gerais (UFMG), Belo Horizonte.
Resultados
Iniciou-se o estudo com 24 pacientes, porém ocorreu a exclusão de dois indivíduos do grupo DBF, um por adesão incompleta e outro por ter desenvolvido coqueluche. Houve co-intervenção de prescrição de corticosteróide sistêmico e anti-histamínico para um paciente do grupo DBF (prednisona e celestamina) em T3 e T4 e, para dois pacientes do grupo DBI (prednisona) em T2, T3 e T4 devido a um episódio de agudização da asma.
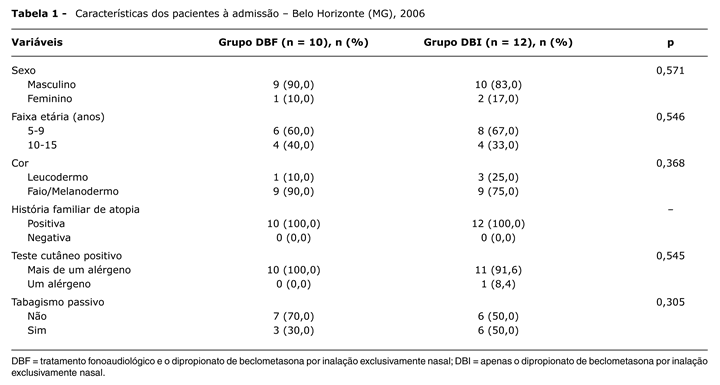
As características dos pacientes à admissão são apresentadas na Tabela 1.
Não houve diferença estatisticamente significativa entre os dois grupos (p > 0,05). A idade (média ± DP) dos pacientes do grupo DBF foi de 9,9±2,23 anos e no grupo DBI de 9,41±2,27 anos.
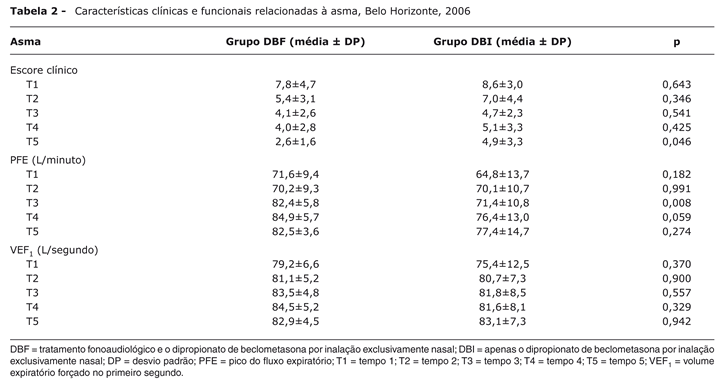
A Tabela 2 registra características clínicas e funcionais relacionadas à asma.
À admissão, não se observou diferença estatisticamente significativa quanto aos valores do escore clínico da asma e os valores de PFE e VEF1 nos dois grupos (p > 0,05). Houve diferença estatística entre os grupos no escore clínico da asma no T5 (p = 0,046) e no PFE no T3 (p = 0,008). Valores de PFE > 80% são observados somente no grupo DBF.
O escore clínico do grupo DBF reduziu de 7,80 (T1) para 2,60 (T5), e o do grupo DBI, de 8,58 (T1) para 4,92 (T5), demonstrando melhora mais acentuada no grupo DBF.
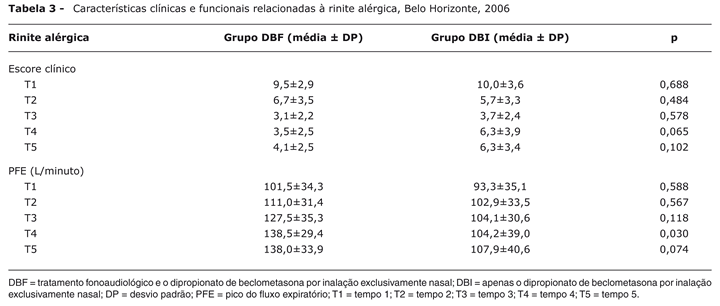
Os resultados das características clínicas e funcionais relacionados à rinite alérgica são verificados na Tabela 3.
À admissão, os grupos DBF e DBI eram semelhantes quanto ao escore clínico e PFI. A diferença entre os dois grupos surgiu no T4 (p = 0,030) quando avaliados pelo PFI, indicando que os pacientes do grupo DBF evoluíram melhor que os do grupo DBI. Os escores clínicos médios (Tabela 3) indicam que todos os pacientes dos grupos apresentaram, à admissão ao estudo, rinite alérgica persistente moderada que evoluiu para rinite alérgica persistente leve já no T2, mantendo-se no mesmo nível até o final do período de observação. Observou-se um aumento nos valores do PFI nos dois grupos: maior no grupo DBF (101,5 → 138,0) do que no grupo DBI (93,3 → 107,9) do início (T1) para o final da observação (T5). Salienta-se que, no T4, a média do PFI foi significantemente maior no grupo DBF que no grupo DBI (p = 0,003).
As características clínicas e funcionais da respiração oral à admissão (T1) não mostraram diferença estatisticamente significativa quanto à observação dos responsáveis e quanto ao exame clínico nos dois grupos.
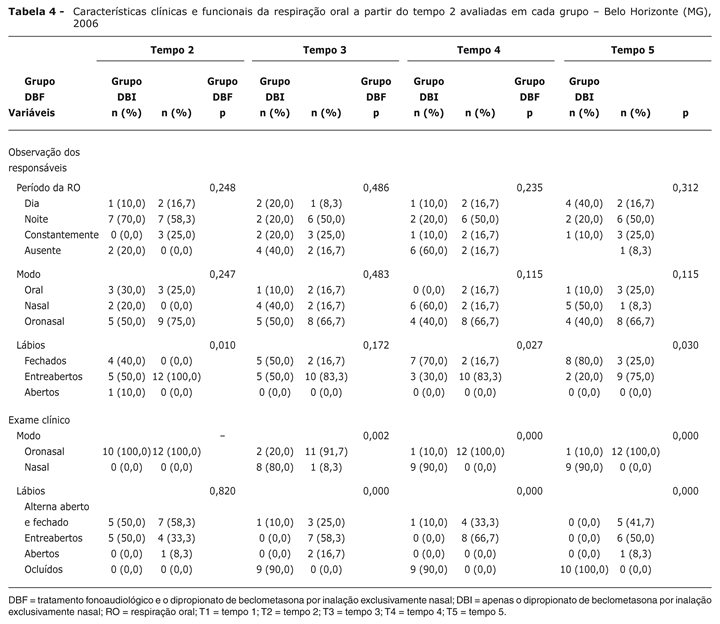
A Tabela 4 apresenta as características clínicas e funcionais da respiração oral a partir do T2.
Houve diferença estatisticamente significativa na posição habitual de lábios na observação dos responsáveis nos tempos: T2 (p = 0,010) no grupo DBF, 40% estavam com os lábios fechados, 50% entreabertos, 10% abertos, e no grupo DBI, 100% com os lábios entreabertos; T4 (p = 0,027) no grupo DBF, 70% lábios fechados, 30% entreabertos e no grupo DBI, 16,7% fechados, 83,3% entreabertos; T5 (p = 0,030) no grupo DBF, 80% estavam fechados, 20% entreabertos e no grupo DBI, 25% fechados, 75% entreabertos.
A posição habitual de lábios detectada no exame clínico apresentou diferença estatisticamente significativa nos tempos: T3 (p = 0,000) no grupo DBF, 90% estavam ocluídos, 10% entreabertos e no grupo DBI, 25% alternavam aberto e fechado, 58,3% entreabertos, 16,7% abertos; T4 (p = 0,000) no grupo DBF, 90% encontravam-se ocluídos, 10% alternavam entre abertos e fechados e no grupo DBI, 33,3% alternavam aberto e fechado, 66,7% entreabertos; T5 (p = 0,000) no grupo DBF, 100% encontravam-se ocluídos e no grupo DBI 41,7% alternavam aberto e fechado, 50% entreabertos e 8,3% abertos.
Houve diferença estatisticamente significativa no modo respiratório no exame clínico nos tempos: T3 (p = 0,002) no grupo DBF, 80% apresentavam respiração nasal e 20% oronasal, no grupo DBI, 91,7% com respiração oronasal, 8,3% nasal; T4 (p = 0,000) 10% oronasal, 90% nasal e no grupo DBI, 100% estavam com a respiração oronasal; T5 (p = 0,000) 10% do grupo DBF mantinham a respiração oronasal, 90% nasal e no grupo DBI, o modo manteve-se oronasal.
Os resultados obtidos na avaliação da adesão foi que as médias dos pesos foram semelhantes em todas as pesagens das consultas de retorno em ambos os grupos, não apresentando diferenças significativas (p > 0,10).
Discussão
No presente estudo, a melhora clínica e funcional em relação à asma foi evidenciada pela diminuição da média do escore clínico e pelo aumento nos valores percentuais do PFE e do VEF1 já em T2, apontando para a superioridade da inalação nasal.
Entretanto, não foram encontrados na literatura estudos sobre o benefício adicional do tratamento fonoaudiológico a essa terapêutica. A repercussão favorável do tratamento de rinite alérgica sobre o controle da hiper-reatividade e da gravidade da asma é relatada na literatura. São sugeridos alguns mecanismos para essa resposta, como a de que a diminuição da obstrução nasal restauraria os mecanismos fisiológicos da respiração, com consequente melhora da qualidade do ar inspirado, controle da inflamação nasal resultando na interrupção da liberação de mediadores inflamatórios, inibição de reflexo nasobronquial e, menos provavelmente, pelo efeito sistêmico da dose liberada15.
A efetividade do tratamento fonoaudiológico no controle clínico e funcional da rinite alérgica foi evidenciada, fato que corrobora Parolo & Bianchini6, que enfatizam que o tratamento fonoaudiológico é eficaz para espaçar e reduzir as crises alérgicas e as exacerbações.
A posição habitual de lábios e a respiração nasal foram verificadas somente no grupo DBF pelo exame clínico e pela observação dos pais. A posição habitual dos lábios é o contato permanente dos lábios em repouso, o que auxilia a respiração nasal8. Em um estudo, observou-se que a melhora do quadro respiratório/alérgico após o uso exclusivo da medicação em paciente respirador oral com rinite alérgica não alterou a respiração oronasal, sendo necessário seu encaminhamento para o tratamento fonoaudiológico para a efetivação da respiração nasal9. Por outro lado, Henriksen & Wenzel17 verificaram redução da obstrução nasal e da respiração oral após uso de budesonida em pacientes com asma.
A eficácia do tratamento fonoaudiológico nos músculos orofaciais, avaliada pela modificação das funções, foi mencionada em três estudos. Um deles avaliou o efeito do tratamento fonoaudiológico na adequação da morfologia e da função nos músculos mentual e orbicular em repouso, com lábios ocluídos, em pacientes respiradores orais10. Em outro estudo, observou-se que o tratamento fonoaudiológico associado à orientação da remoção de hábitos orais (sucção de chupetas e mamadeira) produziu melhor e mais rápida a adequação do padrão da deglutição e de posicionamento de língua em repouso8. No terceiro estudo, o tratamento fonoaudiológico em crianças respiradoras orais sem causa orgânica (por hábito) efetivou o restabelecimento da respiração nasal e da musculatura orofacial11.
Nessas pesquisas, o número de sessões foi maior com atendimento semanal e duração de 30 minutos. Tal procedimento difere do presente estudo, em que melhora significativa nas condições clínicas e funcionais da rinite alérgica, da asma e da respiração oral em relação ao grupo controle foi obtida após oito sessões individualizadas de 40 minutos, duas vezes por semana.
O estudo de Junqueira et al. difere metodologicamente desta pesquisa no que diz respeito ao encaminhamento do paciente ao tratamento fonoaudiológico, que acontecia após 6 meses de uso exclusivo da medicação. No presente estudo, o tratamento fonoaudiológico foi iniciado apenas após 1 mês do início do uso de dipropionato de beclometasona por inalação exclusivamente nasal. O tratamento fonoaudiológico deve ocorrer paralelamente ao tratamento prescrito pelo médico assistente18.
O estudo aborda doenças de alta prevalência, especialmente nos países em vias de desenvolvimento15,16,19,20, onde há expressiva prevalência da associação da rinite alérgica e asma20-22, adicionada ao fato da rinite alérgica ser apontada como a principal causa da respiração oral23-26, são argumentos que favorecem a recomendação da estratégia unificada de tratamento. Pacientes podem ser beneficiados pela conscientização e automatização da respiração nasal, possibilitando uma melhora em sua capacidade respiratória através do tratamento fonoaudiológico, terapêutica não medicamentosa. O impacto poderá ser avaliado pela automatização funcional adequada da via respiratória e, possivelmente, no controle da asma e da rinite alérgica.
A adesão medicamentosa nos dois grupos foi semelhante. Contudo, observou-se que o tratamento fonoaudiológico contribuiu para a adequação do padrão respiratório e facilitou o controle mais precoce e duradouro da rinite alérgica, da respiração oral proporcionando impacto favorável no controle clínico-funcional da asma e da rinite alérgica nos respiradores orais estudados.
Portanto, o tratamento fonoaudiológico associado com o uso de dipropionato de beclometasona por inalação exclusivamente nasal, através de máscara facial, poderia ser considerado um tratamento adjuvante importante para pacientes que apresentam asma persistente, rinite alérgica e respiração oral.
Esse estudo é quase-experimental devido ao limitado tamanho amostral. Dificuldades para o desenvolvimento de uma pesquisa ideal são inerentes a inúmeros cenários de pesquisa; mesmo assim, não apagam a possibilidade de viesses agregados. Os autores sugerem a realização de estudos com casuística maior em que os pacientes seriam avaliados por observadores cegos, inclusive quanto à evolução da respiração oral. Por outro lado, cabe salientar que a maioria dos artigos pesquisados na literatura nacional e internacional com o objetivo de detectar a efetividade do tratamento fonoaudiológico em pacientes respiradores orais e com alterações miofuncionais orais teve tamanho amostral igual ou inferior a este estudo.
Agradecimentos
Os autores agradecem o apoio dos Serviços de Pneumologia Pediátrica do Hospital das Clínicas, UFMG, e da Unidade de Referência Secundária Padre Eustáquio, em especial aos professores Irmgard de Assis e Cássio Ibiapina, às doutoras Geralda Magela Costa Calazans, Alessandra Gazire Alves Affonso, Corina Toscano Sad, à fisioterapeuta Simone Nascimento Santos Ribeiro, e aos alunos de medicina Alexandre Martins da Costa El-Aouar, Joana Mendes Bretas, Érica de Brito D'Andréa e Flávia Albuquerque de Rezende Dutra. Aos professores e doutores Irene Queiroz Marchesan e Ricardo Godinho, pelas importantes considerações realizadas durante a defesa da dissertação.
Artigo submetido em 29.07.09, aceito em 27.01.10.
Não foram declarados conflitos de interesse associados à publicação deste artigo.
Como citar este artigo: Campanha SM, Fontes MJ, Camargos PA, Freire LM. The impact of speech therapy on asthma and allergic rhinitis control in mouth breathing children and adolescents. J Pediatr (Rio J). 2010;86(3):202-208.
- 1. Campanha SM, Freire LM, Fontes MJ. O impacto da asma, da rinite alérgica e da respiração oral na qualidade de vida de crianças e adolescentes. Rev CEFAC. 2008;10:513-9.
- 2. Marchesan IQ. A equipe de trabalho no respirador oral. In: Krakauer HL, Francesco R, Marchesan IQ, editores. Respiração oral: abordagem interdisciplinar. São José dos Campos: Pulso; 2003. p.163-167.
- 3. Shapiro PA. Effects of nasal obstruction on facial development. J Allergy Clin Immunol. 1988;81:967-71.
- 4. Trask GM, Shapiro GG, Shapiro PA. The effects of perennial allergic rhinitis on dental and skeletal development: a comparison of sibling pairs. Am J Orthod Dentofacial Orthop. 1987;92:286-93.
- 5. Camargos PA, Rodrigues ME, Lasmar LM. Simultaneous treatment of asthma and allergic rhinitis. Pediatr Pulmonol. 2004;38:186-92.
- 6. Parolo AM, Bianchini EM. Pacientes portadores de respiração bucal: uma abordagem fonoaudiológica. Rev Dental Press Ortodon Ortop Facial. 2000;5:76-81.
- 7. Rahal A, Krakauer LH. Avaliação e terapia fonoaudiológica com respiradores bucais. Rev Dental Press Ortodon Ortop Facial. 2001;6:83-6.
- 8. Degan VV, Puppin-Rontani RM. Terapia miofuncional e hábitos orais infantis. Rev CEFAC. 2004;6:396-404.
- 9. Junqueira P, Parro FM, Toledo MR, Araújo RL, Di Francesco RD, Rizzo MC. Conduta fonoaudiológica para pacientes com diagnóstico de rinite alérgica: relato de caso. Rev CEFAC. 2005;7:336-9.
- 10. Schievano D, Rontani RM, Bérzin F. Influence of myofunctional therapy on the perioral muscles: clinical and electromyographic evaluations. J Oral Rehabil. 1999;26:564-9.
- 11. Korbmacher HM, Schwan M, Berndsen S, Bull J, Kahl-Nieke B. Evaluation of a new concept of myofunctional therapy in children. Int J Orofacial Myology. 2004;30:39-52.
- 12. Camargos P, Ibiapina C, Lasmar L, Cruz AA. Obtaining concomitant control of allergic rhinitis and asthma with a nasally inhaled corticosteroid. Allergy. 2007;62:310-6.
- 13. Rubin BK, Durotoye L. How do patients determine that their metered-dose inhaler is empty? Chest. 2004;126:1134-7.
- 14. Rosier MJ, Bishop J, Nolan T, Robertson CF, Carlin JB, Phelan PD. Measurement of functional severity of asthma in children. Am J Respir Crit Care Med. 1994;149:1434-41.
- 15. Wilson AM, Dempsey OJ, Sims EJ, Lipworth BJ. A comparison of topical budesonide and oral montelukast in seasonal allergic rhinitis and asthma. Clin Exp Allergy. 2001;31:616-24.
-
16Global Iniciative for Asthma - GINA. Global strategy for asthma management and prevention. Washington: National Institutes of Health; 2006.
- 17. Henriksen JM, Wenzel A. Effect of an intranasally administered corticosteroid (budesonide) on nasal obstruction, mouth breathing, and asthma. Am Rev Respir Dis. 1984;130:1014-8.
- 18. Campiotto AR, Reis DM, Gaeta RT. Princípios da intervenção fonoaudiológica nos distúrbios miofuncionais orofaciais. In: Filho OL, organizador. Tratado de Fonoaudiologia. São Paulo: Tecmedd; 2004. p.735-40.
- 19. The International Study of Asthma and Allergies in Childhood - ISAAC. Prevalence of asthma symptoms. Eur Respir J. 1998;12:315-35.
-
20ARIA. Manejo da rinite alérgica e seu impacto na asma: guia de bolso. ARIA no Brasil; 2002. 23p.
- 21. Berger WE. Overview of allergic rhinitis. Ann Allergy Asthma Immunol. 2003;90:S7-S12.
- 22. Fiore RW, Comparsi AB, Reck CL, Oliveira JK, Pampanelli KB, Fritscher CC. Variação na prevalência de asma e atopia em um grupo de escolares de Porto Alegre. J Pneumol. 2001;27:237-42.
- 23. Barros JR, Becker HM, Pinto JA. Evaluation of atopy among mouth-breathing pediatric patients referred for treatment to a tertiary care center. J Pediatr (Rio J). 2006;82:458-64.
- 24. Cintra CF, Castro FF, Cintra PP. As alterações orofaciais apresentadas em pacientes respiradores bucais. Rev Bras Alergia Imunopatol. 2000;23:78-83.
- 25. Sennes LU, Sanches TG. Doenças associadas e complicações da rinite alérgica. In: Castro FFM. Rinite alérgica. São Paulo: Lemos; 1998. p.196-7.
- 26. Abreu RR, Rocha RL, Lamounier JA, Guerra AF. Etiology, clinical manifestations and concurrent findings in mouth-breathing children. J Pediatr (Rio J). 2008;84:529-35.
Correspondência:
Datas de Publicação
-
Publicação nesta coleção
08 Jul 2010 -
Data do Fascículo
Jun 2010
Histórico
-
Recebido
29 Jul 2009 -
Aceito
27 Jan 2010