Resumos
OBJETIVO:
verificar se existe prevalência de alterações ultrassonográficas (AUS) na veia axilar de pacientes portadoras e não portadoras de linfedema do membro superior pós-mastectomia.
MÉTODOS:
uma amostra de 80 mulheres, alocadas em dois grupos iguais, com e sem linfedema foi estudada com ultrassonografia modo B, Doppler colorido e pulsado. A variável primária AUS foi definida como: alteração do diâmetro venoso, espessamento parietal, imagens intraluminares, compressibilidade, colapso parietal à inspiração e característica do fluxo venoso axilar no lado operado. Como variáveis secundárias: estádio do linfedema, técnica operatória, número de sessões de radio e quimioterapia, volume do membro, peso e idade. As diferenças entre as proporções nos grupos foram verificadas com o teste qui-quadrado de Pearson e/ou exato de Fisher. Para variáveis contínuas usamos o teste de Mann-Whitney. Para estimar a magnitude das associações utilizou-se como medida de frequência a prevalência de AUS em ambos os grupos e como medida de associação, a razão de prevalência (RP) obtida em função do risco relativo (RR) e estimada por meio do teste de homogeneidade de Mantel-Haenszel. Adotou-se o nível de significância estatístico de 5% (pd"0,05).
RESULTADOS:
somente o critério "espessamento parietal" se relacionou fortemente com o grupo com linfedema (p=0,001). A prevalência de AUS foi 55% no grupo com linfedema e 17,5% no grupo sem linfedema, com diferença de prevalências de 37,5%.
CONCLUSÃO:
a prevalência de AUS foi maior nas pacientes submetidas à mastectomia e com linfedema do que naquelas sem linfedema.
Neoplasias da mama; Veia Axilar; Linfedema; Ultrassonografia
OBJECTIVE:
To determine the prevalence of sonographic abnormalities (SA) in the axillary vein of patients with and without post-mastectomy lymphedema.
METHODS:
We studied a sample of 80 women, divided into two equal groups, with and without lymphedema, with B mode ultrasound, color and pulsed Doppler. The primary variable, SA, is defined as change in the venous diameter, parietal thickening, intraluminal images, compressibility, parietal collapse at inspiration and feature of the axillary venous flow on the operated side. Secondary variables were: stage of lymphedema, surgical technique, number of radio and chemotherapy sessions, limb volume, weight and age. The differences between the proportions in the groups were determined using the Chi-square test and / or Fisher's test. For continuous variables, we used the Mann-Whitney Test. To estimate the magnitude of the associations, we used the prevalence rate of SA in both groups as a measure of frequency, and as a measure of association, the prevalence ratio (PR) obtained as a function of relative risk (RR) and estimated by the test Mantel-Haenszel homogeneity test. We adopted the statistical significance level of 5% (p < 0.05).
RESULTS:
only the criterion "parietal thickening" was strongly associated with the lymphedema group (p = 0.001). The prevalence of SA was 55% in patients with lymphedema and 17.5% in the group without it, with difference in prevalence of 37.5%.
CONCLUSION:
the prevalence of SA was higher in patients undergoing mastectomy with lymphedema than in those without lymphedema.
Breast cancer; Axillary Vein; Lymphedema; Ultrasonography
INTRODUÇÃO
Muitos autores acreditam na participação do sistema venoso no linfedema de membro
superior pós-mastectomia11 Megret G. Iatrogenic venous pathology and post-radiosurgery swollen arm.
Apropos of 100 cases. Phlebologie. 1985;38(4):609-19.
,
22 Gruffaz J. Venous component in lymphedema in the upper extremity after
radio-surgical therapy of cancer of the breast. Phlebologie.
1986;39(3):517-25., o que ensejou o estudo flebográfico da
hemodinâmica venosa no linfedema pós-mastectomia (LPM) com achado de 20% de
obstrução33 McIvor J, O'Connell D. The investigation of postmastectomy oedema of the
arm by lymphography and venography. Clin Radiol. 1978;29(4):457-62.. A medição do fluxo através do
efeito Doppler mostrou aumento da pressão venosa no membro superior
linfedematoso44 Tarquini A, Arru A, Puliga A, Armeni S, Piga A, Malloci A. Role of
venous injury in the origin of post-mastectomy lymphedema of the arm. Results of 150
measurements of the venous pressure of the homo- and counter-lateral arm in
mastectomy. Minerva Chir. 1987;42(12):1053-9.. O estudo da veia axilar com
ultrassonografia com doppler colorido (USCD) e análise de velocidade, encontrou entre
57% e 70% de anormalidades55 Svensson WE, Mortimer PS, Tohno E, Cosgrove DO. Colour Doppler
demonstrates venous flow abnormalities in breast cancer patients with chronic arm
swelling. Eur J Cancer. 1994;30A(5):657-60., sendo considerado
atualmente o método de escolha para o estudo do sistema venoso por não ser invasivo,
principalmente em portadores de LPM55 Svensson WE, Mortimer PS, Tohno E, Cosgrove DO. Colour Doppler
demonstrates venous flow abnormalities in breast cancer patients with chronic arm
swelling. Eur J Cancer. 1994;30A(5):657-60.
6 Svensson WE, Mortimer PS, Tohno E, Cosgrove DO, Badger C, al Murrani B.
The use of colour Doppler to define venous abnormalities in the swollen arm following
therapy for breast carcinoma. Clin Radiol. 1991;44(4):249-52.
7 Szuba A, Razavi M, Rockson S. Diagnosis and treatment of concomitant
venous obstruction in patients with secondary lymphedema. J Vasc Interv Radiol.
2002;13(8):799-803.
-
88 Pain SJ, Vowler S, Purushotham AD. Axillary vein abnormalities
contribute to development of lymphoedema after surgery for breast cancer. Br J Surg.
2005;92(3):311-5..
Entretanto, permanece ainda obscuro o porquê da ampla variação da incidência do LPM ao longo dos anos pós-operatórios99 Erickson VS, Pearson ML, Ganz PA, Adams J, Kahn KL. Arm edema in breast cancer patients. J Natl Cancer Inst. 2001;93(2):96-111. e se a doença venosa axilar se relaciona ao LPM. Existem fatores ausentes no ato operatório e que presentes ao longo da evolução pós-operatória possam influenciar no aparecimento do linfedema pós-mastectomia? Poderão ser fatores venosos de aparecimento tardio? Serão as portadoras de LPM também portadoras de doença pós-trombótica venosa axilar? Se a causa do comprometimento venoso está associada à técnica operatória e ao uso da radioterapia, e se existe uma curva cumulativa de incidência do LPM, como se comporta a veia axilar na presença do LPM ao longo do tempo? As alterações da veia axilar podem ter valor preditivo com relação à instalação do LPM? Podem ser estabelecidos padrões ultrassonográficos da veia axilar correlacionáveis aos diferentes graus de LPM instalados?
Por fim, existe diferença entre a prevalência de alterações na veia axilar ou em torno dela detectáveis à USCD axilar em pacientes submetidas a mastectomia com e sem linfedema do membro superior?
MÉTODOS
Trata-se de estudo de prevalência realizado em 80 pacientes submetidas à mastectomia e radioterapia, atendidas sequencialmente e alocadas em dois grupos independentes: com linfedema (n=40) e sem linfedema (n=40). Foram excluídas as pacientes com as seguintes condições: mastectomia bilateral ou por causas não neoplásicas, ausência de tratamento radioterápico pós-mastectomia, passado de punção venosa central, edemas de membros superiores prévios à mastectomia de origem venosa ou linfática, infecção aguda do membro acometido, doenças psiquiátricas, idade inferior aos 18 anos, indígenas, gestantes, presidiárias e homens. A pesquisa foi aprovada pelo Comitê de Ética em Pesquisa do Hospital Aristides Maltez (HAM) em 31/08/2009, protocolo nº 23/09, e todos os participantes da pesquisa assinaram o termo de consentimento livre e esclarecido.
Foi usado o equipamento de ultrassonografia modelo Sonoace X8 ou SA 8000EX Prime, com
transdutor linear multifrequencial de 5 a 12 MHz, ambos da Medison Co. Ltd., 1003
Daechi-dong, Gangnam-gu, Seoul 135-280 Korea. Pesquisamos as seguintes alterações
ultrassonográficas (AUS) nos sentidos transverso e longitudinal: aumento do diâmetro
venoso, espessamento da sua parede, material ecogênico no interior da veia,
incompressibilidade, diminuição ou perda da capacidade de colapsamento das paredes
venosas à inspiração profunda, e perda do ritmo fásico do fluxo sanguíneo55 Svensson WE, Mortimer PS, Tohno E, Cosgrove DO. Colour Doppler
demonstrates venous flow abnormalities in breast cancer patients with chronic arm
swelling. Eur J Cancer. 1994;30A(5):657-60.
,
1010 Gooding GA, Woodruff A. Color Doppler imaging in the subclavian-axillary
region and upper extremity. Clin Imaging. 1994;18(3):165-72.
11 Nazarian GK, Foshager MC. Color Doppler sonography of the thoracic inlet
veins. Radiographics. 1995;15(6):1357-71.
-
1212 Patel MC, Berman LH, Moss HA, McPherson SJ. Subclavian and internal
jugular veins at Doppler US: abnormal cardiac pulsatility and respiratory phasicity
as a predictor of complete central occlusion. Radiology.
1999;211(2):579-83..
Como variáveis secundárias foram estudadas, o estádio do linfedema, técnica operatória empregada, número de sessões de radio e quimioterapia, volume do membro, peso e idade. O estádio do linfedema foi definido clinicamente por inspeção e palpação, e posteriormente revisto para verificar se estava de acordo com os achados da volumetria e classificado segundo o padrão adotado pela International Society of Linfology 1313 International Society of Lymphology. The diagnosis and treatment of peripheral lymphedema. 2009 Concensus Document of the International Society of Lymphology. Lymphology. 2009;42(2):51-60..
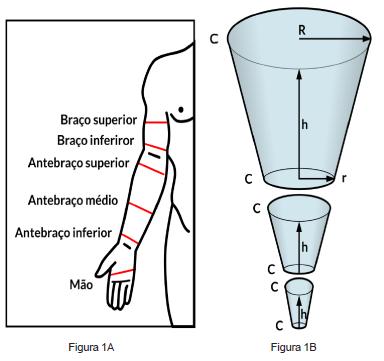
O volume do membro foi obtido de forma indireta, através de cálculo do volume do tronco de cone1414 Sander AP, Hajer NM, Hemenway K, Miller AC. Upper-extremity volume measurements in women with lymphedema: a comparison of measurements obtained via water displacement with geometrically determined volume. Phys Ther. 2002;82(12):1201-12.. Para obter o volume de cada um dos membros superiores, representamos cada um deles por sucessões de troncos de cone (Figura 1A), exemplificados sobre um membro superior direito1515 Taylor R. Jayasinghe UW, Koelmeyer L, Ung O, Boyages J. Reliability and validity of arm volume measurements for assessment of lymphedema. Phys Ther. 2006;86(2):205-14.. O cálculo do volume de cada tronco de cone foi obtido com as medidas dos raios das circunferências tomadas na base e no topo dos troncos de cone e as alturas dos troncos de cone, que irão corresponder aos comprimentos dos segmentos do membro representado, definidos pela distância entre as duas circunferências sobre os pontos notáveis. Medimos a circunferência da mão, terço inferior do antebraço a 2cm acima do punho, terço médio a meia distância entre o punho e o cotovelo, terço superior do antebraço, a 2cm abaixo da prega do cotovelo, terço inferior do braço e a 65% da distância do cotovelo ao ombro. Adicionalmente, foi realizada a mensuração da distância total entre as medidas inferior (mão) e superior (braço), dividindo-se este valor total nos comprimentos dos segmentos por critério de proporcionalidade, obtendo-se com isto os valores h (Figura 1B). Como não é possível obter o raio da circunferência diretamente no membro estudado, utilizamos a medida da circunferência, e com este valor calculamos o raio: R=C/2p, onde C é a circunferência.
- Pontos notáveis ou locais das medidas das circunfe-rências para obtenção da perimetria (c); B - Troncos de cone e medidas C, h, R e r para cálculo dos volumes: Onde: h = Altura do tronco de cone, corresponderá ao comprimento de uma dada secção do membro, definida entre dois pontos notáveis; R = Raio calculado na base do cone, que corresponderá ao valor calculado sobre a circularidade tomada em um dos dois pontos notáveis que definem a secção do membro; CR = Circunferência da base do cone, que corresponderá ao valor calculado para R; r = Raio calculado no topo do cone, que corresponderá ao valor calculado sobre a circularidade tomada em ou-tro dos dois pontos notáveis que definem a secção do membro, oposto àquele onde se calculou o valor R; Cr = Circunferência do topo do cone, que corresponderá ao valor calculado para r.
Os resultados foram levados à fórmula matemática para o cálculo do volume dos troncos de cone e a soma dos volumes obtidos em cada segmento forneceu a medida do volume total do membro. Para o cálculo do volume foi empregada a seguinte fórmula:
onde V é o volume, h é a altura do tronco de cone, R é o raio da base maior e r é o raio da base menor.
A partir do peso e altura, calculou-se o índice de massa corpórea (IMC) dos participantes de pesquisa.
A técnica operatória empregada e o lado operado foram pesquisados por visão direta da região operatória e pela consulta ao prontuário. Na ausência completa da mama, a operação foi classificada como mastectomia total e a presença de mamilo a classificava como parcial. O tempo pós-operatório, idade, número de sessões de radioterapia e de quimioterapia foram obtidos por pesquisa direta no prontuário.
Método estatístico
A amostra foi calculada com estimativa da presença da doença venosa na população com linfedema na proporção de 20%, que foi a menor prevalência média observada33 McIvor J, O'Connell D. The investigation of postmastectomy oedema of the arm by lymphography and venography. Clin Radiol. 1978;29(4):457-62., e na sem linfedema de 1%, poder do teste de 80%, nível de significância de 5% e teste bicaudal. Obteve-se uma amostra de conveniência, não probabilística, composta pelas primeiras 80 pacientes submetidas à mastectomia consecutivamente encaminhadas ao Serviço de Ultrassonografia que preenchessem os critérios de inclusão. As análises descritivas e exploratórias visaram caracterizar os grupos e verificar os objetivos do estudo através de medidas descritivas (médias, desvio padrão e mediana), distribuições de frequências bivariadas e medidas de associação. As diferenças entre as proporções foram verificadas mediante o uso do teste qui-quadrado de Pearson e exato de Fisher (quando necessário). Para verificar diferenças entre variáveis contínuas utilizamos o teste de Mann-Whitney. Para estimar a magnitude das associações utilizou-se como medida de frequência a prevalência de alterações ultrassonográficas (AUS) em ambos os grupos e como medida de associação a Razão de Prevalência (RP) obtida em função do Risco Relativo (RR) e estimada por meio do teste de Homogeneidade de Mantel-Haenszel. Em todas as análises realizadas, adotou-se o nível de significância estatístico de 5% (p<0,05).
RESULTADOS
A amostra
Os grupos se mostraram proporcionalmente semelhantes quanto à idade, número de sessões de radio e quimioterapia (p>0,005) e diferiram com relação ao IMC (pd"0,005) e tempo pós-operatório (Tabela 1).
A variável primária
Identificamos que, dentre todas as características ultrassonográficas usadas, a que se mostrou estatisticamente diferente nos dois grupos foi o espessamento da parede venosa (p=0,001), ainda que o colapso à inspiração tenha se apresentado em maior proporção naqueles com linfedema (57,5%), assim como o aspecto espesso da parede (55%). O diâmetro venoso apresentou pouca variação entre os grupos. Em ambos os grupos houve um predomínio de fluxo sanguíneo fásico, veia compressível e ausência de imagens intraluminares (Tabela 2).
Utilizando-se como critério para definição de alterações ultrassonográficas apenas a característica "espessamento na parede venosa" devido a sua significância estatística, sobressai o forte aumento do risco de ocorrência desta alteração no grupo com linfedema. Verificamos que os grupos diferem proporcionalmente. A diferença de prevalências foi 37,5%. Ao estimarmos a associação entre os grupos e a ocorrência de alterações ultrassonográficas, identificamos uma associação estatisticamente significante e o aumento do risco de ocorrências de alterações ultrassonográficas entre aqueles com linfedema, que foi 3,14 vezes superior quando comparados com o grupo sem linfedema (Tabela 3).
Verificamos a associação bruta entre os grupos com e sem linfedema e a presença de alterações ultrassonográficas (AUS), quando foram utilizadas todas as AUS definidas. Com base nestas características, definiu-se o indicador presença de alterações ultrassonográficas e, verificou-se que os grupos não diferem proporcionalmente (p=0,762). Observa-se elevada prevalência de AUS em ambos os grupos, sendo 85,0% no grupo com linfedema e 82,5% no grupo sem linfedema (Tabela 4).
Não identificamos associação estatisticamente significante entre os grupos e a presença de alterações ultrassonográficas nem quanto ao aumento da chance de ocorrências entre aquelas com linfedema (RP=1,03; IC95%: 0,85-1,25).
No exemplo do achado ultrassonográfico "espessamento da parede venosa" (Figura 2), observa-se a menor espessura da pele e o aspecto normal do subcutâneo no lado da veia axilar direita. A musculatura apresenta imagem estriada normal e as paredes venosas são finas e bem definidas. No lado esquerdo, que corresponde ao lado operado, a pele é mais espessa e o subcutâneo tem aspecto desarrumado, a musculatura exibe linhas longitudinais ao músculo mais ecorrefringentes e grosseiras e, as paredes venosas, proximal e distal ao transdutor, estão espessadas, com perda do delineamento preciso da parede.
Variáveis secundárias
Analisando-se a relação entre os grupos com e sem linfedema e a presença de alterações ultrassonográficas (AUS) ajustando pelas características clínicas que definem as variáveis secundárias optou-se mais uma vez por utilizar para o indicador "presença de AUS" apenas o critério "espessamento na parede venosa". Com relação aos grupos com e sem linfedema vemos com a associação bruta o quanto diferem, com um risco 3,14 vezes maior no grupo com linfedema em relação ao grupo sem linfedema. Ao observarmos a prevalência do linfedema por grupo etário se verifica uma associação positiva e estatisticamente significante entre a ocorrência de espessamento na parede venosa e a ocorrência clinica "faixa etária entre 47 a 57 anos", após ajuste por grupo etário, com risco aumentado de 3,82 vezes em relação aos demais grupos etários.
Com relação ao IMC, verificou-se uma associação estatisticamente significante e aumento do risco de ocorrências de espessamento na parede venosa entre os indivíduos com sobrepeso 3,49 vezes maior quando comparados aos obesos (Tabela 4).
Identificamos ainda uma associação positiva e estatisticamente significante entre a ocorrência clínica "lado operado", indistintamente, e a presença de espessamento na parede venosa. Houve aumento do risco de ocorrência independente do lado operado, sendo que o aumento do risco no esquerdo foi 3,11 vezes, enquanto que no direito, 3,18 vezes (Tabela 4).
A mastectomia total também comportou aumento do risco de 3,17 vezes em relação à mastectomia parcial, sendo estatisticamente significante a associação (IC 95%: 1,46-6,84).
O número de sessões de radioterapia mostrou-se positivamente associado à presença de espessamento na parede venosa. Identificamos aumento do risco de 9,33 entre aquelas com 20 a 25 sessões quando comparadas às demais categorias, sendo que esta associação encontrada foi estatisticamente significante (IC 95%: 1,36-64,15).
O número de sessões de quimioterapia mostrou-se positivamente associado à presença de espessamento na parede venosa. Ocorre aumento do risco de 3,31 vezes entre aquelas com cinco a nove sessões quando comparada às demais categorias, sendo que esta associação também foi estatisticamente significante (IC 95%: 1,39-7,86).
As características do linfedema se mostraram proporcionalmente semelhantes quanto à idade, porém diferem proporcionalmente com relação ao estádio evolutivo, com predomínio no grau 2 (p<0,005).
A volumetria dos membros estudados revelou o volume médio de 915 (± 746) ml, com mediana de 660ml nos membros com linfedema e de 84 (± 56) ml com mediana de 73ml nos membros sem linfedema.
Com relação ao IMC, observou-se que a proporção de obesas foi duas vezes superior entre aquelas com linfedema (45%) quando comparadas com o grupo sem linfedema (20%). Portanto, houve predomínio das portadoras de linfedema na faixa de obesidade, de forma estatisticamente significante (p=0,017).
Quanto ao tempo pós-operatório, no grupo com linfedema o pós-operatório foi superior a seis anos em 65% dos casos, enquanto que no grupo sem linfedema este tempo foi inferior a seis anos em 67% casos.
As demais características se mostraram semelhantes. A técnica operatória empregada e o lado operado foram proporcionalmente semelhantes em ambos os grupos, bem como, o número de sessões de radioterapia e quimioterapia (p>0,005).
DISCUSSÃO
Discussão do método
A ultrassonografia é o método diagnóstico de escolha nas suspeitas de tromboses venosas, de qualquer natureza, nos membros superiores1616 Grassi CJ, Polak JF. Axillary and subclavian venous thrombosis: follow-up evaluation with color Doppler flow US and venography. Radiology. 1990;175(3):651-4.. Comparado à flebografia revelou 82% de sensibilidade e também de especificidade do método1717 Baarslag HJ, van Beek EJ, Koopman MM, Reekers JA. Prospective study of color duplex ultrasography compared with contrast venography in patients suspected of having deep venous thrombosis of the upper extremities. Ann Intern Med. 2002;136(12):865-72. Erratum in: Ann Intern Med. 2003;138(5):438.. Possibilita a visão das paredes venosas e seu entorno, o estudo do seu fluxo e do efeito de manobras fisiológicas sobre o mesmo1616 Grassi CJ, Polak JF. Axillary and subclavian venous thrombosis: follow-up evaluation with color Doppler flow US and venography. Radiology. 1990;175(3):651-4., além da possibilidade de identificação de estruturas tissulares em torno da veia estudada1010 Gooding GA, Woodruff A. Color Doppler imaging in the subclavian-axillary region and upper extremity. Clin Imaging. 1994;18(3):165-72. e que, atualmente, é facilitada pelo recurso técnico da segunda harmônica, disponível em nosso equipamento e não relatado em estudos anteriores. Pode ser observada estenose na veia axilar por trombo ou cicatriz pós-trombótica, compressão extrínseca por massa adjacente e aceleração ou turbilhonamento do fluxo. Os sinais indiretos de doença são: a atenuação da onda de fluxo, a redução da velocidade e a perda da característica pulsátil transmitida pelos movimentos ventilatório e cardíaco. Todos estes achados devem ser comparados com o lado contralateral. Alguns erros devem ser evitados, tais como excesso de compressão com o transdutor, que pode alterar a forma e o espectro de fluxo sanguíneo da veia, estreitamento temporário da veia por respiração profunda, fluxo reduzido que entre 3 e 5 cm/s, podem produzir ausência de cor e simulando ausência de fluxo e até confusão entre uma grande colateral e a própria veia axilar1111 Nazarian GK, Foshager MC. Color Doppler sonography of the thoracic inlet veins. Radiographics. 1995;15(6):1357-71.. Em nosso estudo não ocorreu ausência de identificação da veia ou presença de colaterais e a manobra de produzir o colapso das paredes venosas não se mostrou confiável porque os participantes pesquisa obesos tinham dificuldade em obter uma inspiração profunda e variação na execução da manobra entre os diversos indivíduos examinados. Com a dissecção cirúrgica e irradiação local, existe a possibilidade de desenvolvimento de fibrose na região, o que pode estar implicado na redução da eficácia da manobra1818 Segerström K, Bjerle P, Henriksson TG, Nyström A. Decompression of the axillary vein for oedema of the arm caused by axillary dissection and irradiation. Scand J Plast Reconstr Surg Hand Surg. 1991;25(3):245-8.. O uso da ultrassonografia no estudo da veia axilar especificamente em portadores de linfedema surgiu da necessidade de se estudar a possibilidade de um componente venoso no linfedema pós-mastectomia (LPM), uma vez que já se conheciam os efeitos trombogênicos da radioterapia pós-operatória sobre os vasos axilares e subclávios1919 Wilson CB, Lambert HE, Scott RD. Subclavian and axillary vein thrombosis following radiotherapy for carcinoma of the breast. Clin Radiol. 1987;38(1):95-6..
Um estudo preliminar em apenas quatro pacientes mostra que o método pode ser utilizado em portadores de LPM com vantagens sobre a flebografia, e descreve uma sequência de investigação66 Svensson WE, Mortimer PS, Tohno E, Cosgrove DO, Badger C, al Murrani B. The use of colour Doppler to define venous abnormalities in the swollen arm following therapy for breast carcinoma. Clin Radiol. 1991;44(4):249-52., abrindo espaço para um estudo maior com 81 pacientes com LPM mais 28 sem edema no grupo controle, onde foram estudados sinais diretos de obstrução do fluxo, tais como os seguintes parâmetros: presença de trombo, ausência de fluxo ao Doppler, não identificação da veia, estenose ou ausência de colapsamento das paredes venosas à inspiração e parada do fluxo à elevação ou rotação do MS. Foram considerados sinais indiretos a presença de colaterais, padrão contínuo do fluxo e perda do movimento fásico normal das paredes venosas55 Svensson WE, Mortimer PS, Tohno E, Cosgrove DO. Colour Doppler demonstrates venous flow abnormalities in breast cancer patients with chronic arm swelling. Eur J Cancer. 1994;30A(5):657-60., parâmetros estes análogos aos do presente estudo.
O diagnóstico do linfedema é clínico, porém, quantificar seu volume é útil para avaliar o grau da disfunção linfática, classificá-lo em estádios evolutivos (Tabela 1) e aferir o resultado de tratamento instituído1313 International Society of Lymphology. The diagnosis and treatment of peripheral lymphedema. 2009 Concensus Document of the International Society of Lymphology. Lymphology. 2009;42(2):51-60..
A medida do volume do membro linfedematoso através da técnica de deslocamento de água em dispositivo próprio é confiável e acurado, porém operacionalmente trabalhoso, além de anti-higiênico. Ademais, por requerer preparação prévia, ser pouco disponível e de difícil transporte, pode ser subutilizado, o que contribui para diminuir o número de diagnóstico e de aferições periódicas durante o tratamento, com implicações negativas na saúde dos indivíduos acometidos. Assim, formas alternativas de medir o volume do linfedema são buscadas e estudadas. Desenvolveu-se um modelo de deslocamento de água em tubos comunicantes que contornou o problema de transbordamento de água, porém, não tivemos oportunidade de empregá-lo, pois este estudo já estava concluído2020 Carvalho RM, Perez MCJ, Miranda Jr F. Volúmetro com câmaras comunicantes: apresentação de um protótipo de dimensões reduzidas desenvolvido para a avaliação objetiva do volume de mão. J vasc bras. 2010;9(2):76-80..
Estudos comparativos entre o método do deslocamento de água e o cálculo do volume do cilindro e do tronco de cone mostraram uma forte relação entre o volume medido pelo deslocamento de água e as medidas geométricas realizadas no membro afetado, especialmente com o volume do tronco de cone, volume do cilindro e até sólidos retangulares e trapezoidais. Ainda que exista a possibilidade de variação na medida da circunferência com fita métrica, os achados mostraram que o método é confiável, econômico e, sobretudo, prático1414 Sander AP, Hajer NM, Hemenway K, Miller AC. Upper-extremity volume measurements in women with lymphedema: a comparison of measurements obtained via water displacement with geometrically determined volume. Phys Ther. 2002;82(12):1201-12..
Existem, no entanto, outras formas diferentes de tomar estas medidas. Duas formas diferentes foram realizadas e, comparados os resultados de ambas. Taylor realizou a medida a partir da extremidade do terceiro quirodáctilo até intervalos de 30, 40 e 50 cm e a 65% da distância entre o cotovelo e o ombro, obtendo, portanto, quatro troncos de cone cujos volumes somados representariam o volume do membro. Mediu também do punho à metade do antebraço, da metade do antebraço ao cotovelo, do cotovelo à metade do braço e daí a 65% da distância entre o cotovelo e o ombro, obtendo igualmente quatro troncos de cone. Correlacionou seus achados ao volume medido com deslocamento de água e concluiu que as medidas da circunferência nos pontos de reparo anatômicos eram mais precisas que as obtidas a intervalos regulares a partir da extremidade digital1515 Taylor R. Jayasinghe UW, Koelmeyer L, Ung O, Boyages J. Reliability and validity of arm volume measurements for assessment of lymphedema. Phys Ther. 2006;86(2):205-14.. O método de obtenção do volume do membro através de medidas da circunferência termina por ser o mais amplamente utilizado por sua simplicidade e baixo custo e o que toma por base os pontos de reparo anatômicos o que apresenta melhor precisão1515 Taylor R. Jayasinghe UW, Koelmeyer L, Ung O, Boyages J. Reliability and validity of arm volume measurements for assessment of lymphedema. Phys Ther. 2006;86(2):205-14..
No presente estudo, este método foi utilizado com pequena variação, uma vez que não foram realizadas medidas na linha articular do punho ou na do cotovelo. Por questões anatômicas, estas duas regiões variam de circunferência menos que o restante do membro, não representando assim os acréscimos ou decréscimos de fluidos observados no membro linfedematoso. Por isto são chamadas pregas cutâneas. Portanto, foram alteradas as medidas nos pontos de reparo anatômicos para 2cm acima da prega do punho e nomeamos esta medida como "antebraço inferior", 2cm abaixo e 2cm acima da prega do cotovelo e as nomeamos "antebraço superior" e "braço inferior", respectivamente, onde a circunferência era menos influenciada pela prega cutânea e subcutânea (Figura 1).
Outros métodos para o diagnóstico do linfedema, tais como a linfocintilografia, ressonância magnética e outros, não foram empregados neste estudo, uma vez que bastava o diagnóstico clínico e a medida do volume para selecionar o participante da pesquisa para um dos dois grupos.
Quanto à veia axilar, esta está definida classicamente como tendo início no bordo inferior do músculo redondo maior e se estendendo até o bordo inferior da primeira costela2121 Warwick R, Williams PL. Gray Anatomia. 35a Ed. Rio de Janeiro: Guanabara Koogan; 1979. Capítulo 6, Angiologia; p. 558-706.. Um estudo biométrico relatado realizado no Brasil concluiu especificamente que a veia axilar tem seu início da união das veias braquial medial e basílica em 72,5% dos casos e em outros 20% da união de tronco único formado pelas braquiais medial e lateral e a basílica, o que ocorre nas proximidades do bordo inferior do músculo peitoral maior. Ela se estende por 13,81cm em média, até cruzar o bordo inferior do músculo subclávio, quando passa a se chamar subclávia. No estudo relatado, os diâmetros encontrados foram de 0,69cm em seu segmento infrapeitoral, 0,96cm em seu segmento retropeitoral e 0,99cm no segmento suprapeitoral2222 Rivello T, Messière B. Estudo biométrico de veia axilar em seres humanos. Rev Angiol Cir Vasc. 2002;11(2):80-4.. Mesmo que se leve em consideração tais limites anatômicos, ocorre que este e outros estudos morfológicos clássicos têm sua base em cadáveres, ao passo que o presente estudo se dá com vivos e emprego da ultrassonografia. Por este motivo, foi importante conhecer o estudo morfológico da veia axilar em vivos e com uso da ultrassonografia e que encontrou diâmetros mínimos e máximos de 0,35cm e 2,53cm, respectivamente, com media de 1,3cm2323 Galloway S, Bodenham A. Ultrasound imaging of the axillary vein-anatomical basis for central venous access. Br J Anaesth. 2003;90(5):589-95.. Assim, foram realizadas as medidas das veias estudadas com o próprio equipamento de ultrassonografia e foi considerado que o melhor parâmetro de normalidade seria o lado contralateral e não as medidas absolutas de diâmetro. Usar o lado contralateral como parâmetro é uma regra comum na rotina de estudos ultrassonográficos1111 Nazarian GK, Foshager MC. Color Doppler sonography of the thoracic inlet veins. Radiographics. 1995;15(6):1357-71.. Por isto, foram excluídas do estudo pacientes submetidas à mastectomia bilateral ou que tenham sido submetidas a cateterismo de veia central e, portanto, não se prestavam a que se realizassem tais comparações ante a razoável expectativa de que o lado contralateral não permanecesse indene. Em nosso estudo, a melhor definição de imagem do contorno venoso ocorria a aproximadamente 4 a 2 cm para fora da linha hemiclavicular, nos segmentos retropeitoral e infrapeitoral.
A exclusão das pacientes que não tinham se submetido à radioterapia se deu em virtude da expectativa de se correlacionar o linfedema do membro superior com o dano à parede da veia que pode ser desencadeado pela radioterapia, tendo o lado contralateral não irradiado como controle. Foram igualmente excluídas as pacientes com edemas de membros superiores prévios à mastectomia pela possibilidade de introduzirem variável confundidora. Não foram incluídas pacientes com infecção aguda por motivos éticos.
Para o cálculo de nossa amostra utilizamos a hipótese de que as alterações ultrassonográficas (AUS) são 20% maiores nas portadoras de linfedema pós-mastectomia (LPM) do que nas não portadoras. Estudos semelhantes ao nosso dão conta de 70% de AUS globais e 57% de obstruções55 Svensson WE, Mortimer PS, Tohno E, Cosgrove DO. Colour Doppler demonstrates venous flow abnormalities in breast cancer patients with chronic arm swelling. Eur J Cancer. 1994;30A(5):657-60.. Mantendo os parâmetros utilizados, se usássemos a estimativa de prevalência de 70% obteríamos o total de seis participantes da pesquisa para cada grupo na amostra, e, se usássemos 57%, obteríamos apenas nove para cada grupo. Estudos com uso de equipamento para medida de fluxo com Doppler de ondas contínuas mais reopletismografia de oclusão venosa realizados em portadoras de LPM nas posições sentada e deitada mostraram que em 31% delas havia alteração nas duas posições e em 20%, alterações em apenas uma das posições22 Gruffaz J. Venous component in lymphedema in the upper extremity after radio-surgical therapy of cancer of the breast. Phlebologie. 1986;39(3):517-25.. Calculando para a estimativa de 31% o total encontrado foi 22 participantes pesquisa e para 20%, obtivemos o total de 40 participantes em cada grupo, com e sem linfedema. Estudo com flebografia33 McIvor J, O'Connell D. The investigation of postmastectomy oedema of the arm by lymphography and venography. Clin Radiol. 1978;29(4):457-62. também encontrou 20% de obstruções venosas e, como não foi encontrado nenhum outro estudo anatômico que trate de prevalência de alterações venosas no LPM, utilizamos em nosso estudo o menor valor de prevalência observado, que foi 20%, apesar de oriundos de estudos realizados com métodos diversos do nosso, apenas com o fito de garantir uma amostra ideal para obtenção de resultados confiáveis.
Discussão dos resultados
O achado inicial de prevalência global de 83,8% de alterações ultrassonográficas na veia axilar das portadoras de linfedema pós-mastectomia (LPM) é mais elevado que o encontrado por outros autores. Encontramos isoladamente 85% de prevalência no grupo com linfedema e 82,5% no grupo sem linfedema. Estudo anterior ao nosso, com 81 pacientes portadoras de linfedema pós-mastectomia com ultrassonografia com doppler colorido (USCD), observou evidência de obstrução venosa em 57% mais sinais de congestão venosa em 14%, perfazendo o total de 71% de anormalidades venosas. Nesse estudo, o autor considerou como linfedema o aumento de volume do membro maior que 200ml, calculado a partir de múltiplas medidas de circunferência. Usou como critérios de anormalidade alterações da característica fásica do fluxo venoso, presença de trombo, inobservância da veia, redução de seu diâmetro ou imobilidade de suas paredes durante a inspiração e presença de colaterais, critérios análogos aos utilizados em nosso presente estudo55 Svensson WE, Mortimer PS, Tohno E, Cosgrove DO. Colour Doppler demonstrates venous flow abnormalities in breast cancer patients with chronic arm swelling. Eur J Cancer. 1994;30A(5):657-60..
Os valores de prevalência mais elevados em nosso estudo podem estar relacionados à melhoria de qualidade de imagens ultrassonográficas obtidas pelos equipamentos atuais, sendo o emprego da segunda harmônica um exemplo disto.
No presente estudo, observamos, porém que o critério "variação no diâmetro venoso" se mostrou muito semelhante em ambos os grupos, produzindo homogeneização da amostra e contribuindo para os resultados mais elevados. Com a remoção deste critério e nova análise dos dados, observa-se a queda da prevalência para 77,5% no grupo com linfedema e 62,5% no grupo sem linfedema, valor próximo ao encontrado anteriormente por outros autores55 Svensson WE, Mortimer PS, Tohno E, Cosgrove DO. Colour Doppler demonstrates venous flow abnormalities in breast cancer patients with chronic arm swelling. Eur J Cancer. 1994;30A(5):657-60..
Com estes dados, a característica de "espessamento da parede venosa" axilar foi significativamente maior no grupo com linfedema quando comparado com o grupo sem linfedema (p=0,001). Descartando-se as outras características ultrassonográficas em função seu baixo significado estatístico e relacionando isoladamente a característica "espessamento da parede venosa" com os dois grupos, encontramos a prevalência de 55% dela no grupo com linfedema e apenas 17,5% no grupo sem linfedema (RP=3,14; IC95%:1,51-6,51). A causa deste espessamento não ficou clara, podendo-se atribuí-la à trombose de veia axilar ou a fatores externos a ela tais, como a cirurgia e a radioterapia.
A semelhança de prevalência nos dois grupos das demais características ultrassonográficas, quais sejam, alteração do diâmetro, presença de imagens intraluminares, compressibilidade, fasicidade do fluxo e colapsamento das paredes à inspiração, conferiu valor estatístico maior à única característica que se mostrou predominante em um determinado grupo, aquele com linfedema.
Ao analisarmos as outras características ultrassonográficas verificamos que o fluxo esteve fásico em todos os casos da amostra, não servindo para separar os grupos de interesse. Associando-se isto aos achados de colapsamento da veia axilar à inspiração semelhantes nos dois grupos e até ligeiramente maior no grupo com linfedema, diâmetro venoso semelhante nos dois grupos, e também ao encontro de apenas uma imagem intraluminar em toda a amostra, pensamos na possibilidade de que a ocorrência de trombose da veia axilar pode ser pouco frequente, não oclusiva ou de resolução rápida, ou ainda, que o resultante comprometimento da função venosa é de menor monta.
Outrossim, observamos que a manobra de compressão venosa para pesquisa de trombo venoso não se revelou tão confiável uma vez que algumas veias se mostraram inicialmente incompressíveis, porém com fluxo normal demonstrável ao Doppler. Na maioria dos casos, a oclusão venosa obtida com a manobra se dava com esforço compressivo maior do que era observado no lado contralateral de controle. Ocorre que a compressão provocada com o transdutor do equipamento promovia a movimentação de todo o bloco tecidual ao redor da veia mantendo-se esta com seu diâmetro normal ou com pequena deformação, justamente em uma área onde por vezes o próprio peso do transdutor é suficiente para ocluir a veia. Nas pacientes submetidas à mastectomia total ocorre alteração anatômica na parede torácica neste local, que associada à fibrose pós-operatória, concorre para mudança da convexidade e maciez típica para concavidade e redução da elasticidade e aumento da espessura da pele que recobre a região. A radioterapia subsequente pode contribuir para agravar esta situação e este conjunto de alterações teciduais dificulta a manobra compressiva2424 Kocak Z, Overgaard J. Risk factors of arm lymphedema in breast cancer patients. Acta Oncol. 2000;39(3):389-92..
A manobra para obtenção do colapsamento venoso à inspiração se mostrou muito dependente do examinado e aparentemente dificultado nos estados de sobrepeso e na posição supina. Ademais, lesões pleuropulmonares são comuns neste tipo de pacientes e não foi pesquisada sua presença em nossa amostra bem como não se sabe de sua participação na manobra relatada.
Se levarmos em conta o conjunto de sinais que consideramos neste trabalho como alterações ultrassonográficas, verificaremos que a ocorrência dos mesmos é estatisticamente semelhante nos dois grupos, com e sem linfedema, excetuando-se o espessamento da parede venosa. Não podemos ainda concluir que as alterações ultrassonográficas não estão associadas ao linfedema pós-mastectomia. É possível que o conjunto de sinais adotados não seja adequado para separar os agravados dos não agravados em sua função circulatória venosa local dentro do universo dos expostos à mastectomia mais radioterapia. Porém, também é esperado que a doença venosa, usualmente correlacionada às alterações ultrassonográficas encontradas, não seja fator independente na gênese do linfedema pós-mastectomia e sim mais um dentre outros fatores contributivos. Ainda não sabemos o valor desta participação. Outros fatores, relacionados aos aspectos clínico-epidemiológicos se correlacionaram com a presença de linfedema pós-mastectomia.
Os grupos com e sem linfedema foram semelhantes entre si em vários aspectos, como idade, técnica operatória empregada, lado operado, e número de sessões de radioterapia e quimioterapia, contribuindo para conferir confiança na correlação dos achados relativos ao risco de ocorrência de AUS em algum dos grupos.
A faixa etária compreendida entre 47 e 57 anos comportou risco aumentado de 3,82 vezes de ocorrência de AUS, distanciando-se muito do risco verificado nas faixas etárias mais jovens e mantendo superioridade, porém mais próxima com a faixa etária acima, achado que sugere aumento de prevalência de AUS com a progressão da idade. Como o tempo pós-operatório não conferiu aumento do risco, parece ser a idade um fator de risco independente2525 Bentzen SM, Dische S. Morbidity related to axillary irradiation in the treatment of breast cancer. Acta Oncol. 2000;39(3):337-47..
A mastectomia total mostrou risco aumentado em 3,17 vezes de aumento de
prevalência de AUS quando comparada à mastectomia parcial, o que é compreensível
em função da maior remoção de linfonodos atingidos e maior agressão cirúrgica, com
sequelas para o lado da fibrose local, redução da mobilidade do membro superior e
etc, independente do lado operado99 Erickson VS, Pearson ML, Ganz PA, Adams J, Kahn KL. Arm edema in breast
cancer patients. J Natl Cancer Inst. 2001;93(2):96-111.. O risco
de prevalência aumentada de AUS também esteve presente 9,33 vezes mais quando o
número de sessões de radioterapia se situava entre 20 e 25. Possivelmente este
risco elevado se deve ao fato que, em nosso estudo, todos os sujeitos de pesquisa
foram submetidos a ambos os métodos terapêuticos, e a associação entre LPM e
radioterapia é relatada na literatura quando associada à cirurgia prévia, havendo
pouca evidência que isoladamente contribua para o LPM99 Erickson VS, Pearson ML, Ganz PA, Adams J, Kahn KL. Arm edema in breast
cancer patients. J Natl Cancer Inst. 2001;93(2):96-111.
,
2525 Bentzen SM, Dische S. Morbidity related to axillary irradiation in the
treatment of breast cancer. Acta Oncol. 2000;39(3):337-47. e este fator é bem aceito na literatura
como capaz de agravar a fibrose local, o que pode reduzir a capacidade de
compensações linfáticas espontâneas, contribuindo para o surgimento ou agravamento
do linfedema pós-mastectomia2424 Kocak Z, Overgaard J. Risk factors of arm lymphedema in breast cancer
patients. Acta Oncol. 2000;39(3):389-92.
25 Bentzen SM, Dische S. Morbidity related to axillary irradiation in the
treatment of breast cancer. Acta Oncol. 2000;39(3):337-47.
-
2626 Rezende LF, Pedras FV, Ramos CD, Gurgel MSC. Avaliação das compensações
linfáticas no pós-operatório de câncer de mama com dissecção axilar através da
linfocintilografia. J vasc bras. 2008;7(4):370-5..
Houve diferença entre os grupos no aspecto estádio do linfedema, o que era esperado, uma vez que no grupo sem linfedema estariam os participantes no estádio 0, e, com isto, forçosamente diferiria do outro grupo, onde estariam todos os outros estádios evolutivos.
O aspecto IMC também mostrou diferença entre os grupos, concentrando no grupo sem
linfedema as sobrepesadas, enquanto que no grupo com linfedema houve equilíbrio
entre sobrepesadas e obesas, sugerindo, portanto, que com a evolução do IMC de
sobrepeso para obesidade, há migração para o grupo com linfedema, e se observou
aqui, também, aumento de prevalência de AUS. Esta correlação entre IMC elevado e
linfedema já foi relatada por outros autores2525 Bentzen SM, Dische S. Morbidity related to axillary irradiation in the
treatment of breast cancer. Acta Oncol. 2000;39(3):337-47.
26 Rezende LF, Pedras FV, Ramos CD, Gurgel MSC. Avaliação das compensações
linfáticas no pós-operatório de câncer de mama com dissecção axilar através da
linfocintilografia. J vasc bras. 2008;7(4):370-5.
-
2727 Freitas Júnior R, Ribeiro LFJ, Taia L, Kajita D, Fernandes MV, Queiroz
GS. Linfedema em pacientes submetidas à mastectomia radical modificada. Rev Bras
Ginecol Obstet. 2001;23(4):205-8.. Não encontramos participantes com IMC
compatível com peso ideal.
A associação entre aumento de prevalência de AUS e número de sessões de quimioterapia foi menor, na ordem de 3,31 vezes, já a partir da quinta sessão. Existe dúvida na experiência sobre o assunto acerca da associação entre a quimioterapia e o LPM, aceitando-se, porém, sua participação na morbidade dolorosa pós-operatória2828 Hack TF, Cohen L, Katz J, Robson LS, Goss P. Physical and psychological morbidity after axillary lymph node dissection for breast cancer. J Clin Oncol. 1999;17(1):143-9..
Durante o exame dos participantes não ocorreram limitações de movimentos que causassem restrições, e foi possível observar a ampla liberdade de movimentos dos MMSS, cuja amplitude pareceu normal.
Chamou atenção a ausência de circulação colateral venosa verificada nos casos de trombose da veia axilar, que é descrita em estudos envolvendo trombose de veia axilar por esforço, após cateterização, fratura de clavícula, etc., porém sem radioterapia. A radioterapia poderá ter algum papel nisto2424 Kocak Z, Overgaard J. Risk factors of arm lymphedema in breast cancer patients. Acta Oncol. 2000;39(3):389-92..
Reconhecemos neste estudo algumas limitações. A falta de informação sobre ocupação, renda e escolaridade não permitiu a pesquisa da correlação entre a prevalência das alterações ultrassonográficas, a presença do linfedema e o risco ambiental.
Implicações para a prática clínica
Este estudo permitiu que as alterações ultrassonográficas fossem detectadas na veia axilar mostrando o envolvimento desta com o linfedema de membro superior pós-mastectomia.
Como são alterações ultrassonográficas encontradiças na sequela pós-trombótica, esta possibilidade deve ser aventada no pós-operatório e medidas implementadas, incluindo aí profilaxia da trombose venosa e a reabilitação motora precoce do membro superior. Outro aspecto é que deve haver cuidado com a veia axilar no intraoperatório além de cuidados pós-operatórios com o objetivo de minimizar a cicatriz resultante.
Os resultados deste estudo apontam para a necessidade de reconsiderar alguns sinais ultrassonográficos encontrados na veia axilar quando se quer correlacioná-los com a presença de linfedema pós-mastectomia. A alteração do diâmetro, presença de imagens intraluminais, a compressibilidade como sinal de trombose na região, e a ausência de colapso das paredes venosas vistos pela ultrassonografia como sinal de doença venosa pós-trombótica não mostraram confiabilidade na amostra estudada. Como o espessamento da parede venosa se correlacionou fortemente com o grupo com linfedema pós-mastectomia, esta característica ultrassonográfica pareceu confiável, podendo-se correlacionar os achados aos pacientes de maior risco, identificando aqueles candidatos ao seguimento clínico mais amiúde.
O ganho ponderal com o enquadramento do sujeito de pesquisa dentro da faixa de obesidade se correlacionou com a presença de LPM. Esforços devem ser envidados de forma multidisciplinar para obter redução de peso quando se pretende tratar pacientes portadoras de linfedema pós-mastectomia.
A realização da mastectomia total ainda é uma realidade e esta técnica se relaciona ao aumento do risco de LPM. Houve aumento da prevalência de AUS nestes casos e medidas eficazes de diagnóstico e tratamento precoce deverão contribuir para o declínio destas taxas. A mastectomia quando realizada no lado direito não parece ser fator predisponente ao linfedema apesar da maioria das pessoas serem destras e talvez submeterem o membro dominante ao esforço e consequentemente ao risco.
Implicações para a pesquisa
Muitas questões permanecem em aberto no tema doença venosa e linfedema pós-mastectomia e especificamente em seu estudo ultrassonográfico.
A presença de espessamento da parede venosa em 55% dos casos de portadoras de LPM contra apenas 17,5% nas não portadoras correlaciona a lesão da veia com o linfedema pós-mastectomia. Não sabemos, porém se tal lesão precede ou sucede o aparecimento do linfedema. Também não sabemos se tal lesão é a sequela de trombose venosa ou resultante da radioterapia. Faltam estudos antes e depois da mastectomia e antes e depois da radioterapia, com seguimento de curto, médio e longo prazo, com o que se pode estabelecer a história natural das repercussões venosas e sua relação com o linfedema nas pacientes submetidas à mastectomia e radioterapia para cura do câncer de mama.
Não sabemos se o colapsamento das paredes venosas à inspiração pode ser influenciado pela presença de lesões pleuropulmonares secundárias ao tratamento radioterápico e mais pesquisas nesta área são necessárias.
A possibilidade de compensação linfática pós-operatória espontânea que garantam o deságue linfático no sistema venoso está bem estabelecida na literatura em vivos2929 Földi E, Földi M, Clodius L. The lymphedema chaos: a lancet. Ann Plast Surg. 1989;22(6):505-15. e em cadáver3030 Suami H, Pan WR, Taylor GI. Changes in the lymph structure of the upper limb after axillary dissection: radiographic and anatomical study in a human cadaver. Plast Reconstr Surg. 2007;120(4):982-91., o que, evidentemente, poderá ser comprometido por agressões teciduais subsequentes ao ato operatório, como infecções e radioterapia, por exemplo.
A continuidade do estudo da veia axilar e das alterações teciduais regionais em portadoras de LPM mediante o uso de angiotomografia venosa complementar ou ainda com novas técnicas de elastografia por ultrassom ou por ressonância magnética pode ser importante para selecionar as pacientes com lesão, uma vez que a ultrassonografia isoladamente falha no diagnóstico77 Szuba A, Razavi M, Rockson S. Diagnosis and treatment of concomitant venous obstruction in patients with secondary lymphedema. J Vasc Interv Radiol. 2002;13(8):799-803.. A elastografia surgiu como uma ferramenta auxiliar útil para o diagnóstico com ultrassom. Elastogramas são imagens de rigidez do tecido e podem ser coloridas, em tons de cinza, ou uma combinação dos dois. Os recentes avanços na elastografia incluem quantificação utilizando índices de tensão, a radiação acústica de imagem, impulso de força, velocidade e estimativa de corte da onda. A primeira e mais comum aplicação de elastografia é para o diagnóstico de lesões mamárias, além de caracterização de massas focal, como cirrose hepática, dos nódulos da tireoide e avaliação dos linfonodos para a doença metastática, detecção do câncer de próstata, dentre outras. Mas, aplicações promissoras incluem o estudo da placa de ateroma, a avaliação da parede arterial e venosa e a avaliação da característica e idade do trombo3131 Garra BS. Elastography: current status, future prospects, and making it work for you. Ultrasound Q. 2011;27(3):177-86.. Estudos com elastografia por ultrassom são conduzidos no sentido de selecionar com esta nova técnica, locais adequados para a implantação de anastomoses linfático-venosas3232 Mihara M, Hayashi Y, Murai N, Moriguchi H, Iida T, Hara H, et al. Regional diagnosis of lymphoedema and selection of sites for lymphaticovenular anastomosis using elastography. Clin Radiol. 2011;66(8):715-9. Erratum in: Clin Radiol. 2012;67(11):1128. e determinação da idade do trombo3333 Karpiouk AB, Aglyamov SR, Mallidi S, Shah J, Scott WG, Rubin JM, et al. Combined ultrasound and photoacoustic imaging to detect and stage deep vein thrombosis: phantom and ex vivo studies. J Biomed Opt. 2008;13(5):054061., enquanto outros estudos, agora com elastografia por ressonância magnética, investigam as consequências teciduais de processos mórbidos como inflamação e fibrose3434 Mariappan YK, Glaser KJ, Ehman RL. Magnetic resonance elastography: a review. Clin Anat. 2010;23(5):497-511.. O emprego destas novas tecnologias no estudo prospectivo antes e após a mastectomia poderá contribuir para conhecer melhor os fatores que influenciam na instalação do LPM.
Mais estudos são necessários para verificar se existe possibilidade de tratamento para a hipertensão venosa axilar com descompressão venosa por secção do peitoral maior1818 Segerström K, Bjerle P, Henriksson TG, Nyström A. Decompression of the axillary vein for oedema of the arm caused by axillary dissection and irradiation. Scand J Plast Reconstr Surg Hand Surg. 1991;25(3):245-8. ou ainda se há ensejo para a desobstrução venosa ou correção da estenose venosa e colocação de stent 77 Szuba A, Razavi M, Rockson S. Diagnosis and treatment of concomitant venous obstruction in patients with secondary lymphedema. J Vasc Interv Radiol. 2002;13(8):799-803. se as lesões forem apreciáveis. Contudo, este estudo não permite concluir nesta direção.
Finalmente, outras questões devem ser respondidas no tema linfedema pós-mastectomia e, entre as que foram abordadas neste estudo, se destacam algumas, como a necessidade de aprofundar o estudo das formas de medição do volume do membro para definição e estadiamento do linfedema. Falta uniformização da forma de medir o membro linfedematoso e, portanto, pesquisar correlação entre a medida de volume obtida por deslocamento de água e as várias formas de medida da circunferência, pode vir a ajudar a esclarecer melhor esta dúvida.
A prevalência de alterações ultrassonográficas foi significantemente maior nas pacientes submetidas à mastectomia e portadoras de linfedema quando comparadas àquelas sem linfedema. Estes achados se correlacionam com maior risco de desenvolver o linfedema pós-mastectomia.
REFERENCES
-
1Megret G. Iatrogenic venous pathology and post-radiosurgery swollen arm. Apropos of 100 cases. Phlebologie. 1985;38(4):609-19.
-
2Gruffaz J. Venous component in lymphedema in the upper extremity after radio-surgical therapy of cancer of the breast. Phlebologie. 1986;39(3):517-25.
-
3McIvor J, O'Connell D. The investigation of postmastectomy oedema of the arm by lymphography and venography. Clin Radiol. 1978;29(4):457-62.
-
4Tarquini A, Arru A, Puliga A, Armeni S, Piga A, Malloci A. Role of venous injury in the origin of post-mastectomy lymphedema of the arm. Results of 150 measurements of the venous pressure of the homo- and counter-lateral arm in mastectomy. Minerva Chir. 1987;42(12):1053-9.
-
5Svensson WE, Mortimer PS, Tohno E, Cosgrove DO. Colour Doppler demonstrates venous flow abnormalities in breast cancer patients with chronic arm swelling. Eur J Cancer. 1994;30A(5):657-60.
-
6Svensson WE, Mortimer PS, Tohno E, Cosgrove DO, Badger C, al Murrani B. The use of colour Doppler to define venous abnormalities in the swollen arm following therapy for breast carcinoma. Clin Radiol. 1991;44(4):249-52.
-
7Szuba A, Razavi M, Rockson S. Diagnosis and treatment of concomitant venous obstruction in patients with secondary lymphedema. J Vasc Interv Radiol. 2002;13(8):799-803.
-
8Pain SJ, Vowler S, Purushotham AD. Axillary vein abnormalities contribute to development of lymphoedema after surgery for breast cancer. Br J Surg. 2005;92(3):311-5.
-
9Erickson VS, Pearson ML, Ganz PA, Adams J, Kahn KL. Arm edema in breast cancer patients. J Natl Cancer Inst. 2001;93(2):96-111.
-
10Gooding GA, Woodruff A. Color Doppler imaging in the subclavian-axillary region and upper extremity. Clin Imaging. 1994;18(3):165-72.
-
11Nazarian GK, Foshager MC. Color Doppler sonography of the thoracic inlet veins. Radiographics. 1995;15(6):1357-71.
-
12Patel MC, Berman LH, Moss HA, McPherson SJ. Subclavian and internal jugular veins at Doppler US: abnormal cardiac pulsatility and respiratory phasicity as a predictor of complete central occlusion. Radiology. 1999;211(2):579-83.
-
13International Society of Lymphology. The diagnosis and treatment of peripheral lymphedema. 2009 Concensus Document of the International Society of Lymphology. Lymphology. 2009;42(2):51-60.
-
14Sander AP, Hajer NM, Hemenway K, Miller AC. Upper-extremity volume measurements in women with lymphedema: a comparison of measurements obtained via water displacement with geometrically determined volume. Phys Ther. 2002;82(12):1201-12.
-
15Taylor R. Jayasinghe UW, Koelmeyer L, Ung O, Boyages J. Reliability and validity of arm volume measurements for assessment of lymphedema. Phys Ther. 2006;86(2):205-14.
-
16Grassi CJ, Polak JF. Axillary and subclavian venous thrombosis: follow-up evaluation with color Doppler flow US and venography. Radiology. 1990;175(3):651-4.
-
17Baarslag HJ, van Beek EJ, Koopman MM, Reekers JA. Prospective study of color duplex ultrasography compared with contrast venography in patients suspected of having deep venous thrombosis of the upper extremities. Ann Intern Med. 2002;136(12):865-72. Erratum in: Ann Intern Med. 2003;138(5):438.
-
18Segerström K, Bjerle P, Henriksson TG, Nyström A. Decompression of the axillary vein for oedema of the arm caused by axillary dissection and irradiation. Scand J Plast Reconstr Surg Hand Surg. 1991;25(3):245-8.
-
19Wilson CB, Lambert HE, Scott RD. Subclavian and axillary vein thrombosis following radiotherapy for carcinoma of the breast. Clin Radiol. 1987;38(1):95-6.
-
20Carvalho RM, Perez MCJ, Miranda Jr F. Volúmetro com câmaras comunicantes: apresentação de um protótipo de dimensões reduzidas desenvolvido para a avaliação objetiva do volume de mão. J vasc bras. 2010;9(2):76-80.
-
21Warwick R, Williams PL. Gray Anatomia. 35a Ed. Rio de Janeiro: Guanabara Koogan; 1979. Capítulo 6, Angiologia; p. 558-706.
-
22Rivello T, Messière B. Estudo biométrico de veia axilar em seres humanos. Rev Angiol Cir Vasc. 2002;11(2):80-4.
-
23Galloway S, Bodenham A. Ultrasound imaging of the axillary vein-anatomical basis for central venous access. Br J Anaesth. 2003;90(5):589-95.
-
24Kocak Z, Overgaard J. Risk factors of arm lymphedema in breast cancer patients. Acta Oncol. 2000;39(3):389-92.
-
25Bentzen SM, Dische S. Morbidity related to axillary irradiation in the treatment of breast cancer. Acta Oncol. 2000;39(3):337-47.
-
26Rezende LF, Pedras FV, Ramos CD, Gurgel MSC. Avaliação das compensações linfáticas no pós-operatório de câncer de mama com dissecção axilar através da linfocintilografia. J vasc bras. 2008;7(4):370-5.
-
27Freitas Júnior R, Ribeiro LFJ, Taia L, Kajita D, Fernandes MV, Queiroz GS. Linfedema em pacientes submetidas à mastectomia radical modificada. Rev Bras Ginecol Obstet. 2001;23(4):205-8.
-
28Hack TF, Cohen L, Katz J, Robson LS, Goss P. Physical and psychological morbidity after axillary lymph node dissection for breast cancer. J Clin Oncol. 1999;17(1):143-9.
-
29Földi E, Földi M, Clodius L. The lymphedema chaos: a lancet. Ann Plast Surg. 1989;22(6):505-15.
-
30Suami H, Pan WR, Taylor GI. Changes in the lymph structure of the upper limb after axillary dissection: radiographic and anatomical study in a human cadaver. Plast Reconstr Surg. 2007;120(4):982-91.
-
31Garra BS. Elastography: current status, future prospects, and making it work for you. Ultrasound Q. 2011;27(3):177-86.
-
32Mihara M, Hayashi Y, Murai N, Moriguchi H, Iida T, Hara H, et al. Regional diagnosis of lymphoedema and selection of sites for lymphaticovenular anastomosis using elastography. Clin Radiol. 2011;66(8):715-9. Erratum in: Clin Radiol. 2012;67(11):1128.
-
33Karpiouk AB, Aglyamov SR, Mallidi S, Shah J, Scott WG, Rubin JM, et al. Combined ultrasound and photoacoustic imaging to detect and stage deep vein thrombosis: phantom and ex vivo studies. J Biomed Opt. 2008;13(5):054061.
-
34Mariappan YK, Glaser KJ, Ehman RL. Magnetic resonance elastography: a review. Clin Anat. 2010;23(5):497-511.
-
Fonte de financiamento: nenhuma
Datas de Publicação
-
Publicação nesta coleção
Mar-Apr 2015
Histórico
-
Recebido
01 Jul 2014 -
Aceito
15 Ago 2014