Resumos
A diminuição do tempo de sono tem se tornado uma condição endêmica na sociedade moderna, e a literatura atual tem encontrado importantes associações epidemiológicas entre o prejuízo no padrão habitual do sono e a obesidade. Com base nisso, a presente revisão analisou o papel do sono e da sua alteração no desencadeamento da obesidade. Diversos estudos indicam que os indivíduos que dormem menos têm uma maior possibilidade de se tornarem obesos, e que o encurtamento do sono aumenta a razão grelina/leptina, gerando o aumento do apetite e da fome. Isto pode estar associado à maior ingestão calórica e ao desencadeamento da obesidade. Dessa forma, um padrão adequado de sono torna-se fundamental para o controle da massa corporal, devendo ser incentivado pelos profissionais da saúde.
Obesidade; Sono; Leptina; Grelina; Ingestão alimentar
Reduction in sleep time has become an endemic condition in modern society and current literature has found important epidemiological associations between damage in the habitual standard of sleep and obesity. On this basis, the present revision analyzed the role of sleep and its alteration in the promotion of obesity. Diverse studies indicate that subjects that sleep less have greater possibility of becoming obese, and the shortening of sleep increases the leptin/grelin reason, generating increase of the appetite and hunger. This can be associated to the biggest caloric intake and promotion of obesity. An adequate standard of sleep becomes basic for the regulation of body mass and must be stimulated by health professionals.
Obesity; Sleep; Leptin; Ghrelin; Food intake
REVISÃO
Relação entre sono e obesidade: uma revisão da literatura
Relation between sleep and obesity: a literature review
Cibele Aparecida CrispimI, II; Ioná ZalcmanI, II; Murilo DáttiloI; Heloisa Guarita PadilhaI; Sérgio TufikI; Marco Túlio de MelloI
IDepartamento de Psicobiologia, Universidade Federal de São Paulo, SP
IIPrograma de Pós Graduação em Nutrição, Universidade Federal de São Paulo, SP
Endereço para correspondência Endereço para correspondência: Marco Túlio de Mello Departamento de Psicobiologia Universidade Federal de São Paulo Rua Marselhesa 535 04020-060 São Paulo, SP E-mail: tmello@psicobio.epm.br
RESUMO
A diminuição do tempo de sono tem se tornado uma condição endêmica na sociedade moderna, e a literatura atual tem encontrado importantes associações epidemiológicas entre o prejuízo no padrão habitual do sono e a obesidade. Com base nisso, a presente revisão analisou o papel do sono e da sua alteração no desencadeamento da obesidade. Diversos estudos indicam que os indivíduos que dormem menos têm uma maior possibilidade de se tornarem obesos, e que o encurtamento do sono aumenta a razão grelina/leptina, gerando o aumento do apetite e da fome. Isto pode estar associado à maior ingestão calórica e ao desencadeamento da obesidade. Dessa forma, um padrão adequado de sono torna-se fundamental para o controle da massa corporal, devendo ser incentivado pelos profissionais da saúde.
Descritores: Obesidade; Sono; Leptina; Grelina; Ingestão alimentar
ABSTRACT
Reduction in sleep time has become an endemic condition in modern society and current literature has found important epidemiological associations between damage in the habitual standard of sleep and obesity. On this basis, the present revision analyzed the role of sleep and its alteration in the promotion of obesity. Diverse studies indicate that subjects that sleep less have greater possibility of becoming obese, and the shortening of sleep increases the leptin/grelin reason, generating increase of the appetite and hunger. This can be associated to the biggest caloric intake and promotion of obesity. An adequate standard of sleep becomes basic for the regulation of body mass and must be stimulated by health professionals.
Keywords: Obesity; Sleep; Leptin; Ghrelin; Food intake
O SISTEMA FISIOLÓGICO QUE REGULA a massa corporal envolve tanto componentes centrais como periféricos, os quais interagem com os aspectos ambientais, como a disponibilidade e a composição da dieta e o exercício físico, influenciando, assim, a massa corporal. Embora a genética desempenhe um papel importante na determinação da massa corporal, a aumentada prevalência da obesidade nas últimas décadas tem sido fortemente relacionada com as mudanças no ambiente em que se vive. Analisando as variáveis ambientais que são provavelmente responsáveis pela "epidemia de obesidade", a maior parte da atenção está voltada para o estado, custo e composição do alimento ingerido, e para a capacidade de anular o esforço físico. No entanto, é possível que outras variáveis ambientais não sejam levadas em consideração e que essas poderiam exercer alguma influência sobre o apetite e equilíbrio de energia (1). Neste contexto, o sono tem sido apontado como uma importante variável, em que a alteração no tempo de dormir tem sido maciçamente associada a um descontrole da ingestão alimentar e à obesidade (2-6).
Diante desse contexto, este artigo tem como objetivo elaborar uma revisão da literatura abordando a influência que a alteração do padrão habitual de sono exerce no aparecimento da obesidade.
OBESIDADE E SONO: ASPECTOS EPIDEMIOLÓGICOS
A redução do tempo de dormir tornou-se um hábito comum na atualidade, guiado pelas exigências e oportunidades da sociedade moderna (4). Ao longo de 40 anos, a duração auto-reportada do sono diminuiu de 1,5 a 2 horas nos Estados Unidos (7,8). A proporção de jovens adultos com um período de sono inferior a sete horas por noite aumentou de 15,6% em 1960 para 37,1% em 20012002 (7,8).
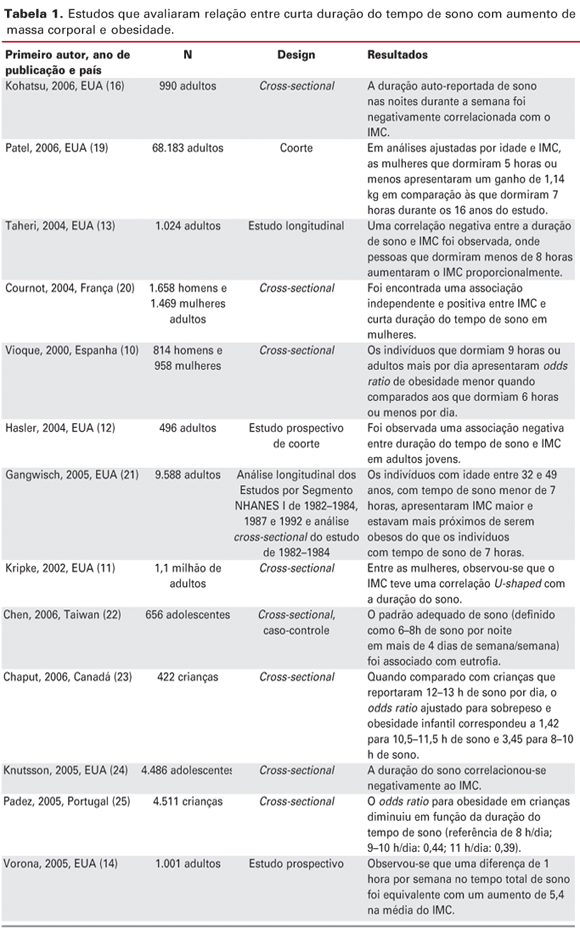
Vários estudos epidemiológicos recentes correlacionam a curta duração do tempo de sono com o aumento do índice da massa corporal (IMC) em diferentes populações (9-17).
Em um estudo espanhol realizado em 2000, Vioque e cols. (10) mostraram uma associação inversa entre obesidade e duração de sono, com odds ratio para obesidade 24% menor para cada hora adicional de sono. Os autores encontraram que um tempo de sono igual ou inferior a 6 horas por dia aumentava o risco de obesidade. Mesmo controlando-se as variáveis de gênero, idade e outros fatores, o grupo que dormia 6 horas tinha um IMC maior do que o grupo que dormia 9 horas (27,7 kg/m2 Grupo 6h/dia vs. 24,9 kg/m2 Grupo 9h/dia) (10).
Vários estudos prévios apontam que uma duração do sono menor que 6 horas é associada a um IMC elevado e à obesidade. Baseado nesta hipótese, Hasler e cols. (12) realizaram um estudo prospectivo de coorte com adultos jovens. A informação foi derivada de 4 entrevistas quando os participantes tinham 27, 29, 34 e 40 anos, num total de 496 adultos jovens. Esse estudo mostrou uma associação negativa entre a duração do sono e o IMC na população avaliada, tendo essas associações persistido após o controle de potenciais variáveis de confusão, como histórico familiar, problemas de massa corporal, níveis de atividade física e variáveis demográficas. As associações entre duração do sono e obesidade diminuíram depois dos 34 anos. Houve uma tendência (P = 0,08) de a taxa média de mudança de ganho de massa corporal ser negativamente associada com a taxa média de mudança na duração do sono.
Um estudo realizado por Kohatsu e cols. (16) avaliou a conexão entre a duração do sono e o IMC em populações rurais. Foram estudados 990 empregados adultos de uma comunidade rural da região sudeste de Iowa, nos Estados Unidos. A duração auto-reportada do sono nas noites durante a semana foi negativamente correlacionada (b = -0,42; intervalo de confiança (IC) de 95% = -0,77 a -0,07) com o IMC, depois de ajustadas as variáveis de gênero, idade, nível educacional, exigência física do trabalho, renda familiar, sintomas depressivos, estado conjugal, consumo de álcool e ronco. Os resultados reiteraram a associação entre curta duração do sono e alto IMC nesse tipo de população, o que é consistente com outras populações.
Gupta e cols. (15), que conduziram o Heartfelt Study, investigaram a ligação entre a obesidade e o sono em uma amostra de 383 adolescentes dos 11 aos 16 anos, de ambos os gêneros. Os resultados mostraram que os adolescentes obesos dormiam menos tempo que os não obesos (P < 0,01). Para cada hora de perda de sono, o odds ratio para obesidade obeso aumentou 80%. Já von Kries e cols. (18) avaliaram a relação entre duração de sono e adiposidade em crianças de 5 e 6 anos da região da Bavária (Alemanha). Um total de 6.862 crianças participaram do estudo. A prevalência de obesidade diminuiu de acordo com a duração do sono: < 10h, 5,4% (IC de 95% = 4,17.0), 10,511,0h, 2,8% (IC de 95% = 2,33,3), e > 11,5 h, 2,1% (IC de 95% = 1,52,9). Os autores concluíram que a duração do sono se correlaciona com a obesidade em crianças, o que parece ser independente de outros fatores de riscos de obesidade.
Sekine e cols. (17) avaliaram 8.274 crianças (4.194 meninos e 4.080 meninas), de 6 a 7 anos, que viviam em Toyama (Japão). Os autores encontraram uma forte associação inversa entre horas de sono e obesidade na infância, e sugeriram a realização de estudos longitudinais para confirmar a causalidade dessa associação.
Taheri e cols. (13), em seu levantamento epidemiológico com 1.024 adultos, verificaram que existe uma relação entre o sono e o IMC no formato de "U" invertido, sugerindo que tanto o excesso como a falta do sono poderiam influenciar o estado nutricional. A tabela 1 mostra estudos da literatura que analisaram a relação entre o sono e a obesidade
CONTROLE DE INGESTÃO ALIMENTAR E O ENVOLVIMENTO DO SONO
Uma relação entre sono e ingestão alimentar vem sendo postulada pela literatura atual (26-32). Isso é amplamente demonstrado em modelos animais, que se mostram hiperfágicos após a privação de sono (33-35). Em humanos, o trabalho por turno e o jet lag, situações que comumente alteram o padrão habitual de sono, estão claramente associados com as alterações no padrão da ingestão alimentar (26-32).
Muito embora os mecanismos que esclareçam essas associações não estejam totalmente elucidados, sabe-se que os distúrbios provocados pelas alterações nos horários de sono/vigília influenciam o apetite (5), a saciedade (5) e, conseqüentemente, a ingestão alimentar (36,37), o que parece favorecer o aumento da obesidade (38-40). Acredita-se que isso se deva a uma dessincronização ou desajustes no relógio biológico, o que prejudica a duração e qualidade do sono e, conseqüentemente, modifica o controle da ingestão alimentar (41-43).
Um estudo cross over randomizado conduzido por Spiegel e cols. (5) encontrou que a restrição de sono foi associada a uma significante elevação da fome (24%; P < 0,01) e apetite (23%; P < 0,01). Os resultados desse e de muitos outros estudos (11-13,44,45) sugerem que a modificação do padrão de sono pode levar a desajustes endócrinos que induzem o aparecimento de obesidade.
Taheri (2) sugeriu recentemente que um maior tempo acordado, além de promover a alteração hormonal capaz de aumentar a ingestão calórica, pode possibilitar uma maior oportunidade para a ingestão alimentar. A perda de sono pode também resultar em cansaço, que tende a diminuir o nível de atividade física. Outro potencial mecanismo inclui efeitos na taxa de metabolismo basal (2). A figura 1 mostra o mecanismo potencial pelo qual a duração do sono pode resultar na obesidade [Adaptado de Taheri (2)].
Alterações endócrinas induzidas pela perda de sono e sua influência no controle da ingestão alimentar
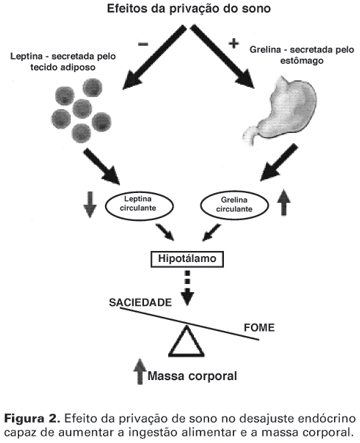
Estudos recentes têm observado que a redução do tempo total de sono está associada a dois comportamentos endócrinos paralelos capazes de alterar significativamente a ingestão alimentar: a diminuição do hormônio anorexígeno leptina (13,46-48) e o aumento do hormônio orexígeno grelina (5,13,49), resultando, assim, no aumento da fome e da ingestão alimentar (5). Em um experimento realizado por Spiegel e cols. (5), a privação de sono em homens foi associada a um aumento de 28% nos níveis da grelina, diminuição de 18% nos níveis de leptina e aumento de 24% na fome e de 23% no apetite. A figura 2 demonstra como a privação do sono pode alterar o padrão da leptina e da grelina e o balanço energético.
Flier (1) também apontou que o encurtamento do sono afeta o apetite (e possivelmente a massa corporal) pela intervenção da leptina e da grelina, dois hormônios que participam da homeostase tanto da massa corporal como do sono. Esse autor considerou que ambos os sistemas envolvem circuitos neurais de centros hipotalâmicos e liberam neuropeptídeos e receptores que têm papéis importantes na homeostase da massa corporal.
A alteração dos níveis da leptina e da grelina é considerada um importante mecanismo capaz de alterar o padrão da ingestão alimentar e levar a desajustes nutricionais. Para Kalra e cols. (50), a ritmicidade e o sincronismo na secreção da leptina e grelina são importantes para o padrão diário das refeições. Estudos indicam que um padrão rítmico recíproco entre a leptina e a grelina estabelece a ritmicidade no sistema neuropeptídeo Y (NPY), que é o caminho final comum para a expressão do apetite no hipotálamo. Kalra e cols. (51) mostraram que a leptina inibe tanto a secreção de grelina quanto o estímulo de alimentação por esta, indicando que a leptina desempenha o papel de comunicação de realimentação entre a periferia e o hipotálamo para a homeostase da massa corporal.
Dada a importância da leptina e da grelina no controle da ingestão alimentar, serão abordadas suas respectivas ações fisiológicas e a relação de ambas com o sono.
Leptina
A leptina é uma proteína composta por 167 aminoácidos, produzida pela glândula mamária, músculo esquelético, epitélio gástrico, trofoblasto placentário (52) e, principalmente, pelo tecido adiposo (53). Esse hormônio fornece informações sobre o equilíbrio energético para o centro regulatório do cérebro e a sua liberação está associada com a promoção da saciedade (52,54-60). Sua ação ocorre a partir do aumento da expressão dos neuropeptídeos anorexígenos e também da inibição da formação dos neuropeptídeos orexígenos, como o neuropeptídeo Y (NPY) (52).
Em humanos, a circulação da leptina sangüínea é reflexo das mudanças agudas no balanço energético resultantes do aumento ou diminuição da ingestão calórica (61), em que o jejum ou a perda de massa corporal resultam em baixos níveis de leptina no sangue, que, por sua vez, gera um aumento na expressão do NPY hipotalâmico, levando à estimulação da ingestão alimentar (62).
Trabalhos recentes em animais têm demonstrado que a leptina pode participar da regulação do sono, diminuindo sistematicamente o sono REM (rapid eye movement sleep) e estimulando profundamente o não REM (NREM) (63). Outros trabalhos têm postulado uma influência direta do sono na liberação de leptina, pois os níveis deste hormônio são elevados durante o sono (64). Algumas evidências sugerem que esse aumento noturno é parcialmente uma resposta da ingestão durante o dia (65), no entanto acredita-se que o sono por si só pode afetar a regulação da leptina, pois estudos demonstraram que uma elevação durante o sono persiste em indivíduos que receberam nutrição enteral contínua ou mesmo quando o sono acontece durante o dia (48,64).
Outras evidências de estudos realizados em laboratórios têm demonstrado que tanto a privação parcial crônica do sono (restrição de sono) (47) como a privação aguda (46) podem ocasionar uma diminuição nas concentrações séricas de leptina, indicando uma via inversa na relação leptina/sono (13).
Um estudo conduzido por Spiegel e cols. (48) avaliou o padrão da secreção da leptina em 11 indivíduos do gênero masculino quando houve um encurtamento do tempo de sono (4 horas) durante seis noites. Os resultados demonstraram que o sono desempenha importante papel nessa regulação, uma vez que os valores médios e máximos da leptina diminuíram (-19 e -26%, respectivamente) durante a restrição de sono, quando comparados com os valores encontrados em indivíduos dormindo normalmente (8 horas). Já Taheri e cols. (13) observaram, em um estudo longitudinal realizado com 1.024 voluntários, que uma redução de 8 para 5 horas no período do sono foi associada à diminuição de 15,5% nos níveis da leptina. A restrição do sono parece alterar a habilidade da leptina em desencadear um sinal no balanço energético, produzindo o sinal de saciedade quando as necessidades calóricas são alcançadas (48).
É possível que a diminuição dos níveis de leptina após a restrição de sono seja uma adaptação do aumento da necessidade calórica pelo aumento do tempo de vigília (48). Estudos envolvendo mensurações acuradas do balanço energético em indivíduos submetidos à perda parcial crônica de sono são necessários para excluir a possibilidade de que o estado de débito de sono envolve um aumento significativo na energia gasta. Como a liberação da leptina é inibida pela maior atividade do sistema nervoso simpático (66), outra possibilidade é que a restrição de sono possa resultar em uma diminuição dos seus níveis devido ao efeito inibitório do aumento do fluxo simpático (48). As alterações na regulação do cortisol e o equilíbrio simpatovagal, os dois mais importantes indicadores neurobiológicos de resposta ao estresse, foram evidentes quando indivíduos foram estudados por 6 dias na restrição de sono (48). Uma associação negativa entre as mudanças nos níveis da leptina e do cortisol é bem documentada na literatura durante a restrição de sono, e pode indicar um efeito supressivo da leptina no eixo hipotálamo-pituitária-adrenal (1,67,68).
Grelina
A grelina é um peptídeo composto por 28 aminoácidos produzido principalmente pelas células endócrinas do estômago (69), duodeno (69) e em uma série de estruturas cerebrais (70). Esse hormônio aumenta nos períodos de jejum (71), desencadeando a sensação de fome (71-73) no núcleo arqueado (74), estimulando a motilidade gastrointestinal (75) e promovendo a deposição de gordura (76). O núcleo arqueado está envolvido no controle central do início da ingestão alimentar (77) e a grelina é a única substância que tem demonstrado aumentar a fome e o apetite quando administrada em humanos (78-83). Esse hormônio contribui para a fome pré-prandial e estimula o início da refeição (84), sendo as concentrações plasmáticas de grelina inversamente correlacionadas com o volume alimentar ingerido (49).
Existem evidências atuais indicando que a grelina também é um fator promotor do sono (85), induzindo o sono de ondas lentas e a secreção noturna do hormônio do crescimento (86). Está bem documentado que durante o sono ocorre um aumento nos níveis da grelina, seguido de uma diminuição no período da manhã, mesmo algumas horas antes do desjejum. No entanto, esta questão ainda permanece sem explicação, pois é difícil entender como um hormônio que estimula a fome pode estar aumentado durante o sono. Sugere-se que a grelina poderia apresentar outras funções metabólicas e endócrinas que necessitam ser elucidadas (86).
A exemplo do que acontece com a leptina, o sono parece influenciar o padrão de secreção da grelina, pois altos níveis desse hormônio durante a manhã estão relacionados com a curta duração do sono em humanos (13). Outras evidências mostram que os níveis da grelina são maiores em indivíduos com restrição de sono, em comparação aos que têm um tempo adequado de sono (5,13). Spiegel e cols. (5) demonstraram que um encurtamento do sono (4 horas) por um período de 2 dias em 12 homens saudáveis foi associado com um aumento de quase 28% dos níveis diurnos da grelina. Bodosi e cols. (49), em um estudo com ratos, analisaram as concentrações de grelina plasmática e hipotalâmica antes e após a privação de sono, e observaram que a grelina hipotalâmica apresentou mudanças durante e após a privação de sono. A quantidade da grelina do hipotálamo aumentou durante o experimento e caiu para níveis abaixo do basal após a privação de sono. Já a grelina plasmática teve seus níveis aumentados durante o estado de privação de sono. Alguns trabalhos sugerem que os níveis elevados da grelina em resposta à restrição de sono podem ser uma adaptação normal do corpo para uma maior necessidade na ingestão calórica, em função do maior tempo que o indivíduo permanece no estado de vigília, porém essa hipótese deve ser melhor investigada (5). Com base nesses dados, observa-se claramente que um aumento na relação grelina/leptina é considerado pela literatura atual o principal fator que pode desencadear um aumento da fome na alteração do padrão habitual de sono (5).
Efeito da perda de sono nas escolhas alimentares
Algumas evidências apontam que a privação de sono parece aumentar não somente o apetite, como também a preferência por alimentos mais calóricos (13,87). O experimento de Spiegel e cols. (5) previamente citado mostrou que o apetite por nutrientes que continham alta quantidade de carboidratos, incluindo doces, biscoitos salgados e tubérculos, aumentou de 33 para 45%, mas o apetite por frutas, vegetais e alimentos com alta quantidade de proteínas foi pouco afetado. Estryn-Behar e cols. (88) e Lennernas e cols. (89) observaram uma grande preferência pelo consumo de lanches rápidos e calóricos durante o horário de trabalho nos trabalhadores noturnos. Essa preferência é bastante preocupante, pois além de os indivíduos com perda de sono apresentarem um padrão hormonal predisponente para uma ingestão calórica aumentada (5), o preenchimento dessas calorias tende a ser feito com alimentos de baixa qualidade nutricional (90-94).
Efeito da perda de sono no gasto energético do cotidiano
Embora algumas evidências sugiram que a restrição de sono pode elevar o gasto energético em função de um maior tempo de vigília (48,66), outros estudos têm especulado que a redução do tempo de dormir poderia diminuir o gasto energético diário total. Isto resultaria no aparecimento de fadiga e sonolência excessiva durante o dia, o que contribuiria para a redução da atividade física diária (2). Um estudo conduzido por Knutson (24) mostrou que aproximadamente 40% de adolescentes dos 12 aos 16 anos referiam acordar cansados, o que, segundo Taheri (2), poderia ter um sério efeito adverso no nível da atividade física diária. Contudo, estudos mensurando o gasto energético em indivíduos submetidos à privação ou restrição de sono são necessários para que essas relações sejam melhor entendidas (48,66).
CONCLUSÕES
Por meio desta revisão, foi possível observar que o encurtamento do tempo de sono, muito comum nas sociedades modernas, é um fator predisponente para o aparecimento da obesidade. A diminuição do tempo de dormir pode modificar o padrão endócrino que sinaliza fome e saciedade por meio da diminuição dos níveis da leptina e aumento nos níveis da grelina, e até mesmo alterar as escolhas alimentares. Dessa forma, a modificação do padrão de sono pode levar a desajustes endócrinos que induzem ao aparecimento da obesidade. Por se tratar de uma área de estudo relativamente recente, existe a necessidade da realização de mais estudos que esclareçam a real influência do sono nos diversos fatores responsáveis pelo controle da massa corporal. Dessa forma, um tempo adequado de sono parece ser essencial para a manutenção do estado nutricional e deve ser estimulado por profissionais da saúde.
AGRADECIMENTOS
AFIP, Instituto do Sono, FAPESP, CEDIP/FAPESP (#998/14303-3), CEPE, UNIFESP, CENESP/ UNIFESP, FADA, CEMSA, CAPES, CNPq e FADA/ UNIFESP.
Recebido em 16/02/07
Revisado em 18/05/07
Aceito em 28/05/07
- 1. Flier JS. Obesity wars: molecular progress confronts an expanding epidemic. Cell 2004;116:337-50.
- 2. Taheri S. The link between short sleep duration and obesity: we should recommend more sleep to prevent obesity. Arch Dis Child 2006;91:881-4.
- 3. Svatikova A, Wolk R, Gami AS, Pohanka M, Somers VK. Interactions between obstructive sleep apnea and the metabolic syndrome. Curr Diab Rep 2005;5:53-8.
- 4. Siegel K, Knutson K, Leproult R, Tasali E, Van Cauter E. Sleep loss: a novel risk factor for insulin resistance and type 2 diabetes. J Appl Physiol 2005;99:2008-19.
- 5. Spiegel K, Tasali E, Penev P, Van Cauter E. Brief communication: Sleep curtailment in healthy young men is associated with decreased leptin levels, elevated ghrelin levels, and increased hunger and appetite. Ann Intern Med 2004;141:846-50.
- 6. Flier JS, Elmquist JK. A good nights sleep: future antidote to the obesity epidemic? Ann Intern Med 2004;141:885-6.
- 7. Kripke DF, Simons RN, Garfinkel L, Hammond EC. Short and long sleep and sleeping pills. Is increased mortality associated? Arch Gen Psychiatry 1979;36:103-16.
-
8National Sleep Foundation. 2002 "Sleep in America" Poll Washington, DC: National Sleep Foundation, 2002
- 9. Bonnet MH, Arand DL. We are chronically sleep deprived. Sleep 1995;18:908-11.
- 10. Vioque J, Torres A, Quiles J. Time spent watching television, sleep duration and obesity in adults living in Valencia, Spain. Int J Obes Relat Metab Disord 2000;24:1683-8.
- 11. Kripke DF, Garfinkel L, Wingard DL, Klauber MR, Marler MR. Mortality associated with sleep duration and insomnia. Arch Gen Psychiatry 2002;59:131-6.
- 12. Hasler G, Buysse DJ, Klaghofer R, Gamma A, Ajdacic V, Eich D, et al. The association between short sleep duration and obesity in young adults: a 13-year prospective study. Sleep 2004;27:661-6.
- 13. Taheri S, Lin L, Austin D, Young T, Mignot E. Short sleep duration is associated with reduced leptin, elevated ghrelin, and increased body mass index. PLoS Med 2004;1:210-7.
- 14. Vorona R, Winn M, Babineau T, Eng B, Feldman H, Ware J. Overweight and obese patients in a primary care population report less sleep than patients with a normal body mass index. Arch Inter Med 2005;165:25-30.
- 15. Gupta NK, Mueller WH, Chan W, Meininger JC. Is obesity associated with poor sleep quality in adolescents? Am J Hum Biol 2002;14:762-8.
- 16. Kohatsu ND, Tsai R, Young T, Vangilder R, Burmeister LF, Stromquist AM, et al. Sleep duration and body mass index in a rural population. Arch Intern Med 2006;166:1701-5.
- 17. Sekine M, Yamagami T, Handa K, Saito T, Nanri S, Kawaminami K, et al. A dose-response relationship between short sleeping hours and childhood obesity: results of the Toyama Birth Cohort Study. Child Care Health Dev 2002;28:163-70.
- 18. von Kries R, Toschke AM, Wurmser H, Sauerwald T, Koletzko B. Reduced risk for overweight and obesity in 5- and 6-y-old children by duration of sleep A cross-sectional study. Int J Obes Relat Metab Disord 2002;26:710-16.
- 19. Patel SR, Malhotra A, White DP, Gottlieb DJ, Hu FB. Association between reduced sleep and weight gain in women. Am J Epidemiol 2006;164:947-54.
- 20. Cournot M, Ruidavets JB, Marquie JC, Esquirol Y, Baracat B, Ferrieres J.Environmental factors associated with body mass index in a population of Southern France. Eur J Cardiovasc Prev Rehabil 2004;11:291-7.
- 21. Gangwisch JE, Malaspina D, Boden-Albala B, Heymsfield SB. Inadequate sleep as a risk factor for obesity: analyses of the NHANES I. Sleep 2005;28:1217-20.
- 22. Chen MY, Wang EK, Jeng YJ. Adequate sleep among adolescents is positively associated with health status and health-related behaviors. BMC Public Health 2006;6:59.
- 23. Chaput JP, Brunet M, Tremblay A. Relationship between short sleeping hours and childhood overweight/obesity: results from the Quebec en Forme Project. Int J Obes (London) 2006;30:1080-5.
- 24. Knutson KL. Sex differences in the association between sleep and body mass index in adolescents. J Pediatr 2005;147:830-4.
- 25. Padez C, Mourao I, Moreira P, Rosado V. Prevalence and risk factors for overweight and obesity in Portuguese children. Acta Paediatr 2005;94:1550-7.
- 26. Birketvedt GS, Florholmen J, Sundsfjord J, Osterud B, Dinges D, Bilker W, et al. Behavioral and neuroendocrine characteristics of the night-eating syndrome. JAMA 1999;282:657-63.
- 27. Karlsson B, Knutsson A, Lindahl B. Is there an association between shift work and having a metabolic syndrome? Results from a population based study of 27,485 people. Occup Environ Med 2001;58:747-52.
- 28. Lowden A, Holmback U, Akerstedt T, Forslund A, Forslund J, Lennernas M. Time of day type of food-relation to mood and hunger during 24 hours of constant conditions. J Hum Ergol (Tokyo) 2001;30:381-6.
- 29. Parkes KR. Shift work and age as interactive predictors of body mass index among offshore workers. Scand J Work Environ Health 2002;28:64-71.
- 30. Di Lorenzo L, De Pergola G, Zocchetti C, LAbbate N, Basso A, Pannacciulli N, et al. Effect of shift work on body mass index: results of a study performed in 319 glucose-tolerant men working in a Southern Italian industry. Int J Obes Relat Metab Disord 2003;27:1353-8.
- 31. Karlsson BH, Knutsson AK, Lindahl BO, Alfredsson LS. Metabolic disturbances in male workers with rotating three-shift work. Results of the WOLF study. Int Arch Occup Environ Health 2003;76:424-30.
- 32. Ishizaki M, Morikawa Y, Nakagawa H, Honda R, Kawakami N, Haratani T, et al. The influence of work characteristics on body mass index and waist to hip ratio in Japanese employees. Ind Health 2004;42:41-9.
- 33. Hanlon EC, Andrzejewski ME, Harder BK, Kelley AE, Benca RM. The effect of REM sleep deprivation on motivation for food reward. Behav Brain Res 2005;163:58-69.
- 34. Suchecki D, Antunes J, Tufik S. Palatable solutions during paradoxical sleep deprivation: reduction of hypothalamic-pituitary-adrenal axis activity and lack of effect on energy imbalance. J Neuroendocrinol 2003;15:815-21.
- 35. Everson CA, Wehr TA. Nutritional and metabolic adaptations to prolonged sleep deprivation in the rat. Am J Physiol 1993;264:R376-87.
- 36. Rechtschaffen A, Gilliland MA, Bergmann BM, Winter JB. Physiological correlates of prolonged sleep deprivation in rats. Science 1983;221:182-4.
- 37. Rechtschaffen A, Bergmann BM. Sleep deprivation in the rat by the disk-over-water method. Behav Brain Res 1995;69:55-63.
- 38. Knutsson A. Shift work and coronary heart disease. Scand J Soc Med Suppl 1989;44:1-36.
- 39. Nakamura K, Shimai S, Kikuchi S, Tominaga K, Takahashi H, Tanaka M, et al. Shift work and risk factors for coronary heart disease in Japanese blue-collar workers: serum lipids and anthropometric characteristics. Occup Med (Lond) 1997;47:142-6.
- 40. Scheen AJ. Clinical study of the month. Does chronic sleep deprivation predispose to metabolic syndrome? Rev Méd Liège 1999;54:898-900.
- 41. Rutenfranz J, Knauth P, Fisher FM. Efeito dos turnos nas pessoas. In: Rutenfranz J, Knauth P, Fisher FM (eds). Trabalho em turnos e noturno São Paulo: Hucitec, 1989 pp. 41-70.
- 42. Lennernas M, Akerstedt T, Hambraeus L. Nocturnal eating and serum cholesterol of three-shift workers. Scand J Work Environ Health 1994;20:401-6.
- 43. Waterhouse J, Minors D, Atkinson G, Benton D. Chronobiology and meal times: internal and external factors. Br J Nutr 1997;77:S29-38.
- 44. Spiegel K, Leproult R, Van Cauter E. Impact of sleep debt on metabolic and endocrine function. Lancet 1999;354:1435-9.
- 45. Heslop P, Smith GD, Metcalfe C, Macleod J, Hart C. Sleep duration and mortality: The effect of short or long sleep duration on cardiovascular and all-cause mortality in working men and women. Sleep Med 2002;3:305-14.
- 46. Mullington JM, Chan JL, Van Dongen HP, Szuba MP, Samaras J, Price NJ, et al. Sleep loss reduces diurnal rhythm amplitude of leptin in healthy men. J Neuroendocrinol 2003;15:851-4.
- 47. Spiegel K, Leproult R, Tasali E, Penev P, Van Cauter E. Sleep curtailment results in decreased leptin levels and increased hunger and appetite. Sleep 2003;26:A174.
- 48. Spiegel K, Leproult R, Lhermite-Baleriaux M, Copinschi G, Penev PD, Van Cauter E. Leptin levels are dependent on sleep duration: relationships with sympathovagal balance, carbohydrate regulation, cortisol, and thyrotropin. J Clin Endocrinol Metab 2004;89:5762-71.
- 49. Bodosi B, Gardi J, Hajdu I, Szentirmai E, Obal F Jr, Krueger JM. Rhythms of ghrelin, leptin, and sleep in rats: effects of the normal diurnal cycle, restricted feeding, and sleep deprivation. Am J Physiol Regul Integr Comp Physiol 2004;287:R1071-9.
- 50. Kalra SP, Bagnasco M, Otukonyong EE, Dubc MG, Kalra PS. Rhythmic, reciprocal ghrelin and leptin signaling: new insight in the development of obesity. Regul Pept 2003;111:1-11.
- 51. Kalra SP, Ueno N, Kalra PS. Stimulation of appetite by ghrelin is regulated by leptin restraint: peripheral and central sites of action. J Nutr 2005;135:1331-5.
- 52. Friedman JM, Halaas JL. Leptin and the regulation of body weight in mammals. Nature 1998;22:763-70.
- 53. Reseland JE, Anderssen SA, Solvoll K, Hjermann I, Urdal P, Holme I, et al. Effect of long-term changes in diet and exercise on plasma leptin concentrations. Am J Clin Nutr 2001;73:240-5.
- 54. Ahima RS, Prabakaran D, Mantzoros C, Qu D, Lowell B, Maratos-Flier E, et al. Role of leptin in the neuroendocrine response to fasting. Nature 1996;382:250-2.
- 55. Ahima RS, Dushay J, Flier SN, Prabakaran D, Flier JS. Leptin accelerates the onset of puberty in normal female mice. J Clin Invest 1997;99:391-5.
- 56. Heiman ML, Ahima RS, Craft LS, Schoner B, Stephens TW, Flier JS. Leptin inhibition of the hypothalamic-pituitary-adrenal axis in response to stress. Endocrinol 1997;138:3859-63.
- 57. Yu WH, Kimura M, Walczewska A, Karanth S, McCann SM. Role of leptin in hypothalamic-pituitary function. Proc Natl Acad Sci USA 1997;94:1023-8.
- 58. Takeda S, Elefteriou F, Levasseur R, Liu X, Zhao L, Parker KL, et al. Leptin regulates bone formation via the sympathetic nervous system. Cell 2002;111:305-17.
- 59. Takeda S, Elefteriou F, Karsenty G. Common endocrine control of body weight, reproduction, and bone mass. Annu Rev Nutr 2003;23:403-11.
- 60. Elefteriou F, Ahn JD, Takeda S, Starbuck M, Yang X, Liu X, et al. Leptin regulation of bone resorption by the sympathetic nervous system and CART. Nature 2005;434:514-20.
- 61. Kershaw EE, Flier JS. Adipose tissue as an endocrine organ. J Clin Endocrinol Metab 2004;89:2548-56.
- 62. Blundell JE, Gillett A. Control of food intake in the obese. Obes Res 2001;9(suppl 4):263S-70.
- 63. Sinton CM, Fitch TE, Gershenfeld HK. The effects of leptin on REM sleep and slow wave delta in rats are reversed by food deprivation. J Sleep Res 1999;8:197-203.
- 64. Simon C, Gronfier C, Schlienger JL, Brandenberger G. Circadian and ultradian variations of leptin in normal man under continuous enteral nutrition: relationship to sleep and body temperature. J Clin Endocrinol Metab 1998;83:1893-9.
- 65. Schoeller DA, Cella LK, Sinha MK, Caro JF. Entrainment of the diurnal rhythm of plasma leptin to meal timing. J Clin Invest 1997;100:1882-7.
- 66. Rayner DV, Trayhurn P. Regulation of leptin production: sympathetic nervous system interactions. J Mol Med 2001;79:8-20.
- 67. Newcomer JW, Selke G, Melson AK, Gross J, Vogler GP, Dagogo-Jack S. Dose-dependent cortisol-induced increases in plasma leptin concentration in healthy humans. Arch Gen Psychiatry 1998;55:995-1000.
- 68. Wauters M, Considine RV, Van Gaal LF. Human leptin: from an adipocyte hormone to an endocrine mediator. Eur J Endocrinol 2000;143:293-311.
- 69. Kojima M, Hosoda H, Date Y, Nakazato M, Matsuo H, Kangawa K. Ghrelin is a growth-hormone-releasing acylated peptide from stomach. Nature 1999;402:656-60.
- 70. Cowley MA, Smith RG, Diano S, Tschop M, Pronchuk N, Grove KL, et al. The distribution and mechanism of action of ghrelin in the CNS demonstrates a novel hypothalamic circuit regulating energy homeostasis. Neuron 2003;37:649-61.
- 71. Van der Lely AJ, Tschop M, Heiman ML, Ghigo E. Biological, physiological, pathophysiological, and pharmacological aspects of ghrelin. Endocr Rev 2004;25:426-57.
- 72. Wren AM, Small CJ, Ward HL, Murphy KG, Dakin CL, Taheri S, et al. The novel hypothalamic peptide ghrelin stimulates food intake and growth hormone secretion. Endocrinology 2000;141:4325-8.
- 73. Cummings DE, Frayo RS, Marmonier C, Aubert R, Chapelot D. A preprandial rise in plasma ghrelin levels suggests a role in meal initiation in humans. Diabetes 2001;50:1714-9.
- 74. Bagnasco M, Tulipano G, Melis MR, Argiolas A, Cocchi D, Muller EE. Endogenous ghrelin is an orexigenic peptide acting in the arcuate nucleus in response to fasting. Regul Pept 2003;111:161-7.
- 75. Masuda Y, Tanaka T, Inomata N, Ohnuma N, Tanaka S, Itoh Z, et al. Ghrelin stimulates gastric acid secretion and motility in rats. Biochem Biophys Res Commun 2000;276:905-8.
- 76. Tschop M, Smiley DL, Heiman ML. Ghrelin induces adiposity in rodents. Nature 2000;407:908-13.
- 77. Kalra SP, Dube MG, Pu S, Xu B, Horvath TL, Kalra PS. Interacting appetite-regulating pathways in the hypothalamic regulation of body weight. Endocr Rev 1999;20:68-100.
- 78. Wren AM, Seal LJ, Cohen MA, Brynes AE, Frost GS, Murphy KG, et al. Ghrelin enhances appetite and increases food intake in humans. J Clin Endocrinol Metab 2001;86:5992.
- 79. Neary NM, Small CJ, Wren AM, Lee JL, Druce MR, Palmieri C, et al. Ghrelin increases energy intake in cancer patients with impaired appetite: acute, randomized, placebo-controlled trial. J Clin Endocrinol Metab 2004;89:2832-6.
- 80. Druce MR, Wren AM, Park AJ, Milton JE, Patterson M, Frost G, et al. Ghrelin increases food intake in obese as well as lean subjects. Int J Obes (Lond) 2005;29:1130-6.
- 81. Laferrere B, Abraham C, Russell CD, Bowers CY. Growth hormone releasing peptide-2 (GHRP-2), like ghrelin, increases food intake in healthy men. J Clin Endocrinol Metab 2005;90:611-4.
- 82. Schmid DA, Held K, Ising M, Uhr M, Weikel JC, Steiger A. Ghrelin stimulates appetite, imagination of food, GH, ACTH, and cortisol, but does not affect leptin in normal controls. Neuropsychopharmacology 2005;30:1187-92.
- 83. Wynne K, Giannitsopoulou K, Small CJ, Patterson M, Frost G, Ghatei MA, et al. Subcutaneous ghrelin enhances acute food intake in malnourished patients who receive maintenance peritoneal dialysis: a randomized, placebo-controlled trial. J Am Soc Nephrol 2005;16:2111-8.
- 84. Ogden CL, Carroll MD, Curtin LR, McDowell MA, Tabak CJ, Flegal KM. Prevalence of overweight and obesity in the United States, 1999-2004. JAMA 2006;295:1549-55.
- 85. Schussler P, Uhr M, Ising M, Weikel JC, Schmid DA, Held K, et al. Nocturnal ghrelin, ACTH, GH and cortisol secretion after sleep deprivation in humans. Psychoneuroendocrinology 2006;31:915-23.
- 86. Weikel JC, Wichniak A, Ising M, Brunner H, Friess E, Held K, et al. Ghrelin promotes slow-wave sleep in humans. Am J Physiol Endocrinol Metab 2003;284:E407-15.
- 87. Naitoh P. Sleep deprivation in human subjects: A reappraisal. Waking Sleeping 1976;1:53-60.
- 88. Estryn-Behar M, Azoulay S, Lefevre A, Rouaud C, Truffe P, Peigne E. Caractéristique sociodemographiques et professionnelles, obésité et comportement alimentaire. Etude dune population de femmes en millieu hospitalier. Cah Nutr Dietet 1989;24:277-86.
- 89. Lennernas MAC, Akersted T, Hagman U, Bruce A, Hambraeus L. A new approach for evaluation of meal quality and meal patterns. J Human Nutr Diet 1993;6:261-73.
- 90. Sudo N, Ohtsuka R. Nutrient intake among female shift workers in a computer factory in Japan. Int J Food Sci Nutr 2001;52:367-78.
- 91. Armstrong S. A chronometric approach to the study of feeding behaviour. Neurosci Biobehav Rev 1980;4:27-53.
- 92. Adams CE, Morgan KJ. Periodicity of eating: implications for human food consumption. Nutr Res 1981;1:525-50.
- 93. Verboeket-van de Venne WP, Westerterp KR. Influence of the feeding frequency on nutrient utilization in man: consequences for energy metabolism. Eur J Clin Nutr 1991;45:161-9.
- 94. Moore JG. Chronobiology of the gastrointestinal system. In: Touitou Y, Haus E (eds). Biological rhythms in clinical and laboratory medicine Berlin: Springer-Verlag, 1992 pp. 410-7.
Endereço para correspondência:
Datas de Publicação
-
Publicação nesta coleção
17 Dez 2007 -
Data do Fascículo
Out 2007
Histórico
-
Revisado
18 Maio 2007 -
Recebido
16 Fev 2007 -
Aceito
28 Maio 2007