III Diretrizes da Sociedade Brasileira de Cardiologia sobre teste ergométrico
Meneghelo RS; Araújo CGS; Stein R; Mastrocolla LE; Albuquerque PF; Serra SM et al
RECOMENDAÇÕES
Classe I: Condições para as quais há evidências conclusivas e, na sua falta, consenso geral de que o procedimento é seguro e útil/eficaz.
Classe II: Condições para as quais há evidências conflitantes e/ou divergência de opinião sobre segurança e utilidade/ eficácia do procedimento.
Classe IIa: Peso ou evidência/opinião a favor do procedimento. A maioria aprova.
Classe IIb: Segurança e utilidade/eficácia menos bem estabelecidas, não havendo predomínio de opiniões a favor.
Classe III: Condições para as quais há evidências e/ou consenso de que o procedimento não é útil/eficaz e, em alguns casos, pode ser prejudicial.
EVIDÊNCIAS
Nível A: Dados obtidos a partir de múltiplos estudos randomizados de bom porte, concordantes e/ou de meta-análise robusta de estudos clínicos randomizados.
Nível B: Dados obtidos a partir de meta-análise menos robusta, a partir de um único estudo randomizado ou de estudos não randomizados (observacionais).
Nível C: Dados obtidos de opiniões consensuais de especialistas.
1 - Introdução
O Teste Ergométrico é método hoje universalmente aceito para o diagnóstico das Doenças Cardiovasculares, sendo também útil na determinação prognóstica, na avaliação da resposta terapêutica, da tolerância ao esforço e de sintomas compatíveis com arritmias ao exercício. Seu baixo custo no Brasil e alta reprodutibilidade possibilitam sua disseminação por todas as regiões do país, tornando-o instrumento importante na tomada de decisão, em várias situações clínicas. As suas indicações vêm sendo progressivamente ampliadas, precedendo ou em associação a métodos de imagem e de análise de gases expiratórios, o que pressupõe a necessidade de atualização periódica das recomendações e diretrizes para a sua utilização na prática clínica, baseada nas melhores evidências cientificas disponíveis. O termo Teste de Exercício tem sido sugerido por especialistas da área como a expressão mais adequada para substituir o termo Teste Ergométrico, que é entendido como limitado para designar o exame. Essa denominação é a preferida por alguns elaboradores desta diretriz. Entretanto o leitor poderá utilizar-se da denominação que desejar, uma vez que ambas empregam a abreviação TE que será utilizada no texto que se segue.
2 - Histórico
O TE em cicloergômetro foi introduzido no Brasil em 1960, no Instituto de Cardiologia do Estado da Guanabara, atual Instituto Estadual de Cardiologia Aloyzio de Castro, e as duas primeiras comunicações na área encontram-se nos anais do XVIII Congresso Brasileiro de Cardiologia de 1962, realizado em Belo Horizonte, e são de autoria dos doutores Eugênio da Silva Carmo, Emílio L. Eirin e Fábio Maciel. Entretanto, é sabido que somente a partir de 1972, com a criação do Serviço de Reabilitação Cardiovascular do Instituto Dante Pazzanese de Cardiologia, pelos doutores Jozef Fehér e Hélio M. Magalhães, que treinaram outros pioneiros na área, o TE passou a ser incorporado à prática clínica, sendo utilizado na rotina de diversos serviços em todo o país. Os dois primeiros trabalhos científicos, a partir dessa difusão do método, foram apresentados também em 1972, como temas livres, no congresso da Sociedade Brasileira de Cardiologia, pelos autores principais, os doutores Fehér e Magalhães, respectivamente. Em 1978 o Dr. Gilberto Marcondes publicou o primeiro livro texto sobre ergometria no país1. Na sequência surgiram outros excelentes compêndios, entre os quais os editados pelos doutores Claudio Gil Araújo2, Washinton B. Araujo3, Luiz Eduardo Mastrocolla4, Raimundo Hespanha5 e Ricardo Vivacqua C. Costa, conjuntamente com a Dra. Maria Ângela M. Q. Carreira6, que contribuíram de forma significativa para divulgação do método entre os cardiologistas brasileiros. A formação do Grupo de Estudos em Ergometria e Reabilitação, inicialmente coordenado pelo Dr. Álvaro José Bellini e sua posterior evolução para o atual Departamento de Ergometria, Exercício e Reabilitação Cardiovascular (SBC/DERC), com seu congresso anual, configurou-se em marco relevante para consolidação definitiva do método em nosso meio. Em 1994, foi realizado na cidade de Florianópolis, SC, sob a coordenação do Dr. Luiz Eduardo Mastrocolla, o Consenso Nacional de Ergometria, publicado em agosto de 1995 nos Arquivos Brasileiros de Cardiologia7. Em novembro de 2000 na cidade de Recife, PE, sob a coordenação do Dr. Jadelson Andrade, ocorreu a revisão e atualização do Consenso de 1995, tendo sido elaboradas então as II Diretrizes da SBC/ DERC (2001). Elas receberam nova formatação, obedecendo aos princípios que regiam as Normatizações e Diretrizes da Sociedade Brasileira de Cardiologia, bem como ao modelo dos consensos internacionais e foram publicadas nos Arquivos Brasileiros de Cardiologia em 20028. Essas diretrizes tornaram-se, a partir de então, fonte permanente de referência e consultas dos cardiologistas brasileiros, de forma especial por aqueles com interesse na área de Ergometria e Reabilitação Cardíaca. A presente revisão, denominada III Diretrizes da Sociedade Brasileira de Cardiologia Sobre Teste Ergométrico, atualiza o estado da arte nesse campo, segundo o consenso dos especialistas que dela participaram. A despeito de terem sido formados grupos para relatarem tópicos específicos, todos os participantes tiveram a possibilidade de opinar sobre todo o documento e as eventuais divergências foram solucionadas por meio de votação, considerando-se aprovadas as posições defendidas pela maioria simples de todos os membros.
3 - Indicações e contraindicações
O TE é um procedimento onde o indivíduo é submetido a um esforço físico programado e individualizado com a finalidade de se avaliar as respostas clínica, hemodinâmica, autonômica, eletrocardiográfica, metabólica e eventualmente ventilatória ao exercício. Essa avaliação possibilita: detectar isquemia miocárdica, reconhecer arritmias cardíacas e distúrbios hemodinâmicos induzidos pelo esforço; avaliar a capacidade funcional e a condição aeróbica; diagnosticar e estabelecer o prognóstico de determinadas doenças cardiovasculares; prescrever exercício; avaliar objetivamente os resultados de intervenções terapêuticas; demonstrar ao paciente e aos seus familiares as suas reais condições físicas e fornecer dados para perícia médica. Além dessas indicações genéricas reconhecem-se indicações em grupos e situações específicas que serão a seguir pormenorizadas. Considerando-se a realidade social de vários municípios do país, o mesmo poderá ter outras indicações além daquelas que são descritas nestas diretrizes.
3.1 - Recomendações para o diagnóstico da doença arterial coronária obstrutiva pelo TE
Classe I
Pacientes com probabilidade pré-teste intermediária para doença arterial coronária obstrutiva (DAC), baseada em idade, sexo e sintomas, incluindo aqueles com bloqueio de ramo direito ou depressão <1 mm do segmento ST no eletrocardiograma (ECG) de repouso (Nível B).
Pacientes com Síndromes Coronárias Agudas considerados de baixo risco, após completa estabilização clínica e hemodinâmica, sem sinais de isquemia eletrocardiográfica ativa, sem sinais de disfunção ventricular ou arritmias complexas e com marcadores sorológicos de necrose normais (Nível B).
Pacientes com doença coronária antes da alta hospitalar, para avaliar risco e prescrever atividade física (Nível B).
No diagnóstico diferencial de pacientes admitidos em unidade de dor torácica com sintomas atípicos e com possibilidade de doença coronária. (Nível B)
A qualquer momento no auxílio da avaliação do prognóstico em pacientes com doença cardiovascular estável (Nível C).
Classe IIa
Pacientes com suspeita de angina vasoespástica.
Pacientes após a realização de cinecoronariografia para a tomada de decisão em lesões intermediárias (Nível B).
Avaliação seriada de pacientes com DAC em programas de reabilitação cardiovascular (Nível B).
Avaliação de indivíduos assintomáticos com mais de dois fatores de risco clássicos (Nível B).
Avaliação de terapêutica farmacológica (Nível B).
Classe IIb
Pacientes com alta probabilidade de DAC baseada em idade, sexo e sintomas (Nível B).
Pacientes com baixa probabilidade de DAC baseada em idade, sexo e sintomas (Nível B).
Pacientes com critérios eletrocardiográficos para hipertrofia ventricular esquerda com depressão do segmento ST <1 mm (Nível B).
Avaliação prognóstica após intervenção coronária percutânea e após cirurgia de revascularização miocárdica (Nível B).
Avaliação prognóstica e evolutiva de DAC, anual, de acordo com a condição clínica (Nível B).
Investigação de alterações de repolarização ventricular no ECG de repouso (Nível C).
Complementação de outros métodos que tenham evidenciado suspeita de DAC (Nível B).
Avaliação de risco em cirurgia não cardíaca, em pacientes com baixo risco cardiovascular (Nível C).
Perícia médica: pesquisa de DAC obstrutiva para fins trabalhistas ou de seguro (Nível C).
Classe III
Diagnóstico de DAC em pacientes com bloqueio de ramo esquerdo (BRE), Wolff-Parkinson White (WPW), ritmo de marcapasso (MP), depressão do segmento ST> 1 mm no ECG de repouso, hipertrofia ventricular esquerda no ECG de repouso e terapêutica com digitálicos (Nível B).
Em pacientes com Síndromes Coronárias Agudas não estabilizados clínica ou hemodinamicamente ou ainda com alterações eletrocardiográficas persistentes ou marcadores de necrose não normalizados (Nível B).
Na presença de lesão de tronco de coronária esquerda ou equivalente conhecida (Nível B).
3.1.1 - Probabilidade pré-teste de DAC
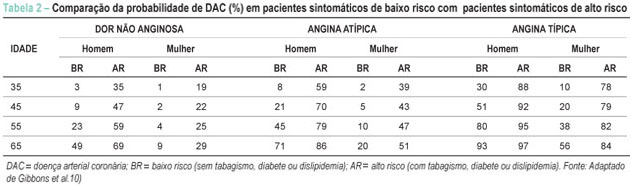
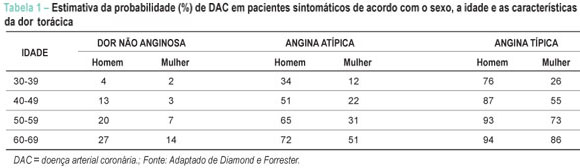
A análise clínica pré-teste é fundamental para a correta interpretação do TE. Para tanto é necessário determinar a probabilidade da presença de DAC significativa baseando-se na análise de dados pessoais, idade e gênero, e a avaliação conjunta da história clínica, dos fatores de risco e dos dados do exame físico. Nessa fase uma das prioridades é a caracterização da dor torácica que pode ser: típica, atípica ou dor provavelmente não cardíaca. A dor torácica típica é reconhecida como desconforto ou dor retroesternal, desencadeada por exercício ou estresse e aliviada com repouso ou nitratos de ação rápida. A dor torácica atípica é aquela que não preenche todos os critérios acima. A dor torácica provavelmente não cardíaca caracteriza-se pela presença apenas de uma das características da dor típica ou ausência de todas elas. Em relação aos fatores de risco os mais importantes são: diabete melito, hipertensão arterial sistêmica, tabagismo, dislipidemia, história familiar de DAC precoce (presença de eventos em parentes de primeiro grau antes dos 55 anos em homens e antes de 65 anos em mulheres) e sedentarismo. Além disso, outros dados relevantes podem ser obtidos do exame físico e dos exames laboratoriais, como achados clínicos compatíveis com pericardite, valvopatias, hipertrofia miocárdica, doença arterial periférica, doença da aorta, entre outros. Deve-se considerar também que a presença de terceira e quarta bulhas, ritmo de galope, sopro mitral, hipotensão arterial e de sinais de congestão pulmonar indicam maior gravidade e por si já estratificam a DAC como sendo de alto risco. Outros achados como sopro carotídeo, pulsos periféricos diminuídos, aneurisma da aorta, índice tornozelo-braquial alterado e disfunção erétil aumentam a probabilidade de DAC. A análise de exames laboratoriais como a glicemia de jejum, o perfil lipídico com dosagem do colesterol total, HDL, LDL e dos triglicérides podem ajudar no reconhecimento dos fatores de risco. A probabilidade pré-teste de DAC pode ser determinada pela tabela derivada do estudo de Diamond-Forrester9 onde se comparam dados clínicos como as características da dor, idade e sexo com os achados angiográficos (Tabela 1). A American Heart Association também estabeleceu uma tabela combinando alguns estudos relacionados à estimativa de probabilidade (%) em pacientes sintomáticos de acordo com sexo, idade e características da dor10 (Tabela 2.) Em pacientes assintomáticos, na ausência de dados referentes à população brasileira, o risco pré-teste pode ser estimado pelo escore de Framingham, levando-se em conta os fatores de risco11. A experiência clínica do executor do teste também faz parte da avaliação pré-teste, podendo auxiliar na acurácia diagnóstica do método.
3.1.2 - Sensibilidade, especificidade e valor preditivo do TE para DAC
A maioria dos estudos realizados12-15 demonstrou sensibilidade entre 50% e 72% (média de 67%) e especificidade entre 69% e 74% (média de 71%). É importante, no entanto, ressaltar as limitações desses valores uma vez que o padrão-ouro de comparação foi a cineangiocoronariografia que identifica apenas a anatomia da árvore arterial coronária e não a isquemia miocárdica que está associada a uma menor fração de reserva de fluxo coronário. O TE é capaz de identificar a presença de isquemia com mais propriedade do que o percentual de obstrução da luz da artéria coronária, dependente da experiência do observador. É conhecimento vigente que estágios iniciais de DAC podem determinar disfunção endotelial e desencadear respostas anormais da vasculatura coronariana, mesmo na ausência de doença obstrutiva significativa. Outra dificuldade é a grande diversidade das populações estudadas, nem sempre superponíveis16. Acrescente-se ainda que os valores médios de sensibilidade se originam de meta-análises nas quais, comumente, populações muito heterogêneas são incluídas.
O valor preditivo do TE está diretamente relacionado à prevalência da doença na população estudada17-19. Caso a prevalência para DAC seja de 5%, com sensibilidade de 50% e especificidade de 90%, o valor preditivo para um TE positivo para isquemia será apenas de 21%. No entanto, se a prevalência de DAC for de 50%, em condições iguais de sensibilidade e especificidade, o valor preditivo positivo passará para 83% (Tabela 3).
3.2 - Indicações do TE em Indivíduos assintomáticos ou atletas
Embora exista uma correlação fraca entre as alterações eletrocardiográficas observadas nos diferentes testes de exercício com lesões obstrutivas detectadas pela arteriografia coronária nessa população, dados sugerem que pacientes com risco intermediário pelo Escore de Framingham11, podem se beneficiar com a realização do exame. Resposta hemodinâmica inadequada, baixa capacidade funcional, comportamento anormal da frequência cardíaca (FC) no esforço e na recuperação e ectopia ventricular significativa ocorrida durante um teste podem ser superiores ao escore de Framingham para evidenciar DAC11. Estudo prospectivo envolvendo 25927 homens assintomáticos e saudáveis, de 20 a 82 anos, seguidos em média por 8,4 anos, revelou que o teste considerado anormal evidenciou um risco relativo de morte por DAC de 21 para aqueles sem fatores de risco, de 27 para os com um fator de risco e de 54 e 80, respectivamente, para os que tinham dois e três fatores de risco20. Entretanto a U.S. Preventive Services Task Force declara não existirem suficientes evidências para recomendar, rotineiramente, o TE em adultos assintomáticos21.
Classe I
Avaliação de indivíduos com história familiar de DAC precoce ou morte súbita (Nível B).
Indivíduos classificados como de alto risco pelo escore de Framingham (Nível B).
Avaliação de indivíduos com história familiar de DAC a serem submetidos a cirurgia não cardíaca com risco intermediário a alto (Nível C).
Classe IIa
Avaliação de candidatos a programas de exercício (homens acima de 40 anos e mulher acima de 50 anos) (Nível C).
Avaliação de indivíduos com ocupações especiais responsáveis pela vida de outros como pilotos, motoristas de coletivos, embarcações etc. (Nível C).
Classe IIb
Avaliação inicial de atletas de competição (Nível B).
Avaliação funcional seriada de atletas para ajustes de cargas de exercícios (Nível B).
Deve-se ressaltar que os objetivos principais do TE nessa população são: avaliação funcional; motivação para mudança de hábitos de vida; prescrição otimizada do treinamento; complementação de avaliação clínica rotineira e identificação de indivíduos sob risco de morte súbita na atividade desportiva22-24. Recomenda-se, preferencialmente, para avaliação funcional, seguimento evolutivo e prescrição do treinamento em atletas, a utilização do TE com medidas diretas dos gases expirados (Teste Cardiopulmonar de Exercício) devido às mensurações mais acuradas do consumo de oxigênio, dos limiares ventilatórios e das demais variáveis ventilatórias e cardiovasculares obtidas que podem ser úteis para a programação do treinamento.
3.3 - Indicações de TE na hipertensão arterial sistêmica
A hipertensão arterial sistêmica (HAS) continua sendo um fator de risco maior para o desenvolvimento de doença cardiovascular e, principalmente, cerebrovascular. O TE, além de poder confirmar o diagnóstico de DAC em pacientes com sintomas sugestivos de isquemia miocárdica, permite uma avaliação de maior acurácia e mais segura para a prática de atividade física regular. Entretanto, em hipertensos com alterações no ECG de repouso compatíveis com sobrecarga ventricular esquerda (SVE), o valor preditivo positivo do TE para diagnóstico de DAC pode ser prejudicado devido a maior incidência de infradesnivelamento do segmento ST, mesmo na ausência de obstrução coronária significativa. Em pacientes hipertensos com hipertrofia ventricular esquerda e alteração da repolarização ventricular tipo "strain" é possível encontrar infradesnível adicional do segmento ST ou cancelamento do desnível de repouso. Tais achados são usuais em pacientes sem lesão obstrutiva significativa, podendo ser atribuídos a desequilíbrio entre oferta e consumo de oxigênio ou desarranjo de fibras miocárdicas. Nesses pacientes é recomendável a associação de método de imagem para investigação de isquemia miocárdica25. Deve-se ressaltar que quando o exame é indicado para diagnóstico de DAC, este deverá ser realizado após interrupção de medicações que reduzem resposta isquêmica (bloqueadores dos canais de cálcio e nitratos) ou que interferem no comportamento da frequência cardíaca como os betabloqueadores. Em hipertensos leves é possível a suspensão da medicação antes do TE, entretanto, em hipertensos moderado e graves, a suspensão prolongada dos fármacos poderá impossibilitar a realização do exame devido à elevação significativa da pressão arterial, seja na fase de repouso ou na fase de esforço. Nesses casos é recomendável o uso de inibidores da enzima conversora da angiotensina ou antagonistas dos receptores de angiotensina II, que não interferem nas variáveis eletrocardiográficas e na frequência cardíaca. Pacientes com hipertensão arterial limítrofe ou lábil, que apresentam resposta exagerada ao esforço, apresentam maior risco de desenvolver hipertensão arterial em cinco anos (40% dos pacientes)26. Aumentos da pressão sistólica e diastólica no segundo estágio do protocolo de Bruce e a pressão arterial sistólica (PAS) do terceiro minuto de recuperação foram os melhores preditores para o desenvolvimento de hipertensão arterial, segundo estudo de Framingham27. No entanto, cabe salientar que o TE não constitui o método de escolha para o diagnóstico de hipertensão arterial. Nos últimos anos a Monitorização Ambulatorial da Pressão Arterial (MAPA) e a Monitorização Residencial da Pressão Arterial (MRPA) estabeleceram-se como métodos mais eficazes para o diagnóstico e avaliação terapêutica da HAS. Entretanto o TE pode contribuir significativamente na avaliação prognóstica para o desenvolvimento de hipertensão, na escolha da terapêutica adequada, na avaliação terapêutica e na prescrição de atividade física nos pacientes hipertensos. A cuidadosa observação da resposta da pressão arterial ao esforço poderá identificar pacientes que necessitam investigação complementar ou otimização de conduta terapêutica. Considerando-se que inúmeros estudos clínicos comprovam os benefícios da atividade física para os pacientes com HAS, a realização do TE pode permitir a otimização da prescrição da carga de trabalho.
Classe I
Investigação de DAC em indivíduos hipertensos ou com mais de um fator de risco (Nível A).
Classe IIa
Estudo do comportamento da PA frente ao exercício em indivíduos com história familiar de HAS ou com suspeita de síndrome metabólica (Nível B).
Estudo do comportamento da pressão arterial em pacientes diabéticos (Nível C).
Classe IIb
Investigação de HAS em pacientes com evidência de comportamento anômalo da pressão arterial (Nível B).
Diagnóstico de DAC em pacientes com HAS e SVE no ECG (Nível B).
Diagnóstico de DAC em pacientes com HAS em uso de fármacos que alteram a resposta cardiovascular (betabloqueadores, bloqueadores do canal de cálcio e nitratos) (Nível B).
Avaliação de pacientes idosos hipertensos para programa de atividade física (Nível B).
Classe III
Avaliação de pacientes com HAS descompensada (PA > 240/120mmHg) (Nível C).
3.4 - Indicações do TE em valvopatias
A principal intervenção do cardiologista na história natural das valvopatias, juntamente com o tratamento clínico otimizado, é a definição do momento da indicação cirúrgica. O TE pode fornecer informações valiosas nos pacientes com doença cardíaca valvar, especialmente naqueles onde a quantificação da sintomatologia é de difícil definição. Os avanços da ecocardiografia têm permitido maior acurácia na quantificação não invasiva de lesões valvares. Em paciente com grande limitação funcional, a decisão pode ser simples, mas em pacientes com sintomas atípicos ou que limitam naturalmente sua atividade física, a quantificação objetiva da classe funcional através do TE pode ser de grande utilidade. Nas valvopatias, a investigação de doença arterial coronária objetivando as alterações do segmento ST é limitada e se disponível, uma associação com a cintilografia é preferível28. Na estenose aórtica grave sintomática, o TE está contraindicado. No entanto, em pacientes com estenose aórtica moderada a grave, sem sintomas ou com sintomas atípicos, ele pode ser útil e tem se mostrado seguro. A ocorrência de sintomas e sinais de baixo débito como tontura, precordialgia, platô ou queda da pressão arterial sistólica, e o infradesnivelamento significativo do segmento ST podem indicar maior incidência de sintomas na evolução, maior probabilidade de cirurgia e menor sobrevida29-31. Recomenda-se que esses testes sejam feitos em ambiente hospitalar por médicos experientes no método, com rigorosa monitorização eletrocardiográfica e da pressão arterial32 e com recuperação ativa.
Pacientes com insuficiência aórtica (IAo) conseguem manter a capacidade funcional preservada mesmo em fases avançadas da doença33. No entanto, em pacientes com sintomas questionáveis, a avaliação da resposta de sintomas e/ou fração de ejeção durante o exercício, através do TE, com ou sem ventriculografia radioisotópica ou ecocardiografia de esforço, pode contribuir para identificar insuficiência ventricular esquerda mais precoce. Se o paciente tem insuficiência aórtica grave, é sedentário ou apresenta sintoma mal definido, o TE pode ser útil para avaliar a capacidade funcional, presença de sintomas e resposta hemodinâmica ao esforço. O TE não está recomendado rotineiramente em paciente sintomático com função sistólica preservada, a não ser quando for necessário o estabelecimento da capacidade funcional.
O TE pode ser de grande utilidade nos pacientes com estenose mitral, especialmente quando existir divergência entre o sintoma encontrado e os dados hemodinâmicos obtidos através do ecocardiograma de repouso, já que a indicação cirúrgica para essa lesão depende, fundamentalmente, do seu impacto na capacidade funcional33. O aumento acentuado da FC, resposta inadequada da pressão arterial e indução de dor torácica podem representar comprometimento hemodinâmico grave, secundário à obstrução da via de entrada do ventrículo esquerdo.
O comprometimento da capacidade funcional é também um dos principais critérios para indicação cirúrgica na insuficiência mitral. Em pacientes com insuficiência mitral grave ao ecocardiograma e com poucos sintomas, a demonstração objetiva da capacidade funcional reduzida e a queda da pressão arterial sistólica ao exercício podem auxiliar na decisão terapêutica.
Classe I
Avaliação da capacidade funcional e de sintomas em pacientes com IAo com sintomas duvidosos ou de origem não esclarecida (Nível B).
Classe IIa
Avaliação da capacidade funcional de pacientes com valvopatia leve a moderada para esclarecer sintomas (Nível B).
Avaliação da capacidade funcional para auxílio na indicação cirúrgica (Nível B).
Avaliação da capacidade funcional antes da participação em atividades físicas (Nível B).
Avaliação em pacientes com IAo para detectar piora na capacidade funcional (Nível B).
Avaliação de pacientes com estenose aórtica moderada a grave, assintomáticos ou com sintomas atípicos (Nível B).
Classe IIb
Avaliação de pacientes com estenose mitral leve (área entre 1.5 e 2.0 cm2), sintomáticos (classe funcional III/V) quando associado ao ecocardiograma (Nível B).
Avaliação do comportamento hemodinâmico para determinar os efeitos da troca valvar na função ventricular (Nível B).
Avaliação prognóstica antes da troca valvar em pacientes com IAo e insuficiência ventricular esquerda (Nível B).
Classe III
Diagnóstico de DAC em pacientes com valvulopatia (Nível B).
Avaliação da capacidade funcional em pacientes sintomáticos com estenose aórtica ou mitral grave (Nível C).
3.5 - Indicações do TE em pacientes com insuficiência cardíaca e cardiomiopatias
Nas últimas décadas houve grande avanço no conhecimento da fisiopatologia do exercício na IC = insuficiência cardíaca (IC) com o acúmulo de grande experiência na realização de TE nesse cenário. O método se mostrou útil na avaliação objetiva da capacidade funcional e na avaliação de sintomas como dispnéia e fadiga, consolidando-se como de grande utilidade no manejo de pacientes com IC, quando realizado simultaneamente com a análise dos gases expirados, no teste cardiopulmonar de exercício (TECP). O métodopermite: diagnóstico de isquemia como fator etiológico na IC; avaliação objetiva da capacidade funcional34; avaliação prognóstica para indicação de transplante cardíaco; avaliação para programas de exercício e diagnóstico diferencial da dispnéia ao esforço. A classificação da New York Heart Association (NYHA), obtida facilmente através da anamnese do paciente, permite a avaliação da gravidade da IC, apesar da baixa reprodutibilidade. Entretanto, a classificação objetiva da capacidade funcional, através da medida direta do VO2 no TECP é fundamental quando implicarem decisões importantes, como a indicação de transplante cardíaco. Em pacientes com qualquer tipo de cardiomiopatia, o TE é utilizado para determinação da vulnerabilidade e avaliação do comportamento de arritmias desencadeadas pelo esforço35. A capacidade funcional avaliada pelo TE tem-se mostrado um bom preditor de mortalidade. Na disfunção sistólica ventricular esquerda, não se observa relação entre o grau de disfunção avaliada em repouso, pela fração de ejeção, e a tolerância ao esforço, a qual pode ser influenciada pelas modificações na captação periférica de oxigênio. Na cardiomiopatia idiopática dilatada, as aplicações são semelhantes àquelas para IC. No entanto, na cardiomiopatia restritiva e na hipertrófica com obstrução da via de saída do VE, o TE pode ser contraindicado36. A despeito de existirem pesquisas nacionais sobre o assunto, ainda não há elementos, definitivamente, conclusivos para a segurança dos testes nessa situação. Nas formas não obstrutivas, os protocolos convencionais podem ser aplicados com cuidados especiais para o aparecimento de sinais de obstrução dinâmica como: queda da PAS e sinais de baixo débito (tontura, alterações visuais, etc.), além da ocorrência de arritmias. Na cardiomiopatia chagásica, o TE poderá ser realizado com protocolos convencionais, sendo que a presença de arritmias ventriculares no ECG de repouso não contraindica de modo absoluto o exame.
Existe uma forte correlação entre o VO2 no pico do exercício e o prognóstico da IC, valorizando o resultado do exame como um excelente marcador prognóstico individual e utilizado na seleção para transplante cardíaco. Classicamente, o VO2 tem sido expresso em unidades de volume (L ou mL) em relação à massa corpórea (kg) em função do tempo (minutos). Pacientes com VO2 de pico > 18 ml.kg-1. min-1 têm excelente prognóstico e os com VO2 pico < 10 ml.kg-1.min-1 têm prioridade para transplante. Aqueles com o VO2 entre 11 e 18 ml.kg-1. min-1, entretanto, estão em uma zona onde o VO2, pelo menos na forma como tem sido avaliado, não parece ser o melhor marcador prognóstico. A maneira como habitualmente se expressa o VO2 (ml.kg-1. min-1) pode não permitir correção para diferenças de idade ou sexo, podendo refletir graus diferentes de gravidade nos extremos das faixas etárias. Um VO2 de 15 ml.kg-1. min-1 pode representar um pior prognóstico em um jovem de 20 anos de idade quando comparado ao mesmo valor em um indivíduo de 50 anos. Apesar das limitações mencionadas, a Sociedade Internacional de Transplante de Coração e Pulmão recomenda que pacientes com VO2 pico < 14 ml.kg-1. min-1 sejam aceitos em listas de transplante. Em pacientes usando betabloqueadores esse limite pode ser mais baixo, < 12 ml.kg.min-1. Já foi publicado algoritmo nacional com o intuito de otimizar a estratificação de risco para fins de transplante cardíaco na IC de diferentes etiologias37. A recomendação é que o VO2 seja expresso nas duas formas: em referência a um valor previsto por equações, para idade, peso e sexo (% do previsto) e em relação ao peso (ml.kg-1.min-1). Outras variáveis do TECP podem ser úteis em muitos casos e são comentadas na seção específica destas diretrizes.
Classe I
Investigação de DAC como causa da IC em pacientes sem etiologia indefinida (Nível B).
Seleção de pacientes para transplante cardíaco através do teste com análise dos gases expirados.
Classe IIb
Elaboração da prescrição de exercício (Nível B).
Determinação do nível necessário de supervisão e monitorização do programa de exercício (Nível B).
Avaliação da gravidade da síndrome (Nível B).
Avaliação da resposta a intervenções terapêuticas (Nível B).
Identificação de mecanismos fisiopatológicos e esclarecimento de sintomas (Nível B).
Classe III
Miocardite e pericardite aguda (Nível C).
Seleção para transplante cardíaco, com base nos valores de VO2 estimados e não medidos (Nível B).
Diagnóstico de insuficiência cardíaca (Nível C).
Miocardiopatia hipertrófica com obstrução na via de saída o VE (Nível C).
Apesar de o ideal ser a realização do exame acompanhado da análise dos gases expirados e da ventilação, o TE convencional pode ser empregado com as devidas restrições e adequações. A principal delas diz respeito a não valorização das estimativas de VO2 por fórmulas, que podem apresentar grandes variações quando comparadas às medidas diretas. Também deve ser observada a adequação dos protocolos de esforço, com incrementos iguais ou menores que 1 MET por minuto, idealmente em protocolos em rampa. A III Diretriz de Insuficiência Cardíaca da SBC contém maiores informações sobre avaliação funcional em IC38. Alguns aspectos parecem ser fundamentais na avaliação funcional na IC: realizar TE apenas em pacientes clinicamente estáveis; individualizar os protocolos (preferir protocolos em rampa ou protocolos atenuados); aplicar pequenos incrementos de carga (<1 MET por minuto); estabelecer como duração ideal entre 8 e 12 minutos; preferir testes com medida direta do consumo de oxigênio.
3.6 - O Teste Ergométrico na avaliação das arritmias cardíacas
A interferência do exercício no ritmo cardíaco se faz por modificações neuro-humorais representadas pelo aumento do tônus adrenérgico, com redução da influencia vagal, alterações eletrofisiológicas, em especial as que modificam as propriedades elétricas das células de condução e formação do estímulo cardíaco e através do reequilíbrio hemodinâmico determinado pelas alterações de pressão arterial, frequência cardíaca, consumo de oxigênio do miocárdio, alterações no inotropismo, além de outras39,40. A interação desses mecanismos neuro-humorais, eletrofisiológicos e hemodinâmicos se faz em intensidades variáveis a cada caso, explicando as diferentes respostas do ritmo cardíaco, em indivíduos aparentemente com condições cardiológicas semelhantes. A extrema variabilidade que se observa na modulação autonômica do coração de um mesmo indivíduo, em momentos diferentes, explica também o comportamento heterogêneo e baixa reprodutibilidade das arritmias cardíacas quando estudadas pelo teste de esforço. A arritmia induzida pelo esforço seja durante ou imediatamente após o exercício, pode ser totalmente assintomática, sendo detectada fortuitamente por um exame clínico ou se manifestar por sintomas que podem variar desde simples palpitação transitória até uma síncope.
3.6.1 - Indicações do TE na investigação das arritmias induzidas pelo esforço ou sintomas que possam ser dependentes de arritmias
Classe I
Palpitação, síncope, pré-sincope, equivalentes sincopais, mal estar indefinido ou palidez relacionada a esforço físico (Nível B).
Assintomáticos que tiveram constatada ou suspeitada arritmia de qualquer natureza durante ou imediatamente após esforço físico (Nível B).
Classe IIa
Avaliação da terapêutica antiarrítmica médica ou ablação que tenha sido eventualmente instituída em casos de arritmias induzida pelo esforço (Nível B).
Avaliação de adultos com arritmias ventriculares que apresentam uma probabilidade intermediária ou alta de doença coronária, considerando-se o sexo, idade e sintomas (Nível B).
3.6.2 - Recomendações para o uso do TE na estratificação do risco para morte súbita cardíaca, nas síndromes arritmogênicas e síndromes elétricas primárias
Reconhecem-se hoje algumas síndromes arritmogênicas com potencial para produzir arritmias ventriculares e morte súbita cardíaca. O TE, em várias situações, nessas síndromes, pode ter papel fundamental na estratificação de risco para a morte súbita.
Classe I
Adultos com arritmias ventriculares e que apresentem probabilidade intermediária ou elevada de doença arterial coronária (Nível B).
Indivíduos com arritmias ventriculares conhecidas ou suspeitadas durante o esforço, incluindo a taquicardia ventricular catecolaminérgica, independentemente da idade (Nível C).
Avaliação da terapêutica com betabloqueadores e possível indicação de cardiodesfibrilador implantável em casos de taquicardias ventriculares catecolaminérgicas (Nível C).
Classe IIa
Avaliação de pacientes recuperados de parada cardiorespiratória antes da liberação para vida normal e para programação da atividade física recreacional e da vida diária (Nível B).
Classe IIb
Avaliação de pacientes com síndrome de WPW para estudo do comportamento da condução pela via anômala e do potencial arritmogênico induzido pelo esforço (Nível C).
Avaliação de pacientes com miocardiopatia hipertrófica sem obstrução grave para avaliação do potencial arritmogênico e liberação e programação de atividade física (Nível C).
Avaliação para estratificação de risco, potencial arritmogênico e liberação para atividades físicas em casos de displasia arritmogênica do ventrículo direito com diagnóstico firmado por método de imagem (Nível C).
Avaliação para estratificação de risco, potencial arritmogênico e de terapêutica com beta bloqueador em pacientes com a síndrome do QT longo (Nível C).
Avaliação de pacientes com síndrome do QT longo assintomáticos, mas com antecedentes familiares de morte súbita ou síncope (Nível C).
Avaliação periódica de pacientes com arritmias conhecidas em programas de reabilitação (Nível C).
Adultos com baixa probabilidade de doença coronária e que tenham arritmia ventricular conhecida (Nível C).
Investigação de pacientes de meia idade ou idosos com extrassístoles ventriculares isoladas (Nível C).
Classe III
Arritmia não controlada, sintomática ou com comprometimento hemodinâmico (Nível C).
3.6.3 - Recomendações para o uso do TE na avaliação de pacientes com fibrilação atrial permanente
A fibrilação atrial (FA), a mais prevalente arritmia após a sexta década da vida, ocorre na presença de cardiopatias como também em pessoas com coração estruturalmente normal. O teste pode ser indicado nesses pacientes para avaliação de eventual isquemia miocárdica, preferentemente associado a método de imagem, uma vez que os infradesnivelamentos do segmento ST podem ocorrer em função da própria arritmia, sem interferência possível nas demais variáveis, a menos que haja FA com resposta ventricular não controlada ou insuficiência cardíaca não compensada. A avaliação do comportamento e grau de controle da frequência ventricular aparece, no entanto, como a indicação mais importante do TE para os pacientes com fibrilação atrial crônica. Este controle é feito no nó atrioventricular e seu período refratário efetivo determinará a quantidade de impulsos que alcançam os ventrículos. É comum no teste de pacientes com FA ocorrer uma rápida e desproporcional elevação da frequência cardíaca frente a baixas cargas de exercício. O tempo de persistência da resposta elevada após a interrupção do exercício também é variável que deve ser considerada. A grande maioria dos pacientes em FA, no entanto, mesmo sob a ação terapêutica medicamentosa apresentará frequentemente respostas cronotrópicas anormais durante o teste. Também relevante será o comportamento clínico e a tolerância desses pacientes durante a realização do esforço, elementos estes muito importantes para a programação de atividade física e reabilitação. Considera-se que um caso de FA estará tanto melhor controlado quanto mais seu comportamento cronotrópico se aproximar daquele esperado para o paciente sem FA. Ajustes na terapia farmacológica se farão necessários caso a frequência cardíaca máxima atingida ultrapasse 110% em relação à frequência máxima prevista.
Classe IIb
Avaliação da resposta de frequência ventricular frente a esforço físico para adequação da terapêutica farmacológica e programação de atividade física ou reabilitação (Nível C).
3.6.4 - Avaliação de pacientes com disfunção do nó sinusal, bradiarritmias e marcapasso cardíaco
O TE é de grande utilidade para o estudo de bradicardia quando significativa e importante em repouso. A resposta cronotrópica normal é esperada em esportistas, atletas bem treinados e indivíduos vagotônicos e anormal nos pacientes com disfunção sinusal que podem apresentar resposta cronotrópica deprimida. De um modo geral, a resposta da FC ao TE é apenas um dos elementos para o diagnóstico preciso da disfunção do nó sinusal, mas é seguramente o de maior importância na escolha do tipo e características do sensor, caso haja a indicação para o implante de MP. Nos casos de bloqueio atrioventricular total (BAVT) congênitos, a avaliação da resposta da frequência do foco juncional que comanda o ritmo ventricular é fundamental para a escolha do momento ideal da indicação do implante do MP. O TE ainda é útil na indicação do tipo de MP a ser implantado em pacientes com bloqueio atrioventricular total. Se durante o esforço físico do teste a ativação atrial se faz de modo habitual, a melhor indicação será um marcapasso de dupla câmara (DDD), com estimulação sincronizada ao ritmo atrial do paciente. Quando a ativação atrial não aumenta com o esforço deve-se indicar um dispositivo com a elevação da frequência de estimulação comandada por biossensores. O teste pode também ser útil na avaliação do paciente com marcapasso objetivando o funcionamento do próprio dispositivo, incluindo a presença de arritmias, perdas de comando, programações, como também na adequação do marcapasso com biossensores às atividades físicas. Não é incomum a necessidade da realização de novo exame para avaliação de uma reprogramação dos biossensores. Cuidado específico deve ser tomado com portadores de desfibriladores implantáveis, pois o aumento da frequência cardíaca durante um TE nesses pacientes pode atingir níveis de deflagração do disparo do desfibrilador. É necessário conhecer o limiar de ativação do desfibrilador para que o esforço físico possa ser interrompido 10 a 20 batimentos abaixo.
Classe I
Avaliação da resposta cronotrópica ao exercício em portadores de BAVT congênito (Nível B).
Avaliação da resposta cronotrópica da ativação atrial, em portadores de BAVT congênito (Nível C).
Avaliação da resposta cronotrópica ao exercício em portadores de doença do nó sinusal (Nível B).
Classe IIa
Avaliação funcional de portadores de marcapasso com biossensores (Nível B).
Classe IIb
Avaliação de portadores de desfibrilador cardíaco implantável (Nível B).
Grau III
Avaliação de pacientes com marcapasso de frequência fixa. (Nível B).
BAVT com baixa resposta da frequência ventricular (Nível B).
3.7- TE em sala de emergência
O TE pode ser indicado na avaliação de pacientes que procuram o setor de emergência de um hospital em decorrência de dor torácica ou de algum potencial equivalente anginoso41. Pacientes com dor torácica, estratificados inicialmente como de baixo risco podem ser submetidos a TE, cujo resultado normal confere risco muito baixo de eventos cardiovasculares em um ano. Isso permite alta hospitalar mais precoce e segura, justificando o emprego do TE nessa situação42. Entretanto, para a sua realização devem ser afastadas as situações de síndrome coronária aguda de moderado e alto risco, doenças agudas da aorta, tromboembolismo pulmonar, miocardite e pericardite. Essas condições habitualmente cursam com dor torácica e são contraindicações absolutas para a realização do TE43. A suspeita da possível origem da dor torácica por doenças agudas que contraindicam o TE é necessária investigação com métodos propedêuticos adequados a cada condição.
As seguintes condições são pré-requisitos para realização do TE na sala de emergência:
1) Duas amostras normais de marcadores de necrose miocárdica (Troponina I) em seis e 12 horas após o início dos sintomas
2) Ausência de modificações do traçado do ECG de repouso da admissão e imediatamente anterior ao TE.
3) Ausência de modificações do ECG imediatamente antes do esforço, em relação ao prévio.
4) Ausência de sintomas no intervalo entre a coleta e resultado da segunda amostra dos marcadores 5) Ausência de dor torácica sugestiva de isquemia no momento do início do esforço.
6) Completa estabilidade hemodinâmica
Os protocolos indicados devem ser os que se iniciam com baixa intensidade de exercício, em relação à condição física do paciente, sendo recomendáveis os protocolos que atendem a condição em rampa, embora a maioria dos estudos publicados sobre o assunto tenha utilizado o protocolo de Bruce e o de Bruce modificado. A despeito de interferirem na resposta hemodinâmica, o uso de alguns medicamentos, como betabloqueadores e antagonistas dos canais de cálcio, parece não interferir no valor do TE na estratificação de risco dos pacientes com dor torácica na emergência44.
São consideradas contraindicações para a realização do TE na sala de emergência45:
Alterações do segmento ST no ECG de repouso, novas ou em evolução.
Marcadores séricos de necrose miocárdica acima dos valores normais.
Incapacidade ou limitação para o paciente se exercitar.
Piora ou persistência dos sintomas de dor torácica sugestiva de isquemia até a realização do TE.
Perfil clínico indicativo de alta probabilidade para realização de coronariografia .
Arritmia complexa.
Sinais de disfunção ventricular.
Considerando-se todos os cuidados, restrições e contraindicações anteriormente relatados, a indicação do TE em sala de emergência é Classe I (Nível B).
3.8 - Indicações especiais
A despeito das amplas indicações já relatadas são reconhecidas situações onde é possível a realização do teste, notadamente no nosso meio, em condições em que se deseja realizar uma avaliação funcional. Entre elas podemos citar:
Cardiopatias congênitas46.
Doenças não cardíacas.
Crianças com sopro ou disfunções leves, arritmias ou pós-operatório de cardiopatias congênitas.
3.9 - Contraindicações gerais
São consideradas contraindicações a presença das seguintes situações47,48.
Embolia pulmonar.
Enfermidade aguda, febril ou grave.
Limitação física ou psicológica.
Intoxicação medicamentosa.
Distúrbios hidroeletrolíticos e metabólicos não corrigidos.
3.10 - Contraindicações relativas
São situações que determinam a adoção de precauções adicionais para a realização do TE:
Dor torácica aguda, exceto quando os protocolos disponíveis em unidades de dor torácica forem seguidos.
Estenoses valvares moderadas e graves em assintomáticos.
Insuficiências valvares graves.
Taquiarritmias, bradiarritmias e arritmias ventriculares complexas.
Afecções não cardíacas capazes de agravamento pelo TE e/ou de impedimento para realização do TE (ex: infecções, hipertireoidismo, insuficiência renal, hepática ou respiratória, obstrução arterial periférica, lesões musculares, ósseas ou articulares, deslocamento da retina e afecções psiquiátricas).
3.11 - Condições de alto risco para o TE
Consideram-se condições de alto risco para o TE aquelas que determinam a realização do mesmo sob cuidados especiais,obedecidos os parâmetros da relação risco/benefício49-51. O TE deve ser realizado somente em ambiente hospitalar, com retaguarda cardiológica adequada, obrigatoriamente com consentimento escrito, depois do adequado esclarecimento ao paciente e/ou de seus responsáveis sobre a indicação do exame. São elas:
IAM não complicado52-54.
Angina instável estabilizada55,56.
Dor torácica aguda em sala de emergência segundo recomendações na seção 3.7.
Lesão conhecida e tratada de tronco de coronária esquerda ou equivalente.
Arritmias ventriculares complexas.
Arritmias com repercussões clínicas e hemodinâmicas sob controle.
Síncopes por provável etiologia arritmogênica ou bloqueio atrioventricular de alto grau.
Presença de desfibrilador implantado.
Insuficiência cardíaca compensada avançada (classe III NYHA).
Lesões valvares estenóticas moderadas e graves em indivíduos assintomáticos e nas insuficiências valvares graves.
Hipertensão pulmonar.
Cardiomiopatia hipertrófica não obstrutiva.
Insuficiência respiratória, renal ou hepática.
4 Implicações médico-legais do TE
A despeito do baixo risco inerente à realização do TE em populações não selecionadas, menor que uma morte a cada 10.000 exames57 e de mínima morbidade, deve-se conhecer as possíveis implicações jurídicas relacionadas ao procedimento. O tema é abordado no Código de Ética Médica (Resolução do Conselho Federal de Medicina Nº 1931/2009 publicada no D.O.U. de 24 de setembro de 2009, Seção I, p. 90), no Código Civil Brasileiro e no Código de Proteção ao Consumidor, nos artigos abaixo relacionados e mencionados na lei 8.078 de 11/09/1990.
4.1 Artigos pertinentes do Código de Ética Médica
Art.2 É vedado ao médico delegar a outros profissionais atos ou atribuições exclusivos da profissão médica.
Art.3 É vedado ao médico deixar de assumir responsabilidade sobre o procedimento médico que indicou ou participou mesmo quando vários médicos tenham assistido ao paciente.
Art. 22 Deixar de obter consentimento do paciente ou de seu representante legal após esclarecê-lo sobre o procedimento a ser realizado, salvo em caso de risco iminente de morte.
Art.32 É vedado ao médico deixar de utilizar todos os meios disponíveis de diagnóstico e tratamento ao seu alcance em favor do paciente.
Art. 87 Deixar de elaborar prontuário legível para cada paciente.
Princípios fundamentais, Item III. Para exercer a medicina com honra e dignidade, o médico deve ter boas condições de trabalho e ser remunerado de forma justa.
4.2 Artigo pertinente do Código Civil Brasileiro
Art. 159 Aquele que, por ação ou omissão voluntária, negligência ou imprudência, violar direito, ou causar prejuízo a outrem, fica obrigado a reparar o dano.
4.3 Artigos pertinentes do Código de Proteção ao Consumidor
Art. 6.1 São considerados direitos básicos do consumidor: a proteção da vida, saúde e segurança contra os riscos provocados por práticas no fornecimento de produtos e serviços considerados nocivos ou perigosos.
Art. 6.3 É obrigação de o fornecedor informar adequada e claramente sobre os produtos e serviços prestados, com especificação correta de quantidade, características, composição, qualidade e preço, bem como os riscos que apresentam.
Art. 14 O fornecedor de serviços responde, independente da existência de culpa, pela reparação dos danos causados ao consumidor, por defeitos relativos à prestação de serviços, bem como por informações insuficientes ou inadequadas sobre sua função e riscos.
4.4 Recomendações relacionadas aos aspectos médico-legais do TE
Considerando as informações anteriormente expostas como verdadeiras, sob o ponto de vista legal e, portanto, passíveis de serem aplicadas a um serviço prestado, há necessidade de se definir as responsabilidades médicas básicas. Estas podem ser traduzidas de duas maneiras: 1) o paciente deve ser informado e conscientizado dos riscos previsíveis do procedimento e consentir a sua realização; 2) o procedimento deve ser realizado cuidadosamente e todas as providências tomadas para minimizar os possíveis riscos. Adicionalmente recomenda-se que as medidas explicitadas a seguir sejam tomadas:
1) O TE somente deve ser realizado com a solicitação médica escrita.
2) Recomenda-se a obtenção prévia de termo de consentimento livre e esclarecido assinado pelo paciente ou seu representante legal, no caso de menores de 18 anos de idade.
3) Recomenda-se que, em se tratando de menores de idade, o seu representante legal deva permanecer na sala de exame.
4) O TE deve ser realizado, em todas as suas etapas, exclusivamente por médico habilitado e capacitado para atender a emergências cardiológicas, incluindo parada cardiorrespiratória, portanto, torna-se imprescindível, para tal, sua presença física na sala.
5) O esforço físico só deve ser realizado, conforme solicitado, após história clínica, exame físico e eletrocardiograma de 12 derivações em repouso que não contraindiquem a sua realização.
6) Os registros eletrocardiográficos e a monitorização das demais variáveis deverão ser realizados também no período pós esforço.
7) O paciente deve ser liberado da sala de exame após o restabelecimento das suas condições de repouso adequadas.
8) A emissão de laudo deverá ser precedida de interpretação clínica, hemodinâmica, metabólica, autonômica e eletrocardiográfica, além de orientação do indivíduo para retorno ao médico assistente.
9) A remuneração do profissional deve contemplar honorários médicos justos e custo operacional.
10) Na eventualidade de acidentes de natureza grave ou fatal decorrentes do procedimento, sugere-se a comunicação e solicitação de parecer da comissão de ética e do Conselho Regional de Medicina.
11) Se arguido pelo paciente ou seu representante legal, o médico é obrigado a informar de forma clara o resultado do teste.
5 - Métodos
A aplicação do TE objetivando avaliar respostas clínicas, hemodinâmicas, metabólicas, autonômicas e eletrocardiográficas, necessita, obrigatoriamente, de rigorosa obediência às condições metodológicas básicas do procedimento. Somente assim podem ser obtidos resultados válidos e reprodutíveis.
5.1 - Condições básicas para a programação do teste
As referidas condições básicas contemplam aspectos relacionados a: a) equipe executora; b) ambiente; c) equipamentos da sala de ergometria; d) material e medicamentos para eventuais emergências; e) orientações ao paciente.
a) Equipe executora: A equipe que executará o TE deve ser composta de médico com experiência no método, responsável pela condução da prova, devendo ser auxiliado por pessoal técnico, especificamente treinado, para o exame e auxílio ao médico em atendimento de emergência. Cabe ao médico executante, após conhecer as informações do paciente fornecidas pelo médico solicitante, realizar uma breve e dirigida anamnese e exame físico, com a finalidade de classificar o risco pré-teste e também de identificar eventuais contraindicações absolutas e relativas e fazer a escolha do protocolo. O médico ainda deve, em poucas palavras e de fácil entendimento, esclarecer o paciente sobre o procedimento, informando que o esforço é inicialmente baixo, gradativo e sempre adaptado à sua situação e vontade, de forma que lhe transmita segurança e tranquilidade.
b) Ambiente: deve ser adequado quanto à luminosidade, ventilação e dimensões suficientes para acomodação da aparelhagem necessária e permitir circulação de pelo menos três pessoas, com temperatura ambiente entre 18 e 22ºC e umidade relativa em torno de 40% a 60 %.
c) Equipamentos: 1) cicloergômetro de frenagem mecânica ou eletromagnética com resistências variáveis e/ou esteira rolante, com velocidade e inclinação variáveis. O cicloergômetro para membros superiores permitirá a realização de testes em indivíduos que não possam pedalar ou caminhar; 2) monitor para observação contínua do ECG e avaliação do comportamento da frequência cardíaca; 3) sistema para registro em papel do traçado eletrocardiográfico; 4) esfigmomanômetro calibrado e estetoscópio; 4) cronômetro, se esse não fizer parte do sistema específico computadorizado.
d) Material e medicamentos para eventuais emergências: deverão estar disponíveis para o adequado tratamento de emergências todos os materiais incluídos no suporte básico e avançado de vida. A equipe de apoio deve ter treinamento em suporte básico de vida.
e) Orientações ao cliente: cabe ao médico assistente a solicitação por escrito do teste, o motivo para a sua realização e a decisão se o exame será feito com a medicação habitual ou com sua suspensão. Na Tabela 4 sugere-se o tempo de suspensão de alguns fármacos que podem interferir no resultado de testes diagnósticos quando o médico solicitante deseja que a suspensão seja feita58-60. Ao laboratório cabem as recomendações sobre não fumar três horas antes do teste, utilizar vestimenta adequada e abstenção de esforço físico não habitual por no mínimo 12 horas antes do teste, além de outras de ordem operacional.
5.2 - Registros eletrocardiográficos
Os registros devem obedecer a uma sequência lógica com a obtenção dos seguintes traçados: repouso, durante cada estágio de exercício, em protocolos em rampa a cada um ou dois minutos, recuperação, por tempo mínimo de 6 minutos; na presença de arritmias documentando e relatando sua provável origem, complexidade, frequência e momentos de aparecimento e desaparecimento. Recomenda-se que a pressão arterial e a frequência cardíaca devem ser registradas quando o paciente referir início de dor torácica ou outra manifestação de possível origem isquêmica, no intuito de identificar o duplo produto que possibilitará inferir o consumo de oxigênio miocárdico do limiar isquêmico durante o exercício graduado.
5.3 - Sinais e sintomas
Observação e anotação dos sinais e sintomas, tais como palidez, tonturas, sudorese, estafa física e dispnéia, relacionando-os à condição hemodinâmica e à resposta eletrocardiográfica frente ao esforço. Há necessidade de caracterização pormenorizada do sintoma dor torácica (se angina ou dor atípica), seu modo de aparecimento, momento, intensidade, evolução, caráter, fenômenos associados e irradiação. As auscultas cardíaca e pulmonar, além de obrigatórias no exame clínico inicial devem ser repetidas no pós-esforço imediato.
5.4 - Sensação subjetiva de cansaço
A percepção subjetiva da intensidade do esforço pelo cliente pode ser expressa através de valores numéricos, contribuindo significativamente para a interpretação dos resultados. Mais comumente se emprega uma das duas escalas de Borg, que variam entre zero e 10 ou de 6 a 20, representando respectivamente, sensação subjetiva de esforço do muito, muito fácil até exaustivo. O questionamento ao paciente sobre a sensação de esforço a cada minuto ou estágio e no pico do exercício deve ser considerado.
5.5 - Critérios de interrupção do esforço
A decisão para interromper ou não o esforço deverá ser tomada pelo médico executante, ponderando riscos e benefícios. Em linhas gerais, podem ser considerados critérios relativos para sugerir o término do exercício: elevação da pressão arterial diastólica (PAD) até 120mmHg nos normotensos; elevação da PAD até 140mmHg nos hipertensos; queda persistente da PAS maior que 10mmHg com o incremento de carga, elevação acentuada da PAS até 260mmHg; manifestação clínica de desconforto torácico, exacerbada com o aumento da carga ou que associada a alterações eletrocardiográficas de isquemia, ataxia, tontura, palidez, cianose e pré-síncope; dispnéia desproporcional à intensidade do esforço; infradesnível do segmento ST de 0,3 mV ou 3 mm, adicional aos valores de repouso na presença de DAC suspeita ou conhecida; supradesnível do segmento ST de 0,2mV ou 2 mm em derivação que observe região sem presença de onda Q; arritmia ventricular complexa; aparecimento de taquicardia supraventricular não sustentada e sustentada, taquicardia atrial, fibrilação atrial, bloqueio atrioventricular de segundo ou terceiro graus; sinais sugestivos de insuficiência ventricular esquerda, com atenção especial no indivíduo idoso, uma vez que o achado de estertores crepitantes à ausculta pulmonar não é infrequente, mesmo na ausência de sintomas; falência importante dos sistemas de monitorização e/ou registro.
5.6 - Escolha do ergômetro e do protocolo
A escolha do ergômetro e do protocolo a ser aplicado deve sempre levar em consideração as condições específicas do indivíduo. Na escolha do tipo de ergômetro a ser empregado deve-se considerar que a resposta fisiológica é diferente para a esteira e o cicloergômetro. O cicloergômetro pode ser mais adequado para os indivíduos com determinadas limitações ortopédicas, neurológicas, com déficit de equilíbrio, com alterações vasculares periféricas e quando se deseja adquirir, durante o esforço, o ecocardiograma ou imagens cintilográficas para estudo da função ventricular. Esse ergômetro é ainda indicado para aqueles indivíduos que praticam ciclismo ou que participam, regularmente, de aulas de "spinning". Entretanto, há, por vezes, uma precoce interrupção do esforço por exaustão dos membros inferiores, especialmente nas pessoas que não tem hábito de pedalar, como é o caso de muitos brasileiros. A escolha do protocolo deve ser individualizada, de tal forma que a velocidade e a inclinação da esteira ou a carga do cicloergômetro possam ser aplicadas em acordo com a capacidade do indivíduo testado e tendo como objetivo terminar o esforço com o tempo ideal de 10 minutos, com variações entre oito e 12 minutos61. Para isso, podem ser utilizados diferentes protocolos escalonados de cargas crescentes ou protocolos em rampa. Nos escalonados de cargas crescentes, os incrementos, de menor ou maior intensidade ocorrem a cada um ou mais minutos e nos em rampa os incrementos são pequenos, mas aplicados a intervalos curtos de tempo, variando de segundos até um máximo de um minuto61.
5.6.1 - Protocolos para cicloergômetro
a) Protocolos escalonados: uma sugestão de protocolo escalonado a ser utilizado em cicloergômetro é o protocolo de Balke com incremento de cargas de 25 watts (w) a cada 2 minutos. Em nosso meio existem serviços que utilizam o intervalo de 3 minutos em cada estágio. Em homens sadios recomenda-se iniciar com 50 w, e em mulheres e pacientes em geral, com 25 w. Em indivíduos limitados sugere-se iniciar com o cicloergômetro não oferecendo qualquer resistência ao movimento dos pedais.
b) Protocolos em rampa: os protocolos em rampa em cicloergômetro geralmente utilizam incrementos de 5 a 50 w a cada minuto, dependendo da capacidade funcional do cliente. É recomendável que esses incrementos possam ser subdivididos em valores iguais e aplicados em intervalos regulares, menores que 60 segundos. Uma das fórmulas recomendadas para se calcular o incremento da rampa a cada 60 segundos é a de Wasserman et al.62:
Incremento em w a cada minuto para homens= [(altura em cm idade em anos) x 20] [150 + (6 x massa corporal em kg)]/100
Incremento em w a cada minuto para mulheres= [(altura em cm idade em anos) x 14] [150 + (6 x massa corporal em kg)] /100.
O incremento obtido, para cada sexo, pode ser dividido pela metade quando o indivíduo a ser testado tem limitação funcional importante e multiplicado por 1,5 a 2 quando se trata de atletas.
Sistemas computadorizados que permitem o controle automático do cicloergômetro são de melhor acurácia e facilitam a aplicação do protocolo em rampa. Nos cicloergômetros de frenagem mecânica ou de frenagem eletromagnética, mas sem mecanismo de compensação de cargas, a velocidade de pedalagem preconizada é de 60 rpm, para que se possam empregar as fórmulas para se estimar o consumo de oxigênio. Quando há mecanismo de compensação de cargas a velocidade recomendada é o intervalo definido pelo fabricante do equipamento.
O consumo de oxigênio pode ser estimado no cicloergômetro pela fórmula:
VO2 (ml/(kg min)) = 1,8 (carga em kpm)/massa corporal em kg + VO2 de repouso (3,5 (ml/(kg min)) + pedalagem sem carga (3,5 (ml/(kg min))63
O VO2 pico mensurado no cicloergômetro é menor que o medido na esteira61,64-66
Assim, para a comparação do VO2pico obtido em esteira e em cicloergômetro pode-se utilizar a seguinte fórmula: MET em esteira = (0,98 x MET em cicloergômetro) + 1,85 67.
O resultado deve ser multiplicado por 3,5 ml/kg min, para se obter o VO2 pico equivalente na esteira. Os protocolos para cicloergômetros de manivelas são indicados em situações especiais como em atletas que utilizam predominantemente os membros superiores ou indivíduos que apresentem limitações físicas nos membros inferiores. Nesses ergômetros a aplicação do esforço se faz através dos braços. Quando não existem ergômetros específicos, pode-se posicionar o cicloergômetro de tal modo a permitir a realização do exercício com os braços. São utilizados os mesmos protocolos de cicloergômetros para realização dos exercícios com as pernas, sendo que os incrementos de cargas são reduzidos à metade.
5.6.2 - Protocolos para esteira rolante
a) Protocolos escalonados:
Protocolo de Bruce: é o mais utilizado em nosso meio e apresenta aumentos progressivos da velocidade e da inclinação. O incremento de trabalho não é linear, com grandes e súbitos aumentos entre os estágios, devendo ser usado com prudência em indivíduos clinicamente limitados. Preferencialmente indicado para estabelecimento de diagnóstico e ou avaliação da capacidade funcional, em indivíduos que possuam algum grau de condicionamento físico. A estimativa do VO2 máximo para esse protocolo pode ser calculada pelas fórmulas:
Protocolo de Bruce modificado: A mais conhecia modificação do protocolo de Bruce é a sugerida por Shefield que estabelece o primeiro estágio com a velocidade de 1,7 MPH ou 2,7 Km/h, a mesma do Bruce original, mas sem inclinação, por 3 minutos. O segundo estágio é constituído da velocidade de 2,7 Km/h, com inclinação de 5 %. A partir do estágio três segue-se o protocolo original. Existem serviços que utilizam como Bruce modificado um estágio inicial com velocidade de 1 milha/hora (1,61 km/h) e 5% de inclinação pelo fato do 1º estágio do protocolo clássico ter gasto energético de 5 METS, o que é demasiado para pacientes com insuficiência cardíaca. As modificações do protocolo de Bruce objetivam atender a pacientes com capacidade mais baixa e idosa.
Protocolo de Ellestad: possui aplicação semelhante ao de Bruce, mas com menor utilização na prática; emprega aumentos expressivos de carga a partir do estágio 3 e só pode ser indicado para indivíduos fisicamente ativos, jovens aparentemente saudáveis ou para pessoas que tenham a capacidade de correr. Para que o esforço dure, pelo menos os 8 minutos recomendados, deve-se atingir o quarto estágio que corresponde à velocidade de 8 km/h e inclinação de 10%.
Protocolo de Balke: aplica velocidade constante e inclinação com aumentos de 1% a cada minuto. Indicado para indivíduos com baixa capacidade funcional.
Protocolo de Naughton: tem aumentos de carga equivalente ao incremento de 1 MET por estágio. Está indicado para indivíduos com limitações físicas importantes, especialmente idosos e sedentários, bem como aqueles com insuficiência cardíaca compensada ou com infarto agudo do miocárdio recente.
Protocolo em rampa: com a introdução dos sistemas computadorizados que permitem o comando automático da esteira, o protocolo em rampa, teve sua utilização incrementada em nosso meio, especialmente no TCPE, por permitir um aumento constante e gradativo do trabalho, o que se aproxima mais do comportamento do consumo de oxigênio frente ao exercício gradativamente crescente. A grande dificuldade na sua utilização é a estimativa do limite máximo do esforço suportado pelo paciente, embora os programas possuam equações que facilitam o trabalho do médico executor do exame. Existem questionários americanos que podem também estimar a capacidade funcional máxima do cliente como escala de atividade de Duke ou o questionário Veterans Specific Activity Questionaire - VSAQ. Entretanto, a correta aplicação desse tipo de protocolo depende da experiência do médico executor do teste.
Protocolo de Bruce modificado em rampa: outra modificação do protocolo original, que permite grande aplicabilidade, reduzindo os grandes incrementos de carga, com maior duração do tempo de exercício e adequação ao ergômetro.
Protocolos para pacientes desabilitados: o uso de esteiras rolantes adaptadas para cadeirantes e modalidades de esforço com os braços (por exemplo, a bicicleta que pode ser acionada com os membros superiores, ou ergômetros de manivela) permitem que o TE possa ser realizado em indivíduos que não podem fazer o exame convencional. Entretanto, os mesmos princípios já descritos para os protocolos anteriores devem ser seguidos.
6 Interpretação do TE
A interpretação do TE deve ser baseada em dados clínicos, metabólicos, hemodinâmicos, autonômicos e eletrocardiográficos, analisados à luz do quadro clínico e dados epidemiológicos. Nos testes que têm como objetivo principal o diagnóstico de doença arterial coronária deve-se levar em conta os valores preditivos positivo e negativo das variáveis, que dependem da prevalência da doença na população estudada, bem como a sensibilidade e a especificidade do exame. Como se afirmou na seção 3.1.1, a probabilidade pré-teste pode ser estabelecida pelos dados do trabalho de Diamond e Forrester9 ou pelo escore de Framingham11 em indivíduos assintomáticos.
6.1 Variáveis clínicas
Os sintomas e sinais relatados e constatados durante o TE devem ser descritos minuciosamente e se possível correlacionados com achados sumários do ECG correspondente. A ocorrência de dor implica na descrição do seu caráter, localização, irradiação, fatores de agravamento e alívio, duração, demais sintomas concomitantes e as fases do teste em que ela ocorreu. Recomenda-se que se descreva também se a dor foi limitante ou não e a frequência cardíaca do seu início e pressão arterial sistólica com a identificação do duplo produto correspondente.
Os sinais clínicos tais como sudorese, palidez, cianose, estertores pulmonares, novos sopros, agravamento de sopros preexistentes também devem ser mencionados. A ocorrência de angina típica, por si só é considerada como compatível com resposta isquêmica ao exercício. As intercorrências que levaram à interrupção da fase de exercício do TE devem ser mencionadas com o respectivo grau de percepção do esforço, pela escala de Borg, permitindo-se aferir o grau de esforço realizado.
6.2 - Eletrocardiograma no esforço e na recuperação
Na interpretação eletrocardiográfica do teste devem ser observadas as eventuais modificações durante o esforço e na fase de recuperação. As modificações da recuperação têm o mesmo significado diagnóstico daquelas ocorridas durante o exercício. Na detecção de isquemia miocárdica, valorizam-se as modificações do segmento ST e da onda U. As alterações do segmento ST incluem infradesnivelamento e supradesnivelamentos aferidos em relação à linha de base. A linha de base considerada no esforço não pode ser aquela observada em repouso, geralmente entre o final da onda T ou U e a onda P seguinte devido ao seu desaparecimento com frequências cardíacas mais elevadas. Assim é considerada como linha de base, a linha que une as junções PQ (final do segmento PR e início do complexo QRS), levando-se em consideração, pelo menos, quatro complexos sucessivos, no mesmo nível horizontal e sem artefatos. Consideram-se anormais e sugestivas de isquemia induzida pelo esforço, as seguintes alterações do segmento ST, na fase de exercício ou recuperação:
1) Infradesnivelamento com morfologia horizontal ou descendente (>1 mm, aferido no ponto J);
2) Infradesnivelamento com morfologia ascendente >1,5 mm, em indivíduos de risco moderado ou alto de doença coronária; > 2 mm em indivíduos de baixo risco de doença coronária; aferido no ponto Y, ou seja, a 80 ms do ponto J:
Os infradesnivelamentos de ST traduzem isquemia subendocárdica eletrocardiográfica. Geralmente, consideram-se menos relevantes para diagnóstico de isquemia miocárdica induzida pelo esforço os infradesnivelamentos de convexidade superior durante o esforço. Em indivíduos sem cardiopatia e assintomáticos, este achado é provavelmente um resultado "falso positivo" para lesão arterial coronária obstrutiva e implica em bom prognóstico68. Entretanto, pode não ser essa a evolução de pacientes com miocardiopatia hipertrófica. Uma publicação recente relatou que nos pacientes com essa patologia e que tiveram infradesnivelamento com convexidade superior durante TCPE, morte súbita ocorreu em 19% deles durante um seguimento médio de 5,3 anos e nenhuma no grupo sem essas características69. Os supradesnivelamentos do segmento ST são infrequentes, podendo traduzir a ocorrência de grave isquemia miocárdica, espasmo coronário ou discinesia ventricular70,71. Na ausência de onda Q, salvo em aVR e V1, os supradesnivelamentos de ST representam isquemia transmural, sendo achados pouco prevalentes nos laboratórios de ergometria, mas, associam-se a doença coronária grave, lesões de tronco de coronária esquerda ou lesões graves proximais, frequentemente envolvendo a artéria descendente anterior, ou a espasmo coronariano. O supradesnivelamento de ST associado a lesões coronárias graves ocorre em localizações específicas: V2 a V4 (artéria descendente anterior), derivações laterais (artéria circunflexa) e DII, DIII e aVF, (artéria coronária direita). Quando ocorre em derivações com onda Q resultante de infarto do miocárdio prévio, o significado do supradesnivelamento do segmento ST é controverso. Tem-se sugerido que a sua ocorrência se deve à anormalidade da contratilidade ventricular (discinesia, acinesia ou presença de zona aneurismática) ou então, à presença de viabilidade miocárdica residual71. Mais recentemente, algumas publicações destacaram que o supradesnivelamento na derivação aVR pode se associar com uma maior probabilidade de lesão obstrutiva da artéria descendente anterior, especialmente quando ele ocorre, concomitantemente a um infradesnivelamento na derivação V572,73. O desaparecimento de infradesnivelamento do segmento ST basal e ou a normalização de onda T invertida (pseudonormalização de onda T e/ou de segmento ST) podem ocorrer durante episódios anginosos ou durante o exercício em alguns pacientes com doença coronária obstrutiva. Este evento é infrequente e ocorre devido ao "efeito de cancelamento de vetores", situação na qual, a normalização do infradesnível prévio do ST é na verdade sua elevação associada à isquemia transmural74. Essa pseudonormalização pode ser melhor valorizada se ocorre em presença concomitante de dor anginosa ou equivalente anginoso. A existência de prévio infradesnivelamento do segmento ST reduz a correlação entre o infradesnivelamento adicional desencadeado pelo esforço e doença arterial coronária obstrutiva. Entretanto, na sua mensuração, do valor máximo observado durante o esforço ou na recuperação deve ser subtraído o valor do infradesnivelamento de repouso.
Consideram-se anormais, mas inespecíficos para o diagnóstico de isquemia miocárdica, a ocorrência de arritmias cardíacas complexas, bloqueios de ramo, dor torácica atípica, hipotensão e incompetência cronotrópica.
As seguintes situações ou condições podem classificar o teste como inconclusivo quando seu objetivo é correlacionar os dados obtidos com isquemia miocárdica: persistência de bloqueio de ramo esquerdo existente previamente, sem outros comemorativos; síndrome de WPW nos traçados de controles, com sua persistência no esforço e na recuperação; ausência de alterações do segmento ST em pacientes que não atingiram 85% da frequência cardíaca máxima preconizada, e traçados eletrocardiográficos com qualidade técnica insatisfatória.
Na vigência de bloqueio de ramo direito, não deve ser valorizada a análise do segmento ST nas derivações V1, V2 e V3.
No contexto da doença arterial coronária, são considerados sugestivos de mau prognóstico e ou doença multiarterial, na presença de: 1) Incapacidade de realizar exercício com gasto energético estimado de pelo menos cinco MET, a não ser que o indivíduo seja um idoso sedentário; 2) Incapacidade de se atingir pressão arterial sistólica >120mmHg; 3) Segmento ST infradesnivelado com morfologia descendente >2 mm, com duração igual ou superior a 5 minutos na recuperação, em cinco ou mais derivações, em indivíduo com capacidade funcional menor que 6 MET; 4) Hipotensão igual ou maior que 10mmHg em relação aos níveis de repouso; 5) Elevação de segmento ST, na ausência de infarto prévio com onda q; 6) Sintoma de angina típica limitante; 7) Taquicardia ventricular sustentada (mais que 30 segundos), reprodutível ou sintomática.
A onda P torna-se apiculada durante o esforço. O aumento da fase negativa da P nas derivações V1 e/ou V2 tem sido considerado indicativo de disfunção ventricular esquerda. O segmento PR tem sua duração diminuída, tornando-se infradesnivelado por influência da onda Ta representativa da repolarização atrial, que pode também interferir no segmento ST.
A observação do complexo QRS pode fornecer também informações adicionais segundo várias publicações disponíveis. A deflexão Q aumenta de amplitude durante esforço em indivíduos normais na derivação MC5, mas em coronariopatas, mais frequentemente, ela não se modifica ou até diminui75. O comportamento da onda R é considerado normal quando ocorre diminuição da sua amplitude durante níveis máximos de esforço; os coronariopatas mantêm a mesma amplitude mais comumente, ou apresentam um incremento76,77. A resposta normal da onda S, também na derivação MC5, é representada pelo aumento de sua amplitude com o exercício, ocorrendo, em geral, uma diminuição nos coronariopatas.78. A medida da amplitude das ondas Q, R e S torna-se mais difícil quando ocorrem grandes modificações morfológicas decorrentes da postura e dos movimentos respiratórios, preconizando-se utilizar a média de vários complexos nesses casos.
O emprego dessas variáveis na interpretação dos testes não tem ainda aceitação unânime79.
A inversão de onda U é de ocorrência rara, está relacionada à doença coronária80 e se associa à lesão de tronco de coronária esquerda ou lesão proximal de artéria descendente anterior81. Estudos adicionais amplos sugeridos como necessários no final da década de 1970 para esclarecer o seu real papel na interpretação dos testes ergométricos ainda não foram publicados82. O que limita o emprego desse critério é o fato de que, durante o esforço, ocorre o desaparecimento da onda U na maioria dos pacientes, quando do aumento da frequência cardíaca.
A relação entre o infradesnivelamento do segmento ST e a elevação da frequência cardíaca tem sido estudada por diversos autores, mas sua utilização é pouco difundida. Embora o emprego da razão entre o segmento ST e frequência cardíaca possa ter melhorado a sensibilidade e especificidade nos testes em mulheres83, ela não foi incentivada, pelo menos para pacientes sintomáticos, por ser equivalente à interpretação convencional dos testes, segundo um relato84. Outra publicação, entretanto, indica que o índice ΔST/ΔFC maior que 1,6 µV/bpm pode indicar reestenose após angioplastia coronária85.
A dispersão do intervalo QT, diferença entre o maior e o menor valor dos intervalos QT encontrados, nas 12 derivações do eletrocardiograma, em repouso e durante o esforço pode estar ligada a aumento de sensibilidade e especificidade do teste ergométrico86,87. Numa investigação de Stoletniy et al.86, considerando-se a dispersão de QT maior que 60 ms como indicativa de isquemia miocárdica por DAC, a sensibilidade foi de 85% e a especificidade de 100%. Nessa mesma população, a presença de depressão do segmento ST > a 1,0 mm mostrou sensibilidade de 55% e uma especificidade de 63%. Apesar de esses resultados serem promissores, há um número limitado de estudos com pequeno número de pacientes. Existe ainda a limitação técnica na aferição exata do intervalo QT em todas as derivações e em todas as fases do esforço, especialmente com frequências cardíacas mais elevadas.
Os bloqueios de ramo, especialmente o de ramo direito, dependentes da frequência cardíaca, podem surgir em indivíduos sem cardiopatia detectável. Dois estudos recentes88,89 foram realizados a partir de amostra de mais de 8.400 veteranos americanos seguidos por mais de oito anos. Neles, foram avaliadas a prevalência e o prognóstico dos bloqueios de ramo direito e esquerdo induzidos pelo esforço. Em ambos os estudos, após ajustes para idade e comorbidades cardiovasculares (doença coronária e insuficiência cardíaca), a ocorrência de bloqueio de ramo induzido pelo esforço não foi variável independente para morte cardiovascular e por outras causas. No entanto os autores consideraram que os pacientes que apresentam esses achados merecem investigação adicional.
As arritmias cardíacas e os transtornos de condução do estímulo no nível da junção AV e dos ventrículos não constituem resposta isquêmica específica do miocárdio, mas indicam presença de potencial anormalidade cardiovascular. Ressalta-se, entretanto, que a presença de extrassístoles supraventriculares e ventriculares, quando raras, durante o esforço, não implica a coexistência obrigatória de cardiopatia. As extrassístoles ventriculares polifocais, bigeminadas, trigeminadas, em salva e a taquicardia ventricular, quando surgem no TE devem ser valorizadas, pois podem ter importante implicação prognóstica, especialmente quando surgem na fase de recuperação90.
6.3 - Variáveis hemodinâmicas
6.3.1 Frequência cardíaca
A FC aumenta linearmente com a intensidade do esforço tal como o consumo de oxigênio, na faixa entre 50% e 90% do consumo de oxigênio máximo. A FC pode ser considerada máxima para um indivíduo quando, durante o esforço, é atingida a exaustão. Entretanto, na prática, a situação de exaustão não é fácil de ser reconhecida e a demoninação de FC pico é mais adequada para a FC atingida ao final do esforço. A FC máxima predita, mas que apresenta elevado desvio padrão e que pode ser inadequada para um paciente individual pode ser determinada pelas fórmulas: [FCMAXIMA PREDITA = 220 idade (DP = 11 bpm]. Outra maneira de se aferir a FC máxima predita é a utilização da equação de regressão obtida a partir de uma meta-análise realizada por Tanaka et al.91 envolvendo 351 estudos [FCMAXIMA PREDITA = 208 0,7 x idade]. A elevação exacerbada da FC, desproporcional à carga de trabalho, é usualmente encontrada em sedentários, em pacientes com elevado grau de ansiedade, na distonia neurovegetativa, no hipertiroidismo, nas condições que reduzem o volume vascular ou a resistência periférica, na anemia, nas alterações metabólicas, além de outras. Esse achado pode estar presente em testes precoces realizados em pacientes após infarto e/ou cirurgia de revascularização. A redução do incremento da frequência cardíaca frente ao esforço pode ser resultante do treinamento físico, aumento do volume sistólico, doenças que afetam o nó sinusal, hipotiroidismo, doença de Chagas, e pelo uso de drogas como os betabloqueadores, bloqueadores do canal de cálcio, amiodarona e outras. Descartadas as situações possíveis de reduzir a elevação da frequência cardíaca, esse comportamento deve ser considerado como anormal e preditor de eventos futuros. Denomina-se essa condição de incompetência cronotrópica. Ela pode ser definida quando: 1) A FC atingida está abaixo de dois desvios padrão da FC máxima prevista92,93; 2) Não se atinge 85% da FC prevista pela idade92,94. 3) O índice cronotrópico for inferior a 0,80, definido pela fórmula95.
A queda da FC com a progressão do esforço, apesar de rara, apresenta alta correlação com doença isquêmica, sendo critério absoluto para interrupção do esforço. A redução lenta da FC na fase de recuperação do TE pode ser relacionada à diminuição da atividade vagal e tem sido associada à maior mortalidade94,96. Entretanto, a queda da FC na recuperação varia, de acordo com o protocolo utilizado. Assim, são encontrados valores de corte de normalidade diferentes e que devem ser levados em consideração. Não há estudos relevantes disponíveis na população brasileira. Quando de recuperação ativa, na velocidade de 1,5 MPH ou 2,4 KPH e 2,5% de inclinação, o valor da recuperação da FC (RFC) no primeiro minuto (FC pico FC no 1º minuto) deve ser igual ou maior que 12 bpm, para ser considerado normal94. Se a recuperação for passiva, com o indivíduo sentado ele deve ser igual ou maior que 22 bpm, no final do segundo minuto97. Com o paciente deitado após o esforço, o valor da RFC deve ser superior a 18 no primeiro minuto98.
6.3.2 - Pressão arterial
A avaliação da resposta da pressão arterial permite estimar o desempenho ventricular esquerdo frente ao esforço físico. Em condições normais, durante o TE, a PAS aumenta com a intensidade crescente do trabalho aplicado (em geral até 220 mmHg) e a PAD mantém-se constante ou oscila cerca de 10 mmHg. Não existe consenso sobre os valores normais de variação da PA com esforço. Conceitua-se resposta hiperreativa ao esforço o achado de valores de PAS >220 mmHg e/ou elevação de 15 mmHg ou mais de PAD, partindo-se de valores normais de pressão em repouso. Sugere-se que indivíduos que apresentam resposta hiperreativa frente ao esforço têm probabilidade futura quatro a cinco vezes maior de se tornarem hipertensos, em relação aqueles com curvas normais de pressão arterial27,99,100. Considera-se a resposta da PAS deprimida quando o incremento durante o TE é inferior a 35 mmHg, na ausência de acentuada queda na PAD, podendo, em indivíduos com suspeita ou diagnóstico de cardiopatia isquêmica, representar disfunção contrátil do miocárdio99. A queda do componente sistólico da PA durante o esforço tem valor preditivo para doença cardíaca grave. Quando os valores de PAS no exercício caem a níveis inferiores aos de repouso podem indicar mau prognóstico. Hipotensão sistólica discreta no esforço máximo pode ocorrer em jovens bem condicionados. A hipotensão arterial pós-esforço em indivíduos aparentemente sadios, a despeito de aumentar a incidência de arritmias, não tem associação com morbimortalidade cardiovascular, sendo mais frequente em indivíduos jovens exercitados até a exaustão. A elevação da PAS nos três primeiros minutos pós-teste, acima dos valores máximos atingidos durante a fase de esforço (resposta paradoxal), e a recuperação lenta da PAS pós-esforço têm sido correlacionadas à presença de DAC101. Esta resposta paradoxal é caracterizada quando a razão entre o valor da PAS no terceiro minuto pós-esforço pelo valor do primeiro minuto pós-esforço é igual ou maior que um. As mulheres apresentam variações da PAS no esforço sensivelmente menores que os homens. Níveis fixos ou comportamento em platô e eventualmente queda da PAS podem ser registrados em mulheres, sem outras evidências de cardiopatias, inclusive em casos com boa tolerância ao esforço. Crianças e adolescentes também podem apresentar resposta deprimida ou em platô da PAS sem significado patológico.
6.4 - Escores
Nos últimos anos, particular interesse existe, no estabelecimento do prognóstico do paciente, principalmente em relação à ocorrência de eventos cardiovasculares e mortalidade, após a realização de uma prova de esforço. Esse conhecimento permite o estabelecimento de estratégias mais ou menos agressivas objetivando otimizar os recursos disponíveis para a melhor prática médica. Os estudos realizados geralmente envolvem número expressivo de pacientes e utilizam técnicas estatísticas avançadas, resultando em equações simplificadas com variáveis derivadas exclusivamente do TE ou em associação com outros dados clínicos. No Brasil essas equações são denominadas de escores. Entre mais de trinta escores publicados84, o mais citado na literatura médica é o da Universidade de Duke dos Estados Unidos102. Esse escore é calculado pela fórmula:
O tempo de exercício é medido em minutos para o protocolo de Bruce, o segmento ST é medido em sua maior depressão ou elevação em milímetros, em qualquer derivação, com exceção de aVR, e o índice de angina segue a escala: 0 = sem angina, 1 = angina surgida no teste, mas que não determinou a interrupção do exercício, 2 = angina limitante que determinou a interrupção do esforço. Se o protocolo de Bruce não foi utilizado deve-se empregar o tempo do protocolo de Bruce corresponde ao gasto energético em MET atingidos no protocolo utilizado. O escore varia de - 25 (alto risco) a + 15 (baixo risco). Habitualmente são classificados três níveis de risco: baixo, intermediário e alto. Estão sob baixo risco os pacientes com escore igual ou superior a cinco, que são os que apresentam mortalidade anual estimada de 0,5%. Em risco intermediário estão aqueles com escore entre 5 e -11, com mortalidade anual estimada entre 0,5% e menor que 5%. E o grupo de alto risco são os que têm escore <11. Para esse grupo, a mortalidade anual estimada é > 5%. A população estudada para o estabelecimento da equação proposta e as dos estudos para sua validação foram constituídas predominantemente de homens, permitindo supor que a validade do escore nas mulheres deveria ser verificada. Alexander et al.103 avaliaram o escore da Universidade de Duke em uma população incluindo grande número de pessoas do sexo feminino (979 mulheres e 2.249 homens). Todos os indivíduos foram submetidos à angiografia coronária em um período máximo de três meses após a realização do teste. O protocolo utilizado foi também o de Bruce original. Os resultados encontrados foram diferentes para ambos os grupos. As mulheres apresentaram uma prevalência de doença coronária de 32% e os homens de 72%. A mortalidade global em dois anos foi de 1,9% para as mulheres e de 4,9% para os homens. A taxa de mortalidade em dois anos para as mulheres, de acordo com o risco estabelecido, foi de 1% para aquelas classificadas como baixo risco, 2,2% para risco intermediário, e 3,6% para alto risco. Para os homens, elas foram, respectivamente, de 1,7% para baixo risco, 5,8% para risco intermediário e de 16,6% para alto risco. A frequência de angina foi semelhante entres os dois grupos, porém a correlação com coronariopatia foi menor para as mulheres. A frequência de doença triarterial ou doença de tronco de coronária esquerda foi de 3,5%, 12,4%, e 46% para baixo, moderado e alto risco, respectivamente, nas mulheres, e de 11,4%, 38,7% e 71,5%, nos homens. A capacidade de exclusão da doença foi mais significativa nas mulheres com baixo risco do que nos homens com baixo risco. Essa investigação demonstra a utilidade do emprego do escore da Universidade de Duke em ambos os sexos, desde que se considerem os riscos menores, do que estabelece a publicação original, para o sexo feminino. Os valores prognósticos podem também não ser os mesmos para subgrupos como diabéticos e idosos. Outra limitação para aplicação do escore em nosso meio é o numero ainda pequeno de publicações validando a sua utilidade104-106. Uma tendência atual é também a obtenção de escores que determinam a probabilidade pré-teste doença coronária e a probabilidade diagnóstica após uma prova de esforço107-110.
A utilização dos escores na interpretação do TE é consi-derada Classe IIb (Nível C).
7 Testes associados a outros métodos
Os métodos complementares não invasivos associados ao TE que fazem parte da metodologia de avaliação dos cardiopatas, são a cintilografia de perfusão miocárdica, a ventriculografia radioisotópica, a ecocardiografia com estresse farmacológico ou com o exercício e o teste cardiopulmonar de exercício (ergoespirometria). Sua utilização permite obter informações adicionais às do TE, quer por condições inerentes ao método, quer por características peculiares da população estudada.
Classe IIa
Testes anormais por infradesnivelamento do segmento ST na vigência de boa capacidade funcional, sem outros comemorativos, em indivíduos com doença cardíaca valvar; doença cardíaca congênita; cardiomiopatias e hipertrofia ventricular esquerda, incluindo a dos atletas.
Situações em que não é possível utilizar os critérios eletrocardiográficos: BRE; síndrome de WPW; variantes da síndrome de pré-excitação; supradesnível do segmento ST em área eletricamente inativa; utilização de fármacos específicos (compostos digitálicos, hormônios femininos).
Situações em que é preciso definir anatomicamente a zona isquêmica: na presença de sintomas sugestivos de DAC, em pacientes submetidos à revascularização do miocárdio incompleta, cirúrgica ou por intervenção percutânea.
Situações em que o TE não revelou alterações do segmento ST em pacientes com incompetência cronotrópica e/ou capacidade funcional < 5 METS e/ou queda progressiva da pressão sistólica ao exercício e/ou arritmias complexas induzidas pelo esforço.
Classe IIb
Situações em que há discordância entre a probabilidade pré-teste e o resultado: em indivíduos com alta probabilidade de DAC pré-teste e TE normal ou baixa probabilidade pré-teste de DAC e TE anormal (Nível B).
7.1 - Cintilografia do miocárdio
A cardiologia nuclear tem já o seu papel estabelecido na avaliação diagnóstica, funcional e prognóstica dos pacientes com suspeita ou com cardiopatias. Ao longo dos anos e em especial nos indivíduos com DAC, as imagens da perfusão miocárdica pelas técnicas de medicina nuclear têm contribuído importantemente para o conhecimento e avaliação da doença isquêmica do coração. As informações adicionais provenientes da função ventricular global, da detecção de alterações na contratilidade segmentar e da reserva funcional ventricular esquerda estão também consolidadas. Esses dados integrados possibilitam o melhor manejo de pacientes em investigação ou tratamento nos quais a perfusão coronária e a função cardíaca possam estar afetadas direta ou indiretamente. A realização complementar da cintilografia miocárdica associada ao estresse físico ou farmacológico está indicada na avaliação pré e pós-procedimentos de revascularização miocárdica; como complementação de TE não conclusivo em indivíduos com probabilidade intermediária de DAC111 na caracterização da intensidade dos defeitos de perfusão e da extensão da área isquêmica112 em situações em que fica prejudicada a identificação dos sinais de isquemia, como as áreas extensas de necrose113, pesquisa de viabilidade miocárdica, entre outras. Os graus de recomendação e níveis de evidências que suportam as principais aplicações da cintilografia miocárdica de perfusão e função encontram-se descritos nas diretrizes nacionais da especialidade114, 115 exemplificados nas Tabelas 5, 6, 7, 8 e 9 onde são consideradas situações especiais como a doença arterial coronária crônica, as síndromes isquêmicas miocárdicas instáveis e a avaliação após infarto do miocárdio.
7.1.1 - Aspectos metodológicos e acurácia
Os radiofármacos disponíveis para injeção intravenosa no pico do esforço ou durante hiperemia coronária máxima por fármacos são o tálio 201 (201Tl) e os agentes marcados pelo tecnécio 99m (99mTc) como a 2 - metoxi - isobutil -isonitrila (MIBI), o Tetrofosmin e o Teboroxime, todos com acurácia similar para a caracterização dos defeitos de perfusão miocárdica na DAC. Na pesquisa de viabilidade miocárdica há preferência pelo tálio 201 em relação ao MIBI. O estresse físico deve ser sempre o preferido, desde que possível, realizado em esteira rolante ou em cicloergômetro, segundo critérios anteriormente definidos. Em situações de impedimento físico ou médico ao exercício, a associação da cintilografia miocárdica com dipiridamol ou adenosina é a alternativa de escolha, reservando-se a dobutamina quando há doença pulmonar obstrutiva116. As principais indicações para o estresse farmacológico são: a doença vascular periférica sintomática ou cerebral (acidente vascular cerebral ocorrido há mais de seis meses); ; distúrbios músculoesqueléticos e neurológicos; baixa capacidade funcional; HAS moderada a grave; vigência de fármacos que limitam a resposta funcional ao esforço (betabloqueadores, bloqueadores do canal de cálcio). Na presença de bloqueio do ramo esquerdo ou de marcapasso elétrico artificial a maior especificidade é encontrada quando a associação é com o dipiridamol ou adenosina. As contraindicações para o uso de dipiridamol ou adenosina são: asma brônquica, DPOC dependente de derivados das xantinas, hipotensão arterial sistólica (<90 mmHg), bradicardia significativa, bloqueio atrioventricular de segundo e terceiro graus não protegidos por marcapasso elétrico artificial, angina instável, lesão obstrutiva grave bilateral das artérias carótidas ou unilateral grave e contralateral moderada; e para o uso de dobutamina: angina instável, fase aguda do IAM, cardiomiopatia hipertrófica obstrutiva, arritmias complexas, HAS não controlada, dissecção de aorta e aneurismas arteriais.
Na avaliação global da acurácia da cintilografia de perfusão do miocárdio extensa revisão de literatura117 evidenciou sensibilidades para imagens planares variando de 67% a 96% e para a tomografia de 83% a 98%; as especificidades variaram de 40% a 100% e de 53% a 100% respectivamente. Não foi incluída na análise a potencial melhora de acurácia implementada pelos programas de quantificação das imagens, no estudo mencionado. Quanto à vasodilatação farmacológica com adenosina, as evidências estão predominantemente ligadas à cintilografia tomográfica do miocárdio com 201Tl, evidenciando-se sensibilidade e especificidade médias de 88% e 85% respectivamente118,119. Quando o método foi comparado ao exercício associado à cintilografia nos mesmos pacientes, em dias separados, observou-se elevado grau de concordância, com acurácia de 81% para o exercício e 84% para a adenosina120. A presença de defeitos transitórios ou reversíveis reflete isquemia, que por si só associa-se à maior incidência de eventos futuros, quando são comparadas imagens normais ou com defeitos persistentes de perfusão. Da mesma forma, em pacientes com suspeita ou doença coronária crônica comprovada, a estimativa da quantidade de miocárdio em risco, avaliada por análises semi e quantitativa do número, extensão, intensidade e grau de reversibilidade dos defeitos existentes, bem como a medida da fração de ejeção pós-estresse físico ou após provas farmacológicas provocativas, têm valor prognóstico, indicando risco de eventos no seguimento clínico121. Outros marcadores cintilográficos de gravidade podem ainda ser destacados, como a dilatação transitória do ventrículo esquerdo, induzida ou acentuada por exercício ou provas farmacológicas e ou hipercaptação pulmonar que podem traduzir disfunção ventricular esquerda. Mais recentemente, o aumento da captação em parede ventricular direita em pacientes multiarteriais com predomínio de lesões em território de coronária esquerda tem sido considerado marcador de gravidade, sugerindo desbalanço das perfusões entre os ventrículos122. Para a comparação dos métodos não invasivos de maior utilização prática no diagnóstico de DAC, importante meta-análise123 avaliou 82 trabalhos, comparando adenosina, dipiridamol e dobutamina associados à cintilografia do miocárdio ou à ecocardiografia, para caracterização da acurácia diagnóstica. As sensibilidades e especificidades do dipiridamol e cintilografia comparado com dipiridamol e ecocardiografia foram de 89% x 70% e 65% x 90%, respectivamente, ressaltando-se a melhor sensibilidade, mas limitada especificidade, para a cintilografia associada à vasodilatação farmacológica. Para a adenosina, em nove estudos envolvendo 1207 pacientes, a sensibilidade foi de 90% e a especificidade de 75%. Ainda, nessa meta-análise, a melhor combinação entre sensibilidade e especificidade foi encontrada para a ecocardiografia associada à dobutamina, 80% e 84% respectivamente.
7.2 - Ecocardiografia de estresse
Método eficiente para a avaliação da função sistólica global e segmentar do VE, na pesquisa de isquemia miocárdica124 e para a avaliação funcional de cardiomiopatias e valvopatias. É considerado equivalente àquele disponibilizado pela cardiologia nuclear, com sensibilidade e especificidade similares. Pode ser associada tanto ao esforço físico quanto à utilização de drogas, seguindo os mesmos critérios já descritos para a cintilografia. Atualmente, alguns centros estão utilizando contrastes, o que permite a avaliação conjunta da perfusão miocárdica e da contratilidade. Ainda não existe consenso sobre a utilização de contraste na ecocardiografia.
Classe I
Avaliação de viabilidade miocárdica (Nível B).
Avaliação de áreas de risco no pós-IAM (Nível B).
ECG basal com alterações significativas (hipertrofia ventricular esquerda, BRE) (Nível B).
TE de indivíduo assintomático com marcadas alterações no ECG de esforço (Nível B).
Classe IIa
Avaliação de valvopatias (Nível B).
Avaliação de miocardiopatias (Nível B).
TE de indivíduos sintomáticos e com ECG de esforço normal (Nível B).
Classe IIb
Avaliação pré-operatória de grandes cirurgias em pacientes idosos e/ou incapazes de realizar exercício (uso do eco de estresse com drogas) (Nível B).
7.3 - Teste cardiopulmonar de exercício
O teste cardiopulmonar de exercício (TCPE), ou ergoespirometria, resulta da adição de medida e análise de gases expirados ao TE e possibilita obter valores do consumo de oxigênio (VO2), gás carbônico (VCO2) e da ventilação por minuto (VE). A partir da relação entre essas variáveis e de outros dados hemodinâmicos, como a relação entre o consumo de oxigênio e a FC, conhecida como pulso de oxigênio, é possível obter informações complementares que contribuem para a avaliação funcional, o diagnóstico e o prognóstico de determinadas afecções cardiovasculares e pulmonares e para uma prescrição otimizada e individualizada de exercício físico. Embora o TCPE possa ser utilizado nas mesmas indicações do teste ergométrico convencional, objetivando a melhor relação custo/efetividade, esse procedimento tem sido mais frequentemente indicado em nosso meio nas seguintes situações:
Classe I
Avaliação de pacientes com (estratificação de risco e indicação de transplante cardíaco) (Nível B).
Classe IIa
Prescrição otimizada de exercício através das determinações dos limiares ventilatórios (anaeróbico e ponto de compensação respiratória), assim como da razão de troca respiratória igual a 1125 não só de atletas, mas em indivíduos normais, cardiopatas e pneumopatas que vão iniciar programa de exercícios regulares (Nível B).
Diagnóstico diferencial da etiologia da dispnéia (Nível B).
Classe IIb
Avaliação funcional de cardiopatas e de pneumopatas (Nível C).
7.3.1 - Consumo máximo ou pico de oxigênio
Umas das principais vantagens na utilização do TCPE é a drástica redução da margem de erro menor do que 5% versus cerca de 20% a 30% no TE convencional para a determinação do VO2 máximo. Considerando o significado clínico, diagnóstico e prognóstico do VO2 máximo, esse erro, que equivale à melhora que pode ser obtida após alguns meses de participação em programas de exercício físico regular, pode ser eliminado pela medida direta dessa variável. Nesse particular e no outro extremo em se tratando de saúde, quando se avaliam atletas de modalidades desportivas predominantemente aeróbicas, medidas mais precisas do VO2 máximo se tornam relevantes, especialmente quando o que se busca é a melhora no desempenho e uma otimização do treinamento. Classicamente, o VO2 tem sido expresso em unidades de volume (L ou mL) em relação à massa corpórea (kg) em função do tempo (min), utilizando-se a unidade mL.kg-1. min-1 . Classicamente o maior consumo de oxigênio é denominado de máximo apenas quando não há aumento ou ocorre um acréscimo inferior a 150mL.min-1 ou 2,1mL.kg-1.min-1 em decorrência do aumento da intensidade de exercício, contudo, é possível que esse conceito e valores não se apliquem quando é utilizado um protocolo em rampa, com pequenos e sucessivos incrementos de carga ou intensidade de esforço. Embora não seja consensual em nosso meio, existem especialistas que preferem o termo VO2 pico para o maior valor observado no teste onde os critérios de VO2 máximo não são preenchidos.
7.3.2 - Limiar anaeróbico
Uma das vantagens do TCPE é a identificação não invasiva do limiar anaeróbico e do ponto de compensação respiratória. Baseado no princípio fisiológico de que o tamponamento da acidose metabólica induzida pela mobilização do metabolismo anaeróbico do exercício afeta o controle ventilatório, desencadeando um incremento desproporcionalmente maior na ventilação pulmonar, a análise das curvas ventilatórias permite caracterizar dois limiares. O primeiro limiar ou limiar anaeróbico, pode ser identificado pela técnica ventilatória ou pela técnica da troca gasosa, também denominada de método do "V slope". Pela técnica ventilatória, utiliza-se a exponenciação da ventilação pulmonar ou a plotagem do equivalente ventilatório de oxigênio, ou seja, a relação VE/VO2 (média de 10 ou 20 segundos), a partir do início do exercício, ao longo do tempo. O nadir, ou o ponto mais baixo desse traçado que coincide com o nadir da PET O2 é o momento do limiar anaeróbico. Em pacientes com IC pode não ser fácil a identificação do limiar anaeróbico por esse método, especialmente naqueles que apresentam oscilações ventilatórias significativas durante o esforço. O cálculo do limiar anaeróbico empregando-se a técnica das trocas gasosas ou "V slope" é feito pela plotagem do VCO2 (y) contra o VO2 (x) em mL.min-1 ou L.min-1, como média de cinco a oito respirações ou 10 a 15 segundos. Recomenda-se desprezar as medidas iniciais do exercício e as obtidas após o ponto de compensação respiratória. Traça-se a melhor reta a partir dos pontos à esquerda e outra, a partir dos pontos mais à direita. A intersecção das duas identifica o ponto do limiar anaeróbico que geralmente é menor ou equivalente ao obtido pela técnica ventilatória126. Esse método quando utilizado em pacientes com sofre menor influência das oscilações ventilatórias, por vezes características desses indivíduos. Alguns programas de interpretação efetuam os cálculos da equação de regressão entre o VCO2 e o VO2 automaticamente, entretanto os resultados devem ser confrontados com aqueles de uma análise visual127. O segundo limiar ou ponto de compensação respiratória para acidose metabólica é calculado pela técnica ventilatória. Utiliza-se a plotagem do equivalente ventilatório de gás carbônico, ou seja, a relação VE/VCO2 (média de 15 a 20 segundos), a partir do início do exercício, ao longo do tempo. O nadir, ou o ponto mais baixo desse traçado que coincide com o ponto de maior valor da PET CO2 é o momento do ponto de compensação respiratória ou segundo limiar. Os valores de consumo de oxigênio e de frequência cardíaca obtidos nos limiares são muito frequentemente utilizados para a prescrição de programas de exercícios dinâmicos.
7.3.3 - Variáveis Prognósticas do TCPE na IC
São diversas as variáveis provenientes do TCPE que têm sido utilizados como ferramentas prognósticas, além do VO2 máximo ou de pico, cuja valorização implica em se atingir níveis mais intensos de esforço. Assim, outras variáveis obtidas em níveis submáximos têm sido valorizadas com o decorrer dos anos. Isso ocorre pelo fato delas sofrerem menos influência dos diferentes mecanismos que podem comprometer o real esforço máximo quando da realização de um TCPE no cenário da IC de diferentes etiologias128. Dados recentes indicam que a quantificação do valor máximo ou do percentual do máximo previsto efetivamente alcançado do pulso de oxigênio contribui para a estratificação de risco do paciente com IC129, 130. A inclinação do VE/VCO2 (VE/VCO2 "slope"), que mede a eficiência ventilatória do paciente, é um dessas variáveis de grande importância, sendo ela muito utilizada na estratificação de pacientes avaliados para transplante cardíaco131-133. Como o verificado em relação a outras variáveis, existe um contínuo de pontos de corte com valores de inclinação entre a VE e o VCO2, os quais servem para delimitar valores com níveis prognósticos diferentes. Recentemente, foi proposta uma classificação ao se dividir a inclinação VE/VCO2 em quatro grupos distintos, de acordo o risco: muito baixo risco:< 30; baixo risco: 30 a 35,9; moderado risco: > 36 a 44,9; alto risco: > 45134,135. Outro estudo37, com o objetivo de agrupar as diversas variáveis prognósticas obtidas a partir de um TCPE, propôs um fluxograma visando conferir uma maior abrangência e um maior poder de estratificação para os pacientes com IC. Nesse particular podemos citar o VO2 no limiar anaeróbico, a potência circulatória, expressa pelo produto do VO2 pico pela pressão arterial sistólica mensurada no final do esforço, a presença de ventilação periódica, a inclinação da eficiência do consumo de oxigênio (OUES), assim como a cinética do consumo de oxigênio na recuperação. Todos esses dados derivados do TCPE potencialmente adicionam informações relevantes e auxiliam o clínico na tomada de decisões terapêuticas de impacto real para os pacientes com IC.
7.3.4 - Detecção de isquemia através do TCPE
O TE convencional nos fornece informações clínicas e eletrocardiográficas relevantes para a identificação de isquemia, contudo é possível que algumas informações exclusivamente do TCPE possam aumentar o poder para o diagnóstico de isquemia miocárdica. Nesse particular, a curva do pulso de O2, variável obtida de forma não invasiva pela simples razão entre o VO2 e a FC e que estima o inotropismo do ventrículo esquerdo pode estar atenuada ao esforço de intensidade progressivamente crescente e ser um indicativo indireto de isquemia136, decorrente, por exemplo, de uma obstrução severa ou de uma reestenose após angioplastia137,138. No entanto, se observam algumas dificuldades no que diz respeito à acurácia do pulso de oxigênio na detecção de isquemia leve e moderada, sendo, no entanto, o achatamento do pulso em intensidades mais altas, mais frequentemente, em conjunto com outras variáveis, um potencial indicador de isquemia miocárdica grave139.
8 - Siglas utilizadas no texto e nas tabelas
AR = alto risco
BAVT = bloqueio atrioventricular total
BR = baixo risco
BRE = bloqueio de ramo esquerdo
Classe = classe de recomendação
CPM = a de perfusão do miocárdio - tomográfica sincronizada com o eletrocardiograma
DAC = doença arterial coronária obstrutiva
DDD = um marcapasso de dupla câmara
E = estresse
ECG = eletrocardiograma
Evidência = nível de evidências.
FA = fibrilação atrial
FC = frequência cardíaca
FDG = flúor-deoxiglicose
FN = falso negativo
FP = falso positivo
Gated SPECT = cintilografia de perfusão do miocárdio - tomográfica e sincronizada com o eletrocardiograma
HAS = hipertensão arterial sistêmica
IAo = insuficiência aórtica
IAM = infarto agudo do miocárdio
IC=insuficiência cardíaca
ICP = intervenção coronária percutânea
MAPA = Monitorização Ambulatorial da Pressão Arterial
MIBI = 2 - metoxi - isobutil - isonitrila
Min = minuto
MP = marcapasso
MRPA = Monitorização Residencial da Pressão Arterial
NYHA = classificação da New York Heart Association
OUES = inclinação da eficiência do consumo de oxigênio
PAD = pressão arterial diastólica
PAS = pressão arterial sistólica
RFC = recuperação da frequência cardíaca
R = repouso
Re = redistribuição
Rei = reinjeção
SVE = sobrecarga ventricular esquerda
201Tl = tálio-201
99mTc = tecnécio-99m
TCPE = teste cardiopulmonar de exercício
TE = teste ergométrico ou teste de exercício
TE + = teste positivo
TE - = teste negativo
VO2 = consumo de oxigênio
VCO2 = gás carbônico
VE = ventilação por minuto
VN = verdadeiro negativo
VP = verdadeiro positivo
VE = ventrículo esquerdo
VR = ventriculografia radioisotópica
VD = ventrículo direito
W = watts
WPW = Wolff-Parkinson White
9 - Referências
- 1. Duarte, GM. Teste ergométrico: bases fisiopatológicas e aplicações clínicas. Rio de Janeiro : Atheneu; 1978.
- 2. Araújo CGS. Manual de teste de esforço. Brasília: MEC; 1981.
- 3. Araujo WB. Ergometria e cardiologia desportiva. Rio de Janeiro: Medsi; 1986.
- 4. Mastrocolla LE. Ergometria. São Paulo: Laboratórios Biosintética; 1992.
- 5. Hespanha R. Ergometria: bases fisiológicas e metodologia para a prescrição do exercício. Rio de Janeiro: Rubio; 2005.
- 6. Vivacqua RC, Carreira MA. Ergometria, ergoespirometria, cintilografia e ecocardiografia de esforço. São Paulo: Atheneu, 2009.
- 7. Conselho Nacional de Ergometria.Consenso Nacional de Ergometria. Arq Bras Cardiol 1995; 65(supl 2):192-211.
- 8. Andrade J,Brito FS, Vilas-Boas F, Castro I, Oliveira JÁ, Guimarães JI,et al./Sociedade Brasileira de Cardiologia. II Diretriz sobre teste ergométrico. Arq Bras Cardiol. 2002; 78 (supl 2):1-16.
- 9. Diamond GA, Forrester JS. Analysis probability as an aid in the clinical diagnosis of coronary artery disease. N Engl J Med. 1979;300(24):1350-8.
- 10. Gibbons RJ, Abrams J, Chatterjee K, Daley J, Deedwania PC, Douglas JS et al. ACC/AHA 2002 guideline update for the management of patient with chronic stable angina. J Am Coll Cardiol. 2003; 41:159-68 ou Circulation. 2003; 107(1):149-58.
- 11. Balady GL, Larson MG, Vasan RS, Leip EP, O'Donnell CJ, Levy D. Usefulness of exercise testing in the prediction of coronary disease risk among asymptomatic person as a function of the Framingham Risk Score. Circulation. 2004;110(14):1920-5.
- 12. Detrano R, Gianrossi R, Froelicher V. The diagnostic accuracy of the exercise electrocardiogram: a meta-analysis of 22 years of research. Prog Cardiovasc Dis. 1989; 32(3): 173-206.
- 13. Gianrossi R, Detrano R, Mulvihill D, Lehmann K, Dubach P, Colombo A et al. Exercise-induced ST depression in the diagnosis of coronary artery disease: a meta-analysis. Circulation. 1989; 80(1):87-98.
- 14. Ladenheim ML, Kotler TS, Pollock BH, Berman DS, Diamond GA. Incremental prognostic power of clinical history, exercise electrocardiography, and myocardial perfusion scintigraphy in suspected coronary artery disease. Am J Cardiol. 1987; 59(4): 270-7.
- 15. Ellestad MH, Wan MK. Predictive implications of stress testing. Follow-up of 2700 subjects after maximum treadmill stress testing. Circulation. 1975; 51(2): 363-9.
- 16. Moreno R, Cantalapiedra JL, Lópes de Sá E, Ortega A, Fernandez Portales J, Fernández-Bobadilla et al. Determinants of a positive exercise test in patients admitted with non-infarct chest pain. Int J Cardiol. 1998; 66(2): 147-51.
- 17. Allen WH, Aronow WS, Goodman P, Stinson P. Five year of follow-up of maximal treadmill exercise stress test in asymptomatic men and women. Circulation. 1980; 62(3): 522-7.
- 18. Brunelli C, Cristofani R, L'Abbate A. Long-term survival in medically treated patients with ischaemic heart disease and prognostic importance of clinical and electrocardiographic data (the Italian CNR Multicentre Prospective Study OD1). Eur Heart J. 1989; 10(4): 292-303.
- 19. Volpi A, de Vita C, Franzosi MG, Geraci E, Maggioni AP, Mauri F et al. Predictors of nonfatal reinfarction in survivors of myocardial infarction after thrombolysis: results of the Gruppo Italiano per lo Studio della Sopravvivenza nell'Infarto Miocardico (GISSI-2) Data Base. J Am Coll Cardiol. 1994; 24(3): 608-15.
- 20. Gibbons LW, Mitchell TL, Wei M, Blair SN, Cooper KH. Maximal exercise test as a predictor of risk for mortality from CHD in asymptomatic men. Am J Cardiol. 2000;86(1):53-8.
- 21. Fowler-Brown A, Pignone M, Pletcner M, Tice JÁ, Sutton SF, Lohr KN; U.S PreventiveTask Force. Exercise tolerance testing to screen for coronary heart disease: a systematic review for the technical support for the U.S. Preventive Services . Task Force. Ann Intern Med. 2004; 140(7): w9-w24.
- 22. 26th Bethesda Conference: Recommendations for determining eligibility for competition in athletes with cardiovascular abnormalities. Med Sci Sports Exerc. 1994; 26(10 Suppl): S223-83.
- 23. Ades PA. Preventing sudden death: cardiovascular screening of young athletes. Phys Sportsmed. 1992; 20(9): 75-89.
- 24. Froelicher VF, Yanourtz FB, Thompson AJ, Lancaster MC. The correlation of coronary angiography and the electrocardiographic response to maximal treadmill testing in 76 asymptomatic men. Circulation. 1973; 48(3): 597-604.
- 25. Mancia G, De Backer G, Dominiczak A, Cifkova R, Fagard R, Germano G, et al. 2007 ESH-ESC - Practive Guidelines for the Management of Hypertension: ESH-ESC Task Force on the Management of Arterial Hypertension. J Hypertens. 2007; 25(9):1751-62.
- 26. Miyai N, Arita M, Miyashita K, Morioka I, Shiraishi T, Nishio I. Blood pressure response to heart rate during exercise test and risk of future hypertension. Hypertension. 2002; 39(3):761-76.
- 27. Singh JP, Larson MG, Manolio TA, O'Donnell CJ, Lauer M, Evans JC, et al. Blood pressure response during treadmill testing as a risk factor for new-onset hypertension The Framingham heart study. Circulation.1999; 99(14):1831-6.
- 28. Kupari M, Virtanen KS, Turto H, Viitasalo M, Manttari M, Lindroos M, Koskela E et al. Exclusion of coronary artery disease by exercise thallium-201 tomography in patients with aortic valve stenosis. Am J CardioI. 1992;70(6):635-40.
- 29. Amato MC, Moffa PJ, Werner KE, RAmires JA. Treatment decision in asymptomatic aortic valve stenosis: role of exercise testing. Heart. 2001; 86(4):361-2.
- 30. Alborino D, Hoffinann JL, Fournet PC, Bloch A. Value of exercise testing to evaluate the indication for surgery in asymptomatic patients with valvular aortic stenosis. J Heart Valve Dis. 2002; 11(2):204-9.
- 31. Das P, Rimington H, ChAmbers J. Exercise testing to stratify risk in aortic stenosis. Eur Heart J. 2005; 26(13):1309-13.
- 32. Bonow Ro, Carabello BA, Chatterjee K, de Leon AC Jr, Faxon DP, Freed MD, et al./ ACC/AHA 2006 Guidelines for the Management of Patients With Valvular Heart Disease A Report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines (Writing Committee to Revise the 1998 Guidelines for the Management of Patients With Valvular Heart Disease). J Am Coll Cardiol. 2006; 48(3): e1-148.
- 33. Hochreiter C, Borer JS. Exercise testing in patients with aortic and mitral valve disease: current applications. Cardiovasc Clin. 1983; 13(3): 291-300.
- 34. Fleg JL, Piña IL, Balady GJ, Chaitman BR, Fletcher B, Lavie C et al. Assessment of functional capacity in clinical and research applications: an advisory from the Committee on Exercise, Rehabilitation, and Prevention, Council on Clinical Cardiology, American Heart Association. Circulation. 2000; 102(13): 1591-7.
- 35. Fontaine JM. Evaluation of patients with complex ventricular arrhytmias: current noninvasive and invasive methods. Am Heart J. 1992; 123(4pt 2): 1123-9.
- 36. Couniham PJ, Frenneaux MP, Webb DJ, McKenna WJ. Abnormal vascular responses to supine exercise in hypertrophic cardiomyopathy. Circulation. 1991; 84(2): 686-96.
- 37. Ribeiro JP, Stein R, Chiappa GRS. Beyond peak oxygen uptake: new prognostic markers from gas exchange exercise tests in chronic heart failure. J Cardiopulm Rehabil. 2006; 26(2):63-71.
- 38. Bocchi EA, Marcondes-Braga FG, Ayub-Ferreira SM, Rohde LE, Oliveira WA, Almeida DR,et al/ Sociedade Brasilieira de cardiologia. III Diretriz Brasileira de insuficiência cardíaca crônica. Arq Bras Cardiol. 2009; 93(supl 1):1-71.
- 39. Hauswirth O, Noble D, and Tsien RR. Adrenaline: mechanism of action of the pacemaker potential in cardiac Purkinje fibers. Science. 1968; 162(856):916-9.
- 40. Wit AL , Cranfield PF. Triggered activity in cardiac muscle fibers of the simian mitral valve. Circ Res. 1976; 38(2):85-98.
- 41. Vivacqua RC , Carreira MA. Ergometria, ergoespirometria, cintilografia e ecocardiografia de esforço:teste ergométrico na estratificação de pacientes com dor torácica. São Paulo: Atheneu; 2009.
- 42. Amsterdam EA, Kirk JD, Diercks DB, Lewis WR, Turnipseed SD. Immediate exercise testing to evaluate low-risk patients presenting to the emergency department with chest pain. J Am Coll Cardiol. 2002; 40(2):251-6.
- 43. Macaciel RM, Mesquita ET, Vivacqua R, Serra S, Campos A, Miranda M, et al. Segurança, factibilidade e resultados do teste ergométrico na estratificação de pacientes com dor torácica na sala de emergência. Arq Bras Cardiol. 2003; 81(2):166-73.
- 44. Diercks DB, Kirk JD, Turnipseed SC, Amsterdan EA.Utility of immediate exercise treadmill testing in patients taking beta blockers or calcium channel blockers. Am J Cardiol. 2002; 90(8):882-5.
- 45. Bassan R, Pimenta L, Leães PE, Timerman A/ Sociedade Brasileira de Cardiologia. I Diretriz de dor torácica na sala de emergência. Arq Bras Cardiol. 2002; 79 (supl 2):1-22.
- 46. Gatzoulis MA, Clark AL, Cullen S, Newman CG, Redington AN. Right ventricular diastolic function 15 to 35 years after repair of tetralogy of Fallot: restrictive physiology predicts superior exercise performance. Circulation. 1995; 91(6): 1775-81.
- 47. Jones NL. Clinical exercise testing. 4th ed.Philadelphia: WB Saunders; 1997.
- 48. Jones NL, Killian KJ.. Exercise limitation in health and disease. N Engl J Med. 2000; 343(9):632-41.
- 49. Polanczyck CA, Johnson PA, Hartley LH, Walls RM, Shaykevich S, Lee TH.Clinical correlates and prognostic significance of early negative exercise tolerance test in patients with acute chest pain seen in the hospital emergency department Am J Cardiol. 1998; 81(3):288-92.
- 50. Mikhail MG, Smith FA, Gray M, Britton C, Frederiksen SM. Cost-effectiveness of mandatory stress testing in chest pain center patients. Ann Emerg Med. 1997; 29(1): 88-98.
- 51. Kerns JR, Shaub TF, Fontanarosa PB. Emergency cardiac stress test in the evaluation of emergency department patients with atypical chest pain. Ann Emerg Med. 1993; 22(5): 794-8.
- 52. Chaitman BR, McMahon RP, Terrin M, Younis LT, Shaw LJ, Weiner DA, et al.. Impact of treatment strategy on predischarge exercise test in the Thrombolysis in Myocardial Infarction (TIMI) II Trial. Am J Cardiol. 1993; 71(2): 131-8.
- 53. Froelicher VF, Perdue S, Pexen W, Rissh M. Application of meta-analysis using an eletronic spread sheet for exercise testing in patients after myocardial infarction. Am J Med. 1987; 83(6): 1045-54.
- 54. Bertrand ME, Simoons ML, Fox KA, Wallentin LC, Hamm CW, McFadden E et al. Management of acute coronary syndromes: acute coronary sydromes without persistent ST segment elevation: Recommendations of the Task Force of the European Society of Cardiology. Eur Heart J. 2000; 21(17): 1406-32.
- 55. Nixon JV, Hillert MC, Shapiro W, Smitherman TC. Submaximal exercise testing after unstable angina. Am Heart J. 1980; 99(6): 772-8.
- 56. Nyman I, Wallentin L, Areskog M. Risk stratification by early exercise testing after an episode of unstable coronary artery disease: the RISK Study Group. Int J Cardiol. 1993; 39(2): 131-42.
- 57. Stuart RJ, Ellestad MH. National survey of exercise stress testing facilities. Chest. 1980; 77(1):94-7.
- 58. Holt D, Storey G, Jackson P, Tucker G, McKenna W. Amiodarone pharmacokinetics. Br J Clin Pract Suppl.1986;44:104-14.
- 59. Riva E, Aarons L, Latini R, Neyroz PS, Urso R. Amiodarone kinetics following single IV bolus and multiple dosing in healthy volunteers. Eur J Pharmacol. 1984;27:491-4 .
- 60. Holt D, Tucker G, Jackson P, Storey G. Amiodarone pharmacokinetics. Am Heart J. 1983;106(4):840-7.
- 61.vArena R, Myers J, Williams MA, Gulati M, Kligfield, P, Balady GJ et al. Assessment of functional capacity in clinical and research settings. Circulation. 2007; 116(3):329-43.
- 62. Wasserman K, Hansen JE, Sue Dy, Stringer WW, Whipp BJ. Clinical exercise testing . In: Wasserman K, Hansen JE, Sue Dy, Stringer WW, Whipp BJ Principles of exercise testing and interpretation. 4th ed. Philadelphia: Lippincott Williams & Wilkins; 2005. p. 146.
-
63American College of Sports Medicine. Cálculos metabólicos in American College of Sports Medicine. Diretrizes do ACSM para os testes de esforço e sua prescrição. 7ª ed. Rio de Janeiro: Guanabara Koogan, 2007. p. 216
- 64. Williford HN, Sport K, Wang N, Olson MS, Blessing D. The prediction of fitness levels of United States Air Force officers: validation of cycle ergometry. Mil Med. 1994; 159(3):175-8.
- 65. Lockwood PA, Yoder JE, Deuster PA. Comparison and cross-validation of cycle ergometry estimates of VO2 max. Med Sci Sports Exerc. 1997; 29(11):1513-20.
- 66. Miyamura M, Honda Y. Oxygen intake and cardiac output during maximal treadmill and bicycle exercise. J Appl Physiol. 1972; 32(2):185-8.
- 67. Foster C, Pollock, Rod JL, Dymond DS, Wible G, Schmidt DH. Evaluation of functional capacity during exercise radionuclide angiography. Cardiiology. 1983; 70(2):85-93.
- 68. Lima EV, Moffa PJ, Bellotti G, Camargo PA, Pereyra PA, Chalela WA et al. Value of computadorized exercise stress test in the differentiation among ischemic phenomena of obstructive and non-obstructive origin. Arq Bras Cardiol. 1994; 63(1):13-9.
- 69. Michaelides AP, Stamatopoulos I, Antoniades C, Anastasakis A, Kotsiopoulou C, Theopistou A et al. ST segment "hump" during exercise testing and the risk of sudden cardiac death in patients with hypertrophic cardiomyopathy. Ann Noninvasive Electrocardiol. 2009; 14(2):158-64.
- 70. Specchia G, de Servi S, Falcone C, Bramucci E, Angoli L, Mussini A et al. Coronary arterial spasm as a cause of exercise-induced ST-Segment elevation in patients with variant angina. Circulation. 1979; 59(5): 948-54.
- 71. Chaitman BR, Watera DD, Theroux P, Hansosn JS. S-T segment elevation and coronary spasm in response to exercise. Am J Cardiol. 1981; 47(6): 1350-8.
- 72. Neill J, Shannon HJ, Morton A, Muir AR, Harbinson M, Adgey JA. ST segment elevation in lead aVR during exercise testing is associated with LAD stenosis. Eur J Nucl Med Mol Imaging. 2007; 34(3):338-45.
- 73. Michaelides AP, Psomadaki ZD, Richter DJ, Dilaveris PE, Andrikopoulos GK,Stefanadis C, et al. Significance of exercise-induced simultaneous ST-segment changes in lead aVR and V5. Int J Cardiol. 1999; 71(1):49-56.
- 74. Lavie CJ, Oh JK, Mankin HT, Clements IP, Giuliani ER, Gibbons RJ Significance of T-wave pseudo-normalization during exercise: a radionuclide angiographic study. Chest. 1988; 94(3): 512-6.
- 75. Morales-Ballejo H, Greenberg PS, Ellestad MH, Bible M. Septal Q wave in exercise testing: angiographic correlation. Am J Cardiol. 1981; 48(2):247-51.
- 76. Bonoris PE, Greenberg PS, Castellanet MJ, Ellestad MH. Significance of changes in R wave amplitude during treadmill stress testing: angiographic correlation. Am J Cardiol. 1978; 41(5):846-51.
- 77. Bonoris PE, Greenberg PS, Christison GW, Castellanet MJ, Ellestad MH. Evaluation of R wave amplitude changes versus ST segment depression in stress testing. Circulation. 1978; 57(5):904-10.
- 78. Edward H, Katzeff IE. Relation between ST segment depression and S wave amplitude. Am J Cardiol. 1975; 36(2):270-1.
- 79. Fox K, England D, Jonathan A, Selwyn A. Inability of exercise-induced R wave changes to predict coronary artery disease. Am J Cardiol. 1982; 49(4):674-9.
- 80. Gerson MC, Phillips JF, Morris SN, McHenry PL. Exercise-induced U wave inversion as a marker of stenosis of the left anterior descending coronary artery. Circulation. 1979; 60(5):1014-20.
- 81. Belic, N.; Gardin, J. M. - ECG manifestations of myocardial ischemia. Arch Intern Med. 1980; 140(9):1162-5.
- 82. Kishida H, Cole JS, Surawicz B. Negative U wave: a highly specific but poorly understood sign of heart disease. Am J Cardiol. 1982; 49(8):2030-6.
- 83. Okin PM, Kligfield P. Identifying coronary artery disease in women by heart rate adjustment of ST segment depression anda improved performance of linear regression over simple averaging method with comparison to standard criteria.. Am J Cardiol. 1992; 69(4):297-302.
- 84. Gibbons RJ, Balady GJ, Bricker JT, Chaitman BR, Fletcher GF, Froelicher VF, et al. ACC/AHA 2002 guideline update for exercise testing. Summary article: a report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines (Committee to update the 1997 Exercise Testing Guidelines). Circulation. 2002; 106(14):1883-92.
- 85. Kligfield P, Lauer MS. Exercise electrocardiogram testing beyong the ST segment. Circulation. 2006; 114(19):2070-82.
- 86. Stoletniy LN, Pai RG. Value of QT dispersion in the interpretation of exercise stress test in women. Circulation. 1997; 96(3):904-10.
- 87. Ozdemir K, Altunkeser BB, Aydin M, Ozeren A, Danis G, Gok H. New parameters in the interpretation of exercise testing in women: QTc dispersion and QT dispersion ratio difference. Clin Cardiol. 2002; 25(4):187-92.
- 88. Stein R, Nguyen P, Abella J, Olson H, Myers J, Froelicher V. Prevalence and Prognostic Significance of Exercise-Induced Right Bundle Branch Block. Am J Cardiol. 2010;105(5):677-80.
- 89. Stein R, Ho M, Lata K, Abella J, Olson H, Myers J Froelicher V. Exercise-Induced Left Bundle Branch Block: Prevalence and Prognosis J Am Coll Cardiol.2009;53:1231.
- 90. Frolkis JP, Pothier CE, Blackstone EH, Lauer MS. Frequent ventricular ectopy after exercise as a predictor of death. N Engl J Med. 2003; 348(9): 781-90.
- 91. Tanaka H, Monahan KD, Seals DR. Age-predicted maximal heart raterevisited. J Am Coll Cardiol. 2001; 37(1):153-6.
- 92. Lauer MS, Francis GS, Okin PM, Pashkow FJ, Snader CE, Marwick TH. Impaired chronotropic response to exercise stress testing as a predictor of mortality. JAMA. 1999; 281(6): 524-9.
- 93. Lauer MS, Okin PM, Larson MG, Evans JC, Levy D. Impaired heart rate response to graded exercise: prognostic implications of chronotropic incompetence in the Framingham heart Study. Circulation. 1996; 93(8): 1520-6.
- 94. Cole CR, Blackstone EH, Pashkow FJ, Snaider CE, Lauer MS. Heart rate recovery immediately after exercise as a predictor of mortality. N Engl J Med. 1999; 341(18):; 1351-7.
- 95. Lauer MS, Pashkow FJ, Larson MG, Levy D. Association of cigarette smoking with chronotropic incompetence and prognosis in the Framingham Heart Study. Circulation. 1997; 96(3):897-903.
- 96. Cole CR, Foody JM, Blackstone EH, Lauer MS. Heart rate recovery after submaximal exercise testing as a predictor of mortality in a cardiovascular healthy cohort. Ann Intern Med. 2000; 132(7): 552-5.
- 97. Shetler K, Marcus R, Froelicher VF, Vora S, Kalisetti D, Prakash M et al. Heart rate recovery: validation and methodologic issues. J Am Coll Cardiol. 2001; 38(7): 19807
- 98. Watanabe J, Thamilarasan M, Blackstone EH, Thomas JS, Lauer MS. Heart rate recovery immediately after treadmill exercise and left ventricular systolic dysfunction as predictors of mortality: the case of stress echocardiography. Circulation. 2001; 104(16):1911-6
- 99. McHam AS, Marwick TH, Pashkow FJ, Lauer MS. Delayed systolic blood pressure recovery after graded exercise: na independent correlate of angiographic coronary disease. J Am Coll Cardiol. 1999; 34(3): 754-9.
- 100. Allison TG, Cordeiro MA, Miller TD, Daida H, Squires RW, Gau GT. Prognostic significance of exercise-induced systemic hypertension in healthy subjects. Am J Cardiol. 1999; 83(3):371-5.
- 101. Hsu JC, Chu PS, Su TC, Lin LY, Chen WJ, Hwang JS et al. Predictors for coronary artery disease in patients with paradoxical systolic blood pressure elevation during recovery after graded exercise. Int J Cardiol. 2007; 119(2):274-6.
- 102. Mark DB, Hlatky MA, Harrell FE Jr, Lee KL, Califf RM, Pryor DB. Exercise treadmill score for predicting prognosis in coronary artery disease. Ann Intern Med. 1987; 106(6):793-800.
- 103. Alexandre KP, Shaw JL, Delong ER., Shaw K, Mark DB, Peterson ED. Value of exercise treadmill testing in women. J Am Coll Cardiol. 1998; 32(6):1657-64.
- 104. Gasperin CA, Bueno CP, Yamada AS, Rocha GA, Heinze RCPF, Nunes DCFM. et al. Prognóstico do Duke-escore versus cintilografia em pacientes com fatores de risco para doença arterial coronariana. Seguimento de um ano. Arq Bras Cardiol. 2006; 87(2):146-52.
- 105. Duarte PS, Mastrocolla LE, Farsky PS, Sampaio CR, Tonelli PA, Barros LC, et al. Selection of patients for myocardial perfusion scintigraphy based on fuzzy sets theory applied to clinical-epidemiological data and treadmill test results. Braz J Med Biol Res. 2006; 39(1):9-18.
- 106. Vacanti LJ, Sposito AC, Séspedes L, Sarpi M, Ramires JAF, Bortnick AE. O teste ergométrico é factível e custo-efetivo na predição de eventos cardiovasculares no paciente muito idoso, quando comparado à cintilografia de perfusão miocárdica. Arq Bras Cardiol. 2007;88(5):531-6.
- 107. Shaw LJ, Peterson ED, Shaw LK, Kesler KL, DeLong ER, Harrell FE et al. Use of a prognostic treadmill score in identifying diagnostic coronary disease subgroups. Circulation. 1998; 98(16):1622-30.
- 108. Morise AP, Detrano R, Bobbio M, Diamond GA. Development and validation of a logistic regression-derived algorithm for estimating the incremental probability of coronary artery disease before and after exercise testing. J Am Coll Cardiol. 1992; 20(5):1187-96.
- 109. Froelicher V, Shetler K, Ashley E. Better decisions Through Science: exercise testing scores. Prog Cardiovasc Dis. 2002; 44(5):395-414.
- 110. Morise AP, Lauer MS, Froelicher VF. Development and validation of a simple exercise testing test score for use in women with symptom of suspect coronary artery disease. Am Heart J. 2002; 144(5):818-25.
- 111. Schwaiger M, Melin J. Cardiological applications of nuclear medicine. Lancet. 1999; 354(9179):661-5.
- 112. Marin-Neto JA, Dilsizian V, Arrighi JA, Freedman NM, Perrone-Filardi P, Bacharach SL et al. Thallium reinjection demonstrates viable myocardium in regions with reverse redistribution Circulation. 1993, 88(4 Pt 1):1736-45.
- 113. Chalela WA, Moffa PJ, Ramires JAF, Moraes AP, Soares Jr. J, Meneghetti JC. Detecção do miocárdio viável. Estudo de perfusão, antes e após a cirurgia de revascularização em portadores de infarto do miocárdio. Arq Bras Cardiol. 1999;72(5):535-45.
- 114. Chalela W, Meneghetti JC / Sociedade Brasileira de Cardiologia. I Diretriz sobre cardiologia nuclear. Arq Bras Cardiol. 2002; 78 (3): 5-42.
- 115. Chalela W , Meneghetti JC. Atualização da Diretriz da Sociedade Brasileira de Cardiologia.sobre cardiologia nuclear. [Acesso em 2009 jan 05] Disponivel em: : http://publicacoes.cardiol.br/consenso/2005/cardiologianuclear.asp
- 116. Udelson J, Coleman P, Metherral J, Pandian NG, Gomez AR, Griffith JL et al. Predicting recovery of severe regional entricular dysfunction: comparison of resting scintigraphy with Tl-201 and Tc-99m Sestamibi. Circulation. 1994; 89(6): 2552-61.
- 117. Henkin RE; Kalousdian S; Kikkawa RM . Diagnostic and Therapeuthic Technology Assessment (DATTA). Myocardial perfusion imaging utilizing single-photon emission-computed tomography (SPECT). In: Washington manual of therapeuthic technology. Washington, 1994. p. 2850.
- 118. Coyne EP, Belvedere DA, Vande - Streek PR, Weiland FL, Evans RB, Spaccavento LJ. Thallium-201 scintigraphy after intravenous infusion of adenosine compared with exercise thallium testing in the diagnosis of coronary artery disease. J Am Coll Cardiol. 1991; 17(6):1289-94.
- 119. O'Keefe JH Jr, Bateman TM, Silvestri R, Barnhart C. Safety and diagnostic accuracy of adenosine thallium-201 scintigraphy in patients unable to exercise and those with left bundle branch block. Am Heart J. 1992; 124(3):614-21.
- 120. Gupta NC, Esterbrooks DJ, Hilleman DE, Mohiuddin SM. Comparison of adenosine and exercise thallium -201 single-photon emission computed tomography (SPECT) myocardial perfusion imaging. The GE SPECT Multicenter Adenosine Study Group. J Am Coll Cardiol. 1992;19(2):248-57.
- 121. Beller GA, Zaret BL. Contributions of nuclear cardiology to diagnosis and prognosis of patients with coronary artery disease. Circulation. 2000; 101(12):1465-78.
- 122. Williams KA, Schneider CM. Increased stress right ventricular activity on dual isotope perfusion SPECT: a sign of multivessel and/or left main coronary artery disease J Am Coll. 1999; 34(2):420-7.
- 123. Kim C, Kwok YS, Heagerty P, Redberg R. Pharmacologic stress testing for coronary disease diagnosis: a meta analysys. Am Heart J. 2001; 142(6):934-44.
- 124. Lin SS, Lauer MS, Marvick TH. Risk stratification of patients with medically treated unstable angina using exercise echocardiograpgy. Am J Cardiol. 1998; 82(6):720-4
- 125. Laplaud D, Guinot M, Favre-Juvin A, Flore P. Maximal lactate steady state determination with single incremental test exercise. Eur J Appl Physiol. 2006; 96(5):446-52.
- 126. Neder JA, Nery LE. Fisiologia clínica do exercício-teoria e prática:variáveis e parâmetros obtidos no teste de exercício cardiorespiratório. São Paulo:. Artes Médicas; 2003.p. 222-4.
- 127. Wasserman K, Sue DY. Cardiovascular coupling of external to cellular respiration. In: Wasserman K. Exercise gas exchange in heart disease. Armonk: Futura; 1996.p 1-16.
- 128. Chua TP, Ponikowski P, Harrington D, Anker SD, Webb-Peploe K, Clark AL et al..Clinical correlates and prognostic significance of the ventilatory response to exercise in chronic heart failure. J Am Coll Cardiol. 1997; 29(7):1585-90.
- 129. Oliveira RB, Myers J, Araujo CGS, Arena R, Mandic S, Bensimhon D, et al. Does peak oxygen pulse complement peak oxygen uptake in risk stratifying patients with heart failure? Am J Cardiol. 2009; 104(4):554-8.
- 130. Oliveira RB, Myers J, Araujo CG, Abella J, Mandic S, Froelicher V. Maximal exercise oxygen pulse as a predictor of mortality among male veterans referred for exercise testing. Eur J Cardiovasc Prev Rehabil. 2009; 16(3):358-64.
- 131. Arena R, Myers J, Aslam SS, Varughese EB, Peberdy MA. Peak VO2 and VE/VCO2 slope in patients with heart failure: a prognostic comparison. Am Heart J. 2004; 147(2):354-60.
- 132. Kleber FX, Vietzke G, Wernecke KD, Bauer U, Opitz C, Wensel R, et al. Impairment of ventilatory efficiency in heart failure: prognostic impact. Circulation. 2000; 101(24):2803-9.
- 133. Francis DP, Shamim W, Davies LC, Piepoli MF, Ponikowski P, Anker SD, et al. Cardiopulmonary exercise testing for prognosis in chronic heart failure: continuous and independent prognostic value from VE/VCO2 slope and peak VO2 Eur Heart J. 2000; 21(2):154-61.
- 134. Arena R, Myers J, Abella J, Peberdy MA, Bensimhon D, Chase P, et al. Development of a ventilatory classification system in patients with heart failure. Circulation. 2007; 115(18):2410-7.
- 135. Arena R, Myers J, Abella J, Peberdy MA, Bensimhon D, Chase P, et al. The ventilatory classification system effectively predicts hospitalization in patients with heart failure. J Cardiopulm Rehabil Prev. 2008; 28{3):195-8.
- 136. Belardinelli R, Lacalaprice F, Carle F, Minnucci A, Cianci G, Perna G, et al. Exercise-induced myocardial ischaemia detected by cardiopulmonary exercise testing. Eur Heart J. 2003; 24(14):1304-13.
- 137. Inbar O, Yamin C, Bar-On I, Nice S, David D. Effects of percutaneous transluminal coronary angioplasty on cardiopulmonary responses during exercise. J Sports Med Phys Fitness. 2008; 48(2):235-45
- 138. Lan C, Chen SY, Chiu SF, Hsu CJ, Lai JS, Kuan PL. Poor functional recovery may indicate restenosis in patients after coronary angioplasty. Arch Phys Med Rehabil. 2003;84(7):1023-7.
- 139. Munhoz EC, Hollanda R, Vargas JP, Silveira CW, Lemos AL, Hollanda RM, et al. Flattening of oxygen pulse during exercise may detect extensive myocardial ischemia. Med Sci Sports Exerc. 2007; 39(8):1221-6.
Datas de Publicação
-
Publicação nesta coleção
05 Out 2011 -
Data do Fascículo
2010