RESUMO
Objetivo:
Definir o perfil epidemiológico e os principais determinantes de morbimortalidade dos pacientes cirúrgicos não cardíacos de alto risco no Brasil.
Métodos:
Estudo prospectivo, observacional e multicêntrico. Todos os pacientes cirúrgicos não cardíacos admitidos nas unidades de terapia intensiva, ou seja, considerados de alto risco, no período de 1 mês, foram avaliados e acompanhados diariamente por, no máximo, 7 dias na unidade de terapia intensiva, para determinação de complicações. As taxas de mortalidade em 28 dias de pós-operatório, na unidade de terapia intensiva e hospitalar foram avaliadas.
Resultados:
Participaram 29 unidades de terapia intensiva onde foram realizadas cirurgias em 25.500 pacientes, dos quais 904 (3,5%) de alto risco (intervalo de confiança de 95% - IC95% 3,3% - 3,8%), tendo sido incluídos no estudo. Dos pacientes envolvidos, 48,3% eram de unidades de terapia intensiva privadas e 51,7% de públicas. O tempo de internação na unidade de terapia intensiva foi de 2,0 (1,0 - 4,0) dias e hospitalar de 9,5 (5,4 - 18,6) dias. As taxas de complicações foram 29,9% (IC95% 26,4 - 33,7) e mortalidade em 28 dias pós-cirurgia 9,6% (IC95% 7,4 - 12,1). Os fatores independentes de risco para complicações foram Simplified Acute Physiology Score 3 (SAPS 3; razão de chance − RC = 1,02; IC95% 1,01 - 1,03) e Sequential Organ Failure Assessment Score (SOFA) da admissão na unidade de terapia intensiva (RC =1,17; IC95% 1,09 - 1,25), tempo de cirurgia (RC = 1,001; IC95% 1,000 - 1,002) e cirurgias de emergências (RC = 1,93; IC95% 1,10 - 3,38). Em adição, foram associados com mortalidade em 28 dias idade (RC = 1,032; IC95% 1,011 - 1,052) SAPS 3 (RC = 1,041; IC95% 1,107 - 1,279), SOFA (RC = 1,175; IC95% 1,069 - 1,292) e cirurgias emergenciais (RC = 2,509; IC95% 1,040 - 6,051).
Conclusão:
Pacientes com escores prognósticos mais elevados, idosos, tempo cirúrgico e cirurgias emergenciais estiveram fortemente associados a maior mortalidade em 28 dias e mais complicações durante permanência em unidade de terapia intensiva.
Descritores:
Procedimentos cirúrgicos operatórios/ epidemiologia; Procedimentos cirúrgicos operatórios/mortalidade; Cuidados pós-operatórios; Complicações pós-operatórias/mortalidade; Unidades de terapia intensiva; Brasil
ABSTRACT
Objective:
To define the epidemiological profile and the main determinants of morbidity and mortality in noncardiac high surgical risk patients in Brazil.
Methods:
This was a prospective, observational and multicenter study. All noncardiac surgical patients admitted to intensive care units, i.e., those considered high risk, within a 1-month period were evaluated and monitored daily for a maximum of 7 days in the intensive care unit to determine complications. The 28-day postoperative, intensive care unit and hospital mortality rates were evaluated.
Results:
Twenty-nine intensive care units participated in the study. Surgeries were performed in 25,500 patients, of whom 904 (3.5%) were high-risk (95% confidence interval - 95%CI 3.3% - 3.8%) and were included in the study. Of the participating patients, 48.3% were from private intensive care units, and 51.7% were from public intensive care units. The length of stay in the intensive care unit was 2.0 (1.0 - 4.0) days, and the length of hospital stay was 9.5 (5.4 - 18.6) days. The complication rate was 29.9% (95%CI 26.4 - 33.7), and the 28-day postoperative mortality rate was 9.6% (95%CI 7.4 - 12.1). The independent risk factors for complications were the Simplified Acute Physiology Score 3 (SAPS 3; odds ratio - OR = 1.02; 95%CI 1.01 - 1.03) and Sequential Organ Failure Assessment Score (SOFA) on admission to the intensive care unit (OR = 1.17; 95%CI 1.09 - 1.25), surgical time (OR = 1.001, 95%CI 1.000 - 1.002) and emergency surgeries (OR = 1.93, 95%CI, 1.10 - 3.38). In addition, there were associations with 28-day mortality (OR = 1.032; 95%CI 1.011 - 1.052), SAPS 3 (OR = 1.041; 95%CI 1.107 - 1.279), SOFA (OR = 1.175, 95%CI 1.069 - 1.292) and emergency surgeries (OR = 2.509; 95%CI 1.040 - 6.051).
Conclusion:
Higher prognostic scores, elderly patients, longer surgical times and emergency surgeries were strongly associated with higher 28-day mortality and more complications during the intensive care unit stay.
Keywords:
Surgical procedures, operative/epidemiology; Surgical procedures, operative/mortality; Postoperative care; Postoperative complications/mortality; Intensive care units; Brazil
INTRODUÇÃO
As taxas de mortalidade e complicações perioperatórias relatadas para todos pacientes cirúrgicos são, respectivamente, de 7,7% e 20%.(11 GBD 2016 Causes of Death Collaborators. Global, regional, and national age-sex specific mortality for 264 causes of death, 1980-2016: a systematic analysis for the Global Burden of Disease Study 2016. Lancet. 2017;390(10100):1151-210.,22 Ghaferi AA, Birkmeyer JD, Dimick JB. Variation in hospital mortality associated with inpatient surgery. N Engl J Med. 2009;361(14):1368-75.) Em pacientes acima de 55 anos de idade submetidos a cirurgias eletivas, a taxa de mortalidade é de aproximadamente 8,2% e complicações ocorrem em 15,8% dos casos.(33 Machado AN, Sitta Mdo C, Jacob Filho W, Garcez-Leme LE. Prognostic factors for mortality among patients above the 6th decade undergoing non-cardiac surgery: cares--clinical assessment and research in elderly surgical patients. Clinics (Sao Paulo). 2008;63(2):151-6.) Em pacientes com câncer, a mortalidade é de 20,3%, sendo significativamente maior em cirurgias de emergência (49,4%) do que em eletivas (5,7%).(44 Soares M, Fontes F, Dantas J, Gadelha D, Cariello P, Nardes F, et al. Performance of six severity-of-illness scores in cancer patients requiring admission to the intensive care unit: a prospective observational study. Crit Care. 2004;8(4):R194-203.) Estudo envolvendo 105 mil pacientes cirúrgicos desmonstrou que presença de qualquer complicação nos primeiros 30 dias de pós-operatório foi o principal determinante do risco de morte.(55 Jhanji S, Thomas B, Ely A, Watson D, Hinds CJ, Pearse RM. Mortality and utilisation of critical care resources amongst high-risk surgical patients in a large NHS trust. Anaesthesia. 2008;63(7):695-700.)
Em 2011, foi demonstrada, em estudo conduzido em 28 países europeus com 46.539 pacientes submetidos a cirurgias não cardíacas, taxa de mortalidade hospitalar de 4%, com significativa variação da mortalidade entre os diversos países europeus.(66 Pearse RM, Moreno RP, Bauer P, Pelosi P, Metnitz P, Spies C, Vallet B, Vincent JL, Hoeft A, Rhodes A; European Surgical Outcomes Study (EuSOS) group for the Trials groups of the European Society of Intensive Care Medicine and the European Society of Anaesthesiology. Mortality after surgery in Europe: a 7 day cohort study. Lancet. 2012;380(9847):1059-65.) No Brasil, segundo dados do Departamento de Informática do Sistema Único de Saúde (DATASUS), de um total de 4.405.782 procedimentos cirúrgicos realizados em 2014, 558.988 (12,7%) foram de alta complexidade e apresentaram taxa de mortalidade de 2,8%.(77 Pinho C, Grandini PC, Gualandro DM, Calderaro D, Monachini M, Caramelli B. Multicenter study of perioperative evaluation for noncardiac surgeries in Brazil (EMAPO). Clinics (Sao Paulo). 2007;62(1):17-22.) Adicionalmente, estudo brasileiro de 2008 realizado em 21 unidades de terapia intensiva (UTI) demostrou taxa de mortalidade na UTI de 15% e mortalidade em 90 dias de 20,3% em pacientes cirúrgicos, sendo a sepse (24,7%) a complicação mais comum no pós-operatório.(88 Lobo SM, Rezende E, Knibel MF, Silva NB, Páramo JA, Nacul F, et al. Epidemiology and outcomes of non-cardiac surgical patients in Brazilian intensive care units. Rev Bras Ter Intensiva. 2008;20(4):376-84.)
Sabe-se que o desfecho clínico dos pacientes cirúrgicos de alto risco é influenciado, predominantemente, pelo estado fisiológico pré-operatório, pelo risco cirúrgico e pelos cuidados no período pós-operatório.(99 Sankar A, Beattie WS, Wijeysundera DN. How can we identify the high-risk patient? Curr Opin Crit Care. 2015;21(4):328-35.) Desta forma, dados atualizados e mais abrangentes, assim como preditores de risco de morbidade e mortalidade de pacientes cirúrgicos no Brasil tornam-se indispensáveis.
O objetivo deste estudo foi determinar as características demográficas dos pacientes cirúrgicos internados nas UTIs brasileiras, a incidência e os possiveis fatores associados às principais complicações pós-operatórias, mortalidade em 28 dias, UTI e hospitalar.
MÉTODOS
Estudo de coorte prospectivo, multicêntrico, realizado entre 1º de maio a 1º de novembro de 2017, com seguimento de 28 dias. Este estudo foi aprovado pela Comissão de Ética em pesquisa do centro coordenador do estudo, o Hospital Israelita Albert Einstein (CAAE: 55828016.1.1001.0071), e em todos os centros participantes. Termo de Consentimento Livre e Esclarecido (TCLE) foi obtido de todos os pacientes ou seus representantes legais. Dois centros participantes obtiveram dispensa do TCLE devido à natureza observacional do estudo.
O recrutamento das UTIs participantes foi realizado em conjunto com a Associação de Medicina Intensiva Brasileira network (AMIBnet) por meio de convites, via website e e-mails, e por cartas destinadas individualmente a cada um dos médicos intensivistas coordenadores de equipes de UTIs no Brasil, sendo selecionados para atingir o cálculo da amostra, seguindo proporcionalmente o censo de 2016,(1010 Associação de Medicina Brasileira (AMIB). Panorama da Medicina Intensiva no Brasil em Dezembro 2016. Censo AMIB 2016 [Internet]. São Paulo: AMIB; 2016. [citado 2020 Jan 20]. Disponível em: http://www.amib.org.br/fileadmin/user_upload/amib/2018/marco/19/Analise_de_Dados_UTI_Final.pdf
http://www.amib.org.br/fileadmin/user_up...
) isto é, aproximadamente 55% dos pacientes provenientes da Região Sudeste, 15% da Sul, 15% do Nordeste e 15% das Regiões Centro-Oeste e Norte.
Antes do início do estudo, um questionário sobre as características estruturais e operacionais dos hospitais envolvidos foi encaminhado para os centros que aceitaram participar. As unidades de terapia intensiva convidadas deveriam ser localizadas em hospitais terciários com, no mínimo, cem leitos, dos quais pelo menos dez leitos de UTIs e 50% dos atendimentos no mês de pacientes cirúrgicos. Considerando quanto maior fosse o número de atendimento, melhor seria o desempenho do centro incluído,(1111 Finks JF, Osborne NH, Birkmeyer JD. Trends in hospital volume and operative mortality for high-risk surgery. N Engl J Med. 2011;364(22):2128-37.) essa seleção contemplou hospitais de grande e especial porte, com capacidade e experiência ao atendimento a pacientes cirúrgicos que necessitassem de cuidados intensivos no pós-operatório.
Foram incluídos pacientes com idade ≥ 18 anos submetidos a cirurgias não cardíacas com necessidade de pós-operatório na UTI. Como os critérios para determinar cuidados intensivos no pós-operatório não foram padronizados entre os centros, todos os pacientes com esta indicação foram considerados como de alto risco.
Foram excluídos pacientes portadores de câncer terminal, em cuidados paliativos e portadores de insuficiência hepática grave (Child C), pois poderiam originar resultados irreais, uma vez que podem apresentar pouca ou nenhuma perspectiva de cura. Gestantes também foram excluídas.
Ainda, excluímos pacientes com tempo de internação hospitalar inferior a 12 horas, por não ser possível determinar acompanhamento na UTI ou por não caracterizarem alto risco; com múltiplas reoperações na mesma internação hospitalar; e readmitidos na UTI na mesma internação da inclusão, pois não poderiam participar mais que uma vez no estudo.
Foram coletados dados demográficos, Simplified Acute Physiology Score 3 (SAPS 3),(1212 Silva Junior JM, Malbouisson LM, Nuevo HL, Barbosa LG, Marubayashi LY, Teixeira IC, et al. Applicability of the simplified acute physiology score (SAPS 3) in Brazilian hospitals. Rev Bras Anestesiol. 2010;60(1):20-31.) Sequential Organ Failure Assessment Score (SOFA) da admissão na UTI,(1313 Vincent JL, Moreno R, Takala J, Willatts S, De Mendonca A, Bruining H, et al. The SOFA (Sepsis-related Organ Failure Assessment) score to describe organ dysfunction/failure. On behalf of the Working Group on Sepsis-Related Problems of the European Society of Intensive Care Medicine. Intensive Care Med. 1996;22(7):707-10.) sistema de classificação de status físico da American Society of Anesthesiologists (ASA),(1414 Keats AS. The ASA classification of physical status--a recapitulation. Anesthesiology. 1978;49(4):233-6.) comorbidades e características das cirurgias realizadas como prioridade cirúrgica, local da operação e tempo cirúrgico. Durante os 7 primeiros dias de pós-operatório ou até a alta da UTI − o que ocorresse primeiro −, foram avaliados diariamente o SOFA(1313 Vincent JL, Moreno R, Takala J, Willatts S, De Mendonca A, Bruining H, et al. The SOFA (Sepsis-related Organ Failure Assessment) score to describe organ dysfunction/failure. On behalf of the Working Group on Sepsis-Related Problems of the European Society of Intensive Care Medicine. Intensive Care Med. 1996;22(7):707-10.) e as ocorrências de complicações. Adicionalmente, foram coletados tempos de internação na UTI e no hospital, mortalidade na UTI, no hospital e em 28 dias. Todos os dados foram obtidos usando um formulário eletrônico (Research Electronic Data Capture - REDCap).(1515 Harris PA, Taylor R, Thielke R, Payne J, Gonzalez N, Conde JG. Research electronic data capture (REDCap)--a metadata-driven methodology and workflow process for providing translational research informatics support. J Biomed Inform. 2009;42(2):377-81.,1616 Harvey LA. REDCap: web-based software for all types of data storage and collection. Spinal Cord. 2018;56(7):625.) Instruções para o adequado preenchimento da ficha de coleta de dados foram disponibilizadas aos investigadores.
Desfechos
O desfecho primário foi óbito em 28 dias de pós-operatório, avaliado presencialmente ou por contato telefônico. O seguimento de 28 dias foi escolhido visando padronizar o tempo de acompanhamento relacionado especificamente à cirurgia.
Como desfechos secundários, avaliamos tempo de permanência na UTI e no hospital, mortalidade na UTI e hospitalar, e a incidência das seguintes complicações:
Cardiovascular: caracterizada pela necessidade de vasopressor por mais de 1 hora, a despeito de ressuscitação volêmica adequada, infarto agudo do miocárdio, arritmias ou parada cardíaca.
Respiratória: relação entre pressão parcial de oxigênio e fração inspirada de oxigênio (PaO2/FiO2) < 200 em pacientes sem doença cardíaca prévia, necessidade de reintubação, presença de broncoespasmos ou pneumotórax.
Renal: presença de lesão renal aguda determinada pelo aumento agudo de creatinina sérica em 30% do valor basal, ou débito urinário < 0,5mL/kg/hora, ou SOFA renal maior que dois pontos, ou necessidade de terapia renal substitutiva durante internação na UTI em pacientes sem histórico de insuficiência renal crônica.
Neurológica: Escala de Agitação e Sedação de Richmond (RASS)(1717 Sessler CN, Gosnell MS, Grap MJ, Brophy GM, O'Neal PV, Keane KA, et al. The Richmond Agitation-Sedation Scale: validity and reliability in adult intensive care unit patients. Am J Respir Crit Care Med. 2002;166(10):1338-44.) agudamente flutuante e diferente de zero dentro de 24 horas, agitação determinada com RASS ≥ +2, crises convulsivas ou acidente vascular encefálico documentados.
Coagulação: redução de contagem de plaquetas superior a 30% do valor basal no pré-operatório, ou atingir valores abaixo de 100.000mm3, ou sangramentos agudos acima de 100mL/hora associado à queda de 3 pontos de hematócrito.
Gastrintestinal: presença de distensão abdominal aguda, náuseas e vômitos incontroláveis, necessidade de nutrição parenteral, mais de três episódios de diarreia em 24 horas, hemorragia digestiva aguda, insuficiência hepática aguda, pancreatite aguda ou presença de fístulas de moderado a alto débito.
Análise estatística
Considerando dados da literatura, assumimos taxa de mortalidade mínima de 15% em pacientes cirúrgicos de alto risco.(88 Lobo SM, Rezende E, Knibel MF, Silva NB, Páramo JA, Nacul F, et al. Epidemiology and outcomes of non-cardiac surgical patients in Brazilian intensive care units. Rev Bras Ter Intensiva. 2008;20(4):376-84.,1818 Beal AL, Cerra FB. Multiple organ failure syndrome in the 1990s. Systemic inflammatory response and organ dysfunction. JAMA. 1994;271(3):226-33.
19 Gurgel ST, do Nascimento P Jr. Maintaining tissue perfusion in high-risk surgical patients: a systematic review of randomized clinical trials. Anesth Analg. 2011;112(6):1384-91.
20 Lopes MR, Oliveira MA, Pereira VO, Lemos IP, Auler JO Jr, Michard F. Goal-directed fluid management based on pulse pressure variation monitoring during high-risk surgery: a pilot randomized controlled trial. Crit Care. 2007;11(5):R100.
21 Sandham JD, Hull RD, Brant RF, Knox L, Pineo GF, Doig CJ, Laporta DP, Viner S, Passerini L, Devitt H, Kirby A, Jacka M; Canadian Critical Care Clinical Trials Group. A randomized, controlled trial of the use of pulmonary-artery catheters in high-risk surgical patients. N Engl J Med. 2003;348(1):5-14.-2222 Silva JM Jr, de Oliveira AM, Nogueira FA, Vianna PM, Pereira Filho MC, Dias LF, et al. The effect of excess fluid balance on the mortality rate of surgical patients: a multicenter prospective study. Crit Care. 2013;17(6):R288.) Estimamos que, no mínimo, mil pacientes seriam necessários para a realização do estudo, permitindo a inclusão de dez variáveis explicativas em um modelo robusto de regressão logística, tendo mortalidade em 28 dias como variável dependente.
Variáveis categóricas foram apresentadas como frequências absolutas e relativas. Variáveis quantitativas foram apresentadas como média e desvio padrão (DP), ou como mediana e intervalo interquartil (IQR), quando apropriado. Utilizamos o teste de Kolmogorov-Smirnov para avaliar o padrão de distribuição das variáveis numéricas contínuas.
Proporções foram comparadas utilizando-se o teste qui-quadrado ou o teste exato de Fisher, quando apropriado. Variáveis quantitativas foram comparadas com análise de variância (ANOVA) ou teste Kruskal-Wallis, quando apropriado.
As associações entre variáveis explicativas e resposta foram avaliadas utilizando-se modelos fixos de regressão logística. Variáveis estatisticamente significante nas análises univariadas (p < 0,05) foram selecionadas para os modelos de regressão logística múltipla. Colinearidade foi avaliada primeiramente examinando a matriz de dispersão e o coeficiente de correlação de Pearson para variáveis contínuas, ou a tabulação cruzada para variáveis categóricas. Avaliamos ainda a colinearidade com a análise do fator de inflação da variância. Variáveis com colinearidade substancial (fator de inflação da variância ≥ 10) foram excluídas. Os resultados das análises de regressões logísticas foram expressos em razões de chance (RC) e respectivos intervalos de confiança de 95% (IC95%).
Todas as probabilidades de significância (valores de p) apresentadas foram do tipo bicaudal. Os valores de p foram considerados estatisticamente significantes quando < 0,05. Os softwares Statistical Package for Social Sciences (SPSS Inc.®; Chicago, IL, USA), versão 20.0, e R v.3.4.1 (R Foundation for Statistical Computing, Vienna, Austria) foram utilizados para realização das análises.
RESULTADOS
Características dos centros e dos pacientes estudados
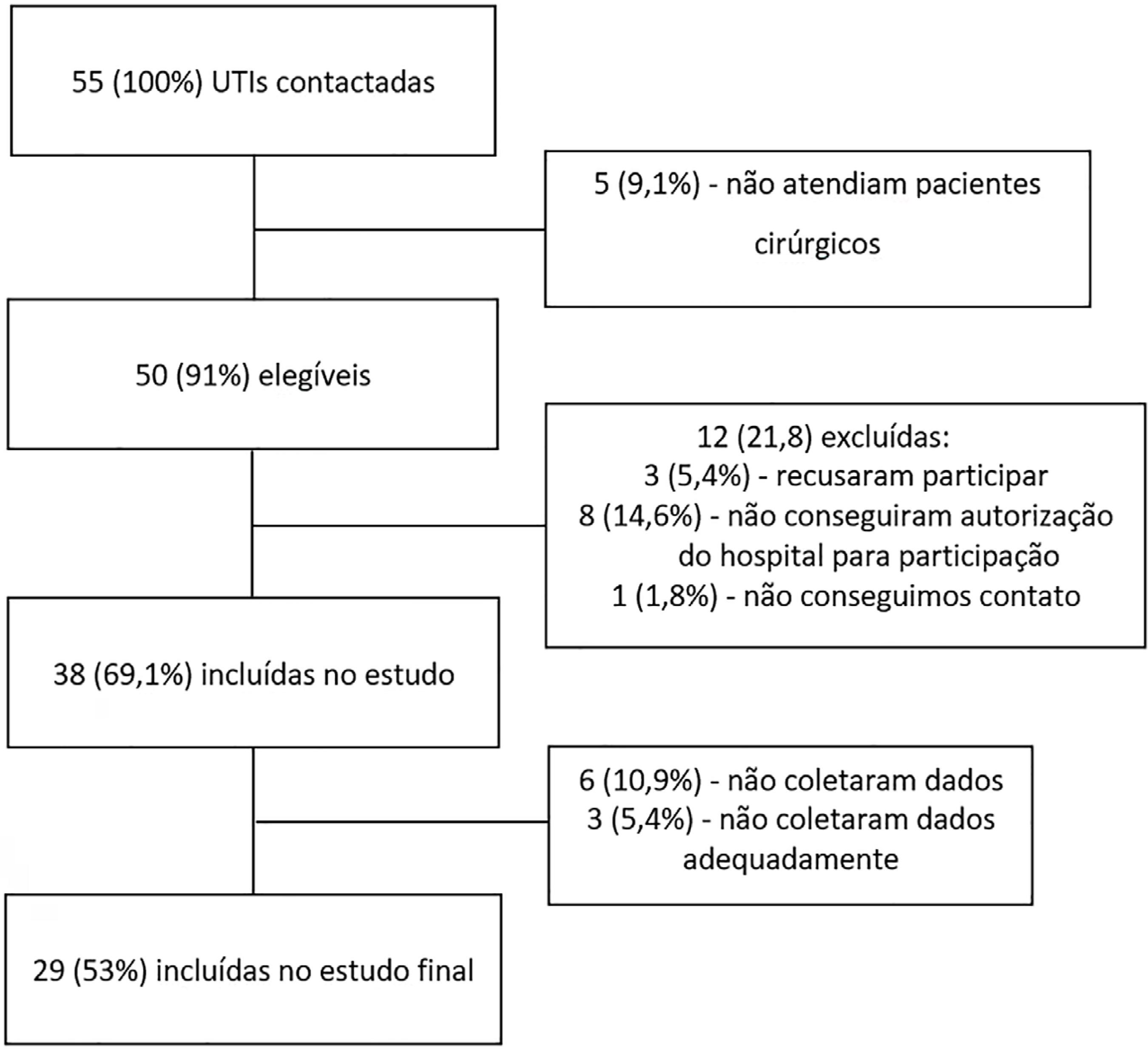
Foram selecionadas para participação no estudo 55 UTIs de 55 hospitais. Destas, 12 (21,8%) não atingiram elegibilidade requerida para participação por diferentes motivos: 5 UTIs (9,1%) recusaram participar por não atenderem pacientes cirúrgicos suficientemente conforme planejado e 9 (16,4%) retornaram questionários incompletos a respeito de dados do estudo. No total, 29 UTIs participaram do estudo (Figura 1). Aproximadamente metade das UTIs participantes localizava-se na Região Sudeste (14/29; 48,3%), seguido da Sul (8/29; 27,6%), do Centro-Oeste (4/29; 13,7%) e do Norte e Nordeste (3/29; 10,3%) (Tabela 1). Não houve diferenças significantes entre as características operacionais das UTIs quando comparadas as regiões do país (Tabela S1 - Material suplementar).
Durante o período do estudo, 25.500 pacientes foram submetidos a cirurgias não cardíacas. Destes, 904 (3,5%; IC95% 3,3% - 3,8%) foram admitidos nas UTIs e incluídos no estudo (Figura 1).
A mediana (IQR) da idade dos pacientes foi de 62 (50 - 72) anos, sendo 53,8% dos pacientes do sexo masculino. A mediana (IQR) do SAPS 3 foi 42 (32 - 53) pontos. Aproximadamente metade (51,7%) dos pacientes incluídos no estudo foi proveniente de UTIs públicas. Cerca de 80,4% dos pacientes possuíam ao menos uma comorbidade, sendo hipertensão arterial sistêmica, câncer e tabagismo as mais frequente. As características clínicas e demográficas e os tipos de cirurgias realizadas de acordo com a distribuição geográfica estão demonstrados na tabela 1.
Desfecho primário
A mortalidade em 28 dias do pós-operatório em toda coorte foi 9,6%. No modelo de regressão logística, os fatores independentes associados à mortalidade em 28 dias foram idade (RC = 1,032; IC95% 1,011 - 1,052), SAPS 3 (RC = 1,041; IC95% 1,107 - 1,279), SOFA da admissão na UTI (RC = 1,175; IC95% 1,069 - 1,292) e cirurgias emergenciais (RC = 2,509; IC95% 1,040 - 6,051) (Tabela 2).
Desfechos secundários
A incidência total de complicações pós-operatórias foi de 29,9% (265/886), com maiores ocorrências de complicações cardiovasculares (16,9%), renais (15,8%), respiratórias (8,2%) e neurológicas (7,7%) (Figura 2). A mediana (IQR) do tempo de internação na UTI foi 2 (1 - 4) dias. A mediana (IQR) do tempo de internação hospitalar foi 9,5 (5,4 - 18,6) dias.
Ocorrências e intervalos de confiança de mortalidade (A) e complicações pós-operatória (B). UTI - unidade de terapia intensiva.
Pacientes com maiores valores de SAPS 3 (RC = 1,02; IC95% 1,01 - 1,03) e SOFA da admissão na UTI (RC = 1,17; IC95% 1,09 - 1,25), tempo de cirurgia (RC = 1,001; IC95% 1,000 - 1,002) e cirurgias de emergências (RC = 1,93; IC95% 1,10 - 3,38) apresentaram associação independente com ocorrências de complicações na UTI (Tabela 3).
Finalmente, para mortalidade na UTI e hospitalar, a aplicação do mesmo modelo de regressão realizado para mortalidade em 28 dias revelou os mesmos fatores de risco para mortalidade hospitalar. Contudo, para mortalidade em UTI, as cirurgias abdominais também foram relacionadas a maior risco de morte (RC = 1,067; IC95% 2,865 - 7,691) (Figura 3).
Fatores de risco relacionados à mortalidade na unidade de terapia intensiva e hospitalar (análise multivariada). UTI - unidade de terapia intensiva; SAPS 3 - Simplified Acute Physiology Score 3; SOFA - Sequential Organ Failure Assessment Score; ASA - American Society of Anesthesiologists.
Comparações entre unidades de terapia intensiva públicas e privadas
Aproximadamente 52% das UTIs participantes do estudo eram públicas (Tabela S2 - Material suplementar).
No modelo de regressão, não ocorreram diferenças entre UTIs públicas e privadas, tanto para mortalidade como para complicações (Tabelas 2 e 3).
DISCUSSÃO
Neste estudo de coorte prospectivo nacional foram avaliadas a epidemiologia, as complicações e a mortalidade dos pacientes de alto risco cirúrgico no Brasil. Os principais achados do estudo foram associados a ocorrência de mortalidade aos 28 dias de 9,6% e a complicações no pós-operatório de 30%, sendo estas mais frequentemente relacionadas aos sistemas cardiovascular e renal. Fatores de risco para complicações e mortalidade foram identificados como elevados valores de SAPS 3 e SOFA na admissão da UTI, idade elevada, tempo cirúrgico prolongado e cirurgias emergências. Foi também observada baixa taxa de internação em UTI em relação à demanda de cirurgias.
Os dados do atual estudo identificaram taxas de mortalidade na UTI de 4,9%, 8,9% hospitalar e 9,6% aos 28 dias de seguimento. Estes dados são semelhantes aos de estudo europeu (EuSOS)(66 Pearse RM, Moreno RP, Bauer P, Pelosi P, Metnitz P, Spies C, Vallet B, Vincent JL, Hoeft A, Rhodes A; European Surgical Outcomes Study (EuSOS) group for the Trials groups of the European Society of Intensive Care Medicine and the European Society of Anaesthesiology. Mortality after surgery in Europe: a 7 day cohort study. Lancet. 2012;380(9847):1059-65.) e outro africano (SASOS),(2323 Biccard BM, Madiba TE; South African Surgical Outcomes Study Investigators. The South African Surgical Outcomes Study: A 7-day prospective observational cohort study. S Afr Med J. 2015;105(6):465-75.) que investigaram e acompanharam por pelo menos 7 dias os pacientes no pós-operatório de cirurgias não cardíacas e relataram taxas de 3% a 5% de mortes na UTI, com mediana de tempo de internação nessa unidade de 2 a 3 dias e hospitalar de 9 a 10 dias. Além disso, comparando-se os resultados do presente estudo com dados de estudo prévio brasileiro(88 Lobo SM, Rezende E, Knibel MF, Silva NB, Páramo JA, Nacul F, et al. Epidemiology and outcomes of non-cardiac surgical patients in Brazilian intensive care units. Rev Bras Ter Intensiva. 2008;20(4):376-84.) em população bastante semelhante, as taxas de morbimortalidade diminuíram de forma substancial, sendo anteriormente reportados 15% a mortalidade na UTI e 20% hospitalar. Estes dados, juntamente dos de outros grandes estudos mais recentes realizados em outros países,(2424 International Surgical Outcomes Study group. Global patient outcomes after elective surgery: prospective cohort study in 27 low-, middle- and high-income countries. Br J Anaesth. 2016;117(5):601-9.) que também apresentaram taxas decrescentes de mortalidade e complicações, sugerem que os resultados estão melhorando em pacientes de maior risco cirúrgico, embora isto possa ser explicado por diferenças não perceptíveis entre as populações incluídas nos estudos.
No entanto, as complicações na UTI foram elevadas, principalmente as relacionadas às disfunções renal e cardiovascular. As complicações permanecem como importante determinante de curto tempo de sobrevida, mesmo em pacientes que sobrevivem à internação hospitalar.(22 Ghaferi AA, Birkmeyer JD, Dimick JB. Variation in hospital mortality associated with inpatient surgery. N Engl J Med. 2009;361(14):1368-75.)
Dentre as complicações pós-operatórias, as cardiovasculares e renais são responsáveis por proporção considerável de morbidade e mortalidade relacionadas às cirurgias.(2525 Amendola CP, Silva-Jr JM, Carvalho T, Sanches LC, Silva UV, Almeida R, et al. Goal-directed therapy in patients with early acute kidney injury: a multicenter randomized controlled trial. Clinics (Sao Paulo). 2018;73:e327.,2626 Rhodes A, Cecconi M, Hamilton M, Poloniecki J, Woods J, Boyd O, et al. Goal-directed therapy in high-risk surgical patients: a 15-year follow-up study. Intensive Care Med. 2010;36(8):1327-32.) Fatores relacionados aos cuidados perioperatórios, como sobrecarga hídrica(2222 Silva JM Jr, de Oliveira AM, Nogueira FA, Vianna PM, Pereira Filho MC, Dias LF, et al. The effect of excess fluid balance on the mortality rate of surgical patients: a multicenter prospective study. Crit Care. 2013;17(6):R288.,2727 Chaves RC, Corrêa TD, Neto AS, Bravim BA, Cordioli RL, Moreira FT, et al. Assessment of fluid responsiveness in spontaneously breathing patients: a systematic review of literature. Ann Intensive Care. 2018;8(1):21.) e condição hemodinâmica desfavorável, podem contribuir para a deterioração da função cardíaca e renal.
Algumas características chamam atenção nesta amostra, como elevada idade de 62 (50 - 72) anos, SOFA da admissão na UTI de 2 (1 - 5) e tempo cirúrgico prolongado de 240 (180 - 360) minutos. Essas variáveis, somadas a elevado SAPS 3 e cirurgias emergenciais, foram fortemente associadas a mortalidade em 28 dias e complicações pós-operatórias.
Os critérios de inclusão anteriormente reportados em outros estudos(99 Sankar A, Beattie WS, Wijeysundera DN. How can we identify the high-risk patient? Curr Opin Crit Care. 2015;21(4):328-35.,2828 Lobo SM, Rezende E, Knibel MF, Silva NB, Páramo JA, Nacul FE, et al. Early determinants of death due to multiple organ failure after noncardiac surgery in high-risk patients. Anesth Analg. 2011;112(4):877-83.
29 Shoemaker WC, Montgomery ES, Kaplan E, Elwyn DH. Physiologic patterns in surviving and nonsurviving shock patients. Use of sequential cardiorespiratory variables in defining criteria for therapeutic goals and early warning of death. Arch Surg. 1973;106(5):630-6.
30 Simões CM, Carmona MJ, Hajjar LA, Vincent JL, Landoni G, Belletti A, et al. Predictors of major complications after elective abdominal surgery in cancer patients. BMC Anesthesiol. 2018;18(1):49.-3131 Sobol JB, Wunsch H. Triage of high-risk surgical patients for intensive care. Crit Care. 2011;15(2):217.) exibiram condições semelhante aos achados presentes deste estudo, como idade elevada, condições clínicas e cirurgias extensas.
Em contrapartida, alguns escores prognósticos, na prática clínica, são utilizados frequentemente para estratificação do risco de morte em pacientes cirúrgicos, como o ASA Physical Status Classification, porém este não incorpora variáveis específicas do procedimento cirúrgico - talvez, por esse motivo, não encontramos, por meio deste estudo, correlação do status ASA com morte ou complicações pós-operatória. Todavia, o escore prognóstico SAPS 3 tem ganhando destaque em estudos brasileiros de pacientes cirúrgicos de alto risco.(1212 Silva Junior JM, Malbouisson LM, Nuevo HL, Barbosa LG, Marubayashi LY, Teixeira IC, et al. Applicability of the simplified acute physiology score (SAPS 3) in Brazilian hospitals. Rev Bras Anestesiol. 2010;60(1):20-31.,3232 Silva JM Jr, Rocha HM, Katayama HT, Dias LF, de Paula MB, Andraus LM, et al. SAPS 3 score as a predictive factor for postoperative referral to intensive care unit. Ann Intensive Care. 2016;6(1):42. Erratum in: Ann Intensive Care. 2016;6(1):78.)
Somando-se a estas premissas, as cirurgias de grande porte impõem estresses fisiológicos, que podem causar morbidade e mortalidade significativas no período perioperatório.(22 Ghaferi AA, Birkmeyer JD, Dimick JB. Variation in hospital mortality associated with inpatient surgery. N Engl J Med. 2009;361(14):1368-75.,3333 Pearse RM, Holt PJ, Grocott MP. Managing perioperative risk in patients undergoing elective non-cardiac surgery. BMJ. 2011;343:d5759.) No entanto, somente 3,5% (IC95% 3,3 - 3,8) dos pacientes submetidos a cirurgias de maior porte no período foram encaminhados à UTI. Um estudo do Reino Unido em pacientes cirúrgicos, com taxa global de mortalidade perioperatória de 2%, demonstrou que 80% dessas mortes ocorreram em pequeno subgrupo de procedimentos, que constituem apenas 12% da população cirúrgica.(3434 Pearse RM, Harrison DA, James P, Watson D, Hinds C, Rhodes A, et al. Identification and characterisation of the high-risk surgical population in the United Kingdom. Crit Care. 2006;10(3):R81.) Isto demonstra que morbidade e mortalidade tendem a ocorrer em extensão relativamente pequena de pacientes cirúrgicos. Por tal motivo, é importante serem identificados os pacientes de maior risco.
Nosso estudo possui alguns pontos fortes e limitações, que devemos considerar, como o caráter multicêntrico e a inclusão de UTIs com perfis semelhantes e de forma proporcional à distribuição regional das UTIs no Brasil, conforme censo AMIB de 2016. Apesar disso, nosso modelo de estudo não é tão robusto para ser conclusivo sobre os dados em nível nacional, já que menos de 5% das UTIs localizaram-se nas Regiões do Norte e Nordeste, e um grau variável de viés de seleção pode resultar em diferenças importantes entre os relatórios. Em adição, houve razoável taxa de recusa para participação no estudo, comprometendo, em parte, a validade externa.
Ocorreram falhas na captura de alguns dados relevantes e outros que poderiam ser incluídos nas análises, como dados do intraoperatório, mas este não era o principal objetivo do estudo, pelo caráter epidemiológico e menos preocupado com os cuidados individuais dos pacientes.
Ainda assim, a necessidade de obtenção de TCLE em estudos epidemiológicos como este tende a enviesar a amostra, por não consentimento de pacientes mais graves, em casos em que a família pode estar psicologicamente sensibilizada. Outro aspecto a considerar foi a falta de padronização entre os centros a respeito de indicação de cuidados intensivos pós-operatórios. Além de tudo, este estudo não foi capaz de avaliar complicações e mortalidade em longos prazos, e algumas complicações podem ter ocorrido após o período determinado no estudo.
CONCLUSÃO
Nesta amostra de unidades de terapia intensiva do Brasil, as taxas de mortalidade de pacientes cirúrgicos de alto risco vêm diminuindo e são comparáveis às de outras regiões do mundo. Complicações são ainda frequentes, ocorrendo em cerca de um terço dos pacientes. Idade, SAPS 3, SOFA na admissão da unidade de terapia intensiva, cirurgias emergenciais e tempo cirúrgico foram associados a mortalidade em 28 dias e complicações pós-operatórias.
AGRADECIMENTOS
À equipe de coleta de dados de cada unidade de terapia intensiva, ao Hospital Israelita Albert Einstein e ao Hospital de Câncer de Barretos, pelo suporte para a realização do estudo.
O estudo foi endossado pela Rede Brasileira de Pesquisa em Terapia Intensiva (AMIBnet).
REFERÊNCIAS
-
1GBD 2016 Causes of Death Collaborators. Global, regional, and national age-sex specific mortality for 264 causes of death, 1980-2016: a systematic analysis for the Global Burden of Disease Study 2016. Lancet. 2017;390(10100):1151-210.
-
2Ghaferi AA, Birkmeyer JD, Dimick JB. Variation in hospital mortality associated with inpatient surgery. N Engl J Med. 2009;361(14):1368-75.
-
3Machado AN, Sitta Mdo C, Jacob Filho W, Garcez-Leme LE. Prognostic factors for mortality among patients above the 6th decade undergoing non-cardiac surgery: cares--clinical assessment and research in elderly surgical patients. Clinics (Sao Paulo). 2008;63(2):151-6.
-
4Soares M, Fontes F, Dantas J, Gadelha D, Cariello P, Nardes F, et al. Performance of six severity-of-illness scores in cancer patients requiring admission to the intensive care unit: a prospective observational study. Crit Care. 2004;8(4):R194-203.
-
5Jhanji S, Thomas B, Ely A, Watson D, Hinds CJ, Pearse RM. Mortality and utilisation of critical care resources amongst high-risk surgical patients in a large NHS trust. Anaesthesia. 2008;63(7):695-700.
-
6Pearse RM, Moreno RP, Bauer P, Pelosi P, Metnitz P, Spies C, Vallet B, Vincent JL, Hoeft A, Rhodes A; European Surgical Outcomes Study (EuSOS) group for the Trials groups of the European Society of Intensive Care Medicine and the European Society of Anaesthesiology. Mortality after surgery in Europe: a 7 day cohort study. Lancet. 2012;380(9847):1059-65.
-
7Pinho C, Grandini PC, Gualandro DM, Calderaro D, Monachini M, Caramelli B. Multicenter study of perioperative evaluation for noncardiac surgeries in Brazil (EMAPO). Clinics (Sao Paulo). 2007;62(1):17-22.
-
8Lobo SM, Rezende E, Knibel MF, Silva NB, Páramo JA, Nacul F, et al. Epidemiology and outcomes of non-cardiac surgical patients in Brazilian intensive care units. Rev Bras Ter Intensiva. 2008;20(4):376-84.
-
9Sankar A, Beattie WS, Wijeysundera DN. How can we identify the high-risk patient? Curr Opin Crit Care. 2015;21(4):328-35.
-
10Associação de Medicina Brasileira (AMIB). Panorama da Medicina Intensiva no Brasil em Dezembro 2016. Censo AMIB 2016 [Internet]. São Paulo: AMIB; 2016. [citado 2020 Jan 20]. Disponível em: http://www.amib.org.br/fileadmin/user_upload/amib/2018/marco/19/Analise_de_Dados_UTI_Final.pdf
» http://www.amib.org.br/fileadmin/user_upload/amib/2018/marco/19/Analise_de_Dados_UTI_Final.pdf -
11Finks JF, Osborne NH, Birkmeyer JD. Trends in hospital volume and operative mortality for high-risk surgery. N Engl J Med. 2011;364(22):2128-37.
-
12Silva Junior JM, Malbouisson LM, Nuevo HL, Barbosa LG, Marubayashi LY, Teixeira IC, et al. Applicability of the simplified acute physiology score (SAPS 3) in Brazilian hospitals. Rev Bras Anestesiol. 2010;60(1):20-31.
-
13Vincent JL, Moreno R, Takala J, Willatts S, De Mendonca A, Bruining H, et al. The SOFA (Sepsis-related Organ Failure Assessment) score to describe organ dysfunction/failure. On behalf of the Working Group on Sepsis-Related Problems of the European Society of Intensive Care Medicine. Intensive Care Med. 1996;22(7):707-10.
-
14Keats AS. The ASA classification of physical status--a recapitulation. Anesthesiology. 1978;49(4):233-6.
-
15Harris PA, Taylor R, Thielke R, Payne J, Gonzalez N, Conde JG. Research electronic data capture (REDCap)--a metadata-driven methodology and workflow process for providing translational research informatics support. J Biomed Inform. 2009;42(2):377-81.
-
16Harvey LA. REDCap: web-based software for all types of data storage and collection. Spinal Cord. 2018;56(7):625.
-
17Sessler CN, Gosnell MS, Grap MJ, Brophy GM, O'Neal PV, Keane KA, et al. The Richmond Agitation-Sedation Scale: validity and reliability in adult intensive care unit patients. Am J Respir Crit Care Med. 2002;166(10):1338-44.
-
18Beal AL, Cerra FB. Multiple organ failure syndrome in the 1990s. Systemic inflammatory response and organ dysfunction. JAMA. 1994;271(3):226-33.
-
19Gurgel ST, do Nascimento P Jr. Maintaining tissue perfusion in high-risk surgical patients: a systematic review of randomized clinical trials. Anesth Analg. 2011;112(6):1384-91.
-
20Lopes MR, Oliveira MA, Pereira VO, Lemos IP, Auler JO Jr, Michard F. Goal-directed fluid management based on pulse pressure variation monitoring during high-risk surgery: a pilot randomized controlled trial. Crit Care. 2007;11(5):R100.
-
21Sandham JD, Hull RD, Brant RF, Knox L, Pineo GF, Doig CJ, Laporta DP, Viner S, Passerini L, Devitt H, Kirby A, Jacka M; Canadian Critical Care Clinical Trials Group. A randomized, controlled trial of the use of pulmonary-artery catheters in high-risk surgical patients. N Engl J Med. 2003;348(1):5-14.
-
22Silva JM Jr, de Oliveira AM, Nogueira FA, Vianna PM, Pereira Filho MC, Dias LF, et al. The effect of excess fluid balance on the mortality rate of surgical patients: a multicenter prospective study. Crit Care. 2013;17(6):R288.
-
23Biccard BM, Madiba TE; South African Surgical Outcomes Study Investigators. The South African Surgical Outcomes Study: A 7-day prospective observational cohort study. S Afr Med J. 2015;105(6):465-75.
-
24International Surgical Outcomes Study group. Global patient outcomes after elective surgery: prospective cohort study in 27 low-, middle- and high-income countries. Br J Anaesth. 2016;117(5):601-9.
-
25Amendola CP, Silva-Jr JM, Carvalho T, Sanches LC, Silva UV, Almeida R, et al. Goal-directed therapy in patients with early acute kidney injury: a multicenter randomized controlled trial. Clinics (Sao Paulo). 2018;73:e327.
-
26Rhodes A, Cecconi M, Hamilton M, Poloniecki J, Woods J, Boyd O, et al. Goal-directed therapy in high-risk surgical patients: a 15-year follow-up study. Intensive Care Med. 2010;36(8):1327-32.
-
27Chaves RC, Corrêa TD, Neto AS, Bravim BA, Cordioli RL, Moreira FT, et al. Assessment of fluid responsiveness in spontaneously breathing patients: a systematic review of literature. Ann Intensive Care. 2018;8(1):21.
-
28Lobo SM, Rezende E, Knibel MF, Silva NB, Páramo JA, Nacul FE, et al. Early determinants of death due to multiple organ failure after noncardiac surgery in high-risk patients. Anesth Analg. 2011;112(4):877-83.
-
29Shoemaker WC, Montgomery ES, Kaplan E, Elwyn DH. Physiologic patterns in surviving and nonsurviving shock patients. Use of sequential cardiorespiratory variables in defining criteria for therapeutic goals and early warning of death. Arch Surg. 1973;106(5):630-6.
-
30Simões CM, Carmona MJ, Hajjar LA, Vincent JL, Landoni G, Belletti A, et al. Predictors of major complications after elective abdominal surgery in cancer patients. BMC Anesthesiol. 2018;18(1):49.
-
31Sobol JB, Wunsch H. Triage of high-risk surgical patients for intensive care. Crit Care. 2011;15(2):217.
-
32Silva JM Jr, Rocha HM, Katayama HT, Dias LF, de Paula MB, Andraus LM, et al. SAPS 3 score as a predictive factor for postoperative referral to intensive care unit. Ann Intensive Care. 2016;6(1):42. Erratum in: Ann Intensive Care. 2016;6(1):78.
-
33Pearse RM, Holt PJ, Grocott MP. Managing perioperative risk in patients undergoing elective non-cardiac surgery. BMJ. 2011;343:d5759.
-
34Pearse RM, Harrison DA, James P, Watson D, Hinds C, Rhodes A, et al. Identification and characterisation of the high-risk surgical population in the United Kingdom. Crit Care. 2006;10(3):R81.
Editado por
Disponibilidade de dados
Datas de Publicação
-
Publicação nesta coleção
08 Maio 2020 -
Data do Fascículo
Jan-Mar 2020
Histórico
-
Recebido
15 Fev 2019 -
Aceito
18 Nov 2019